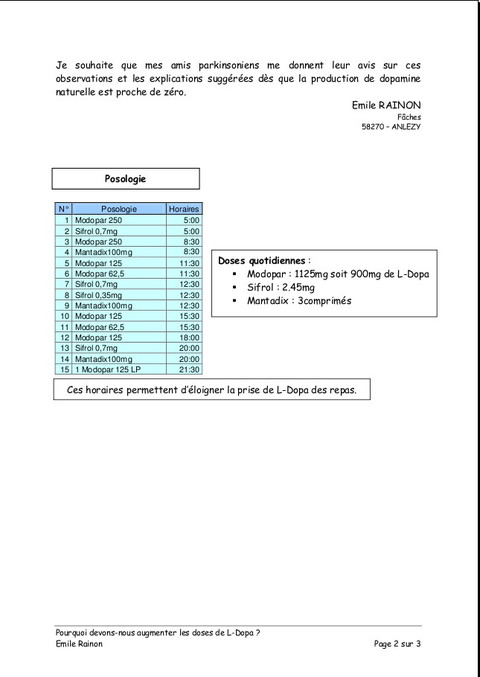
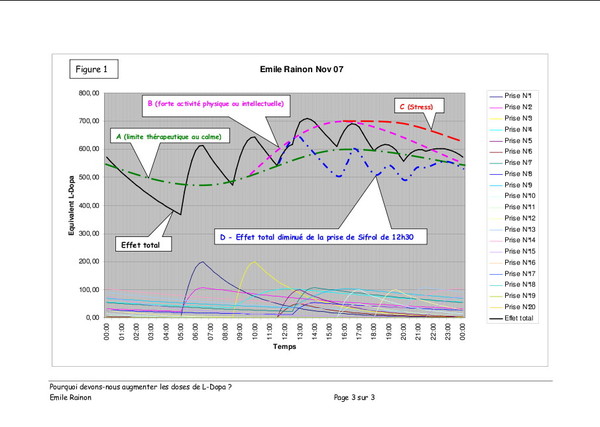
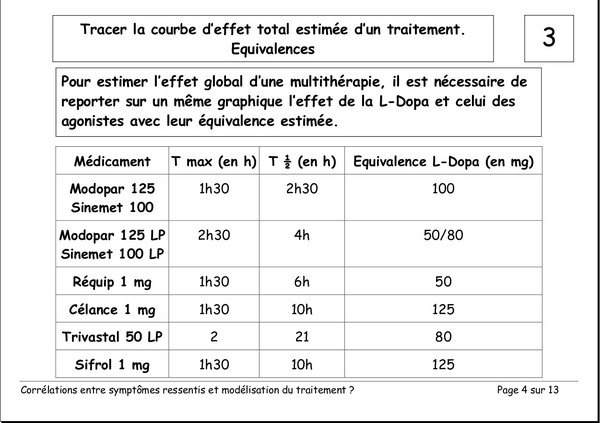
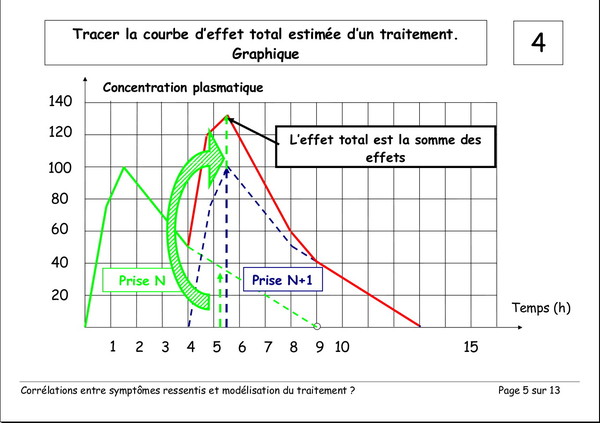
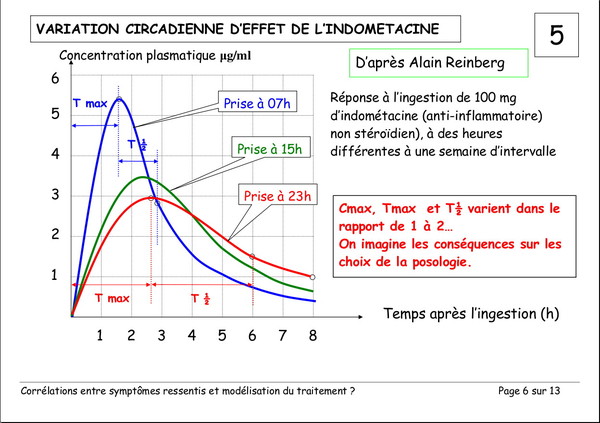
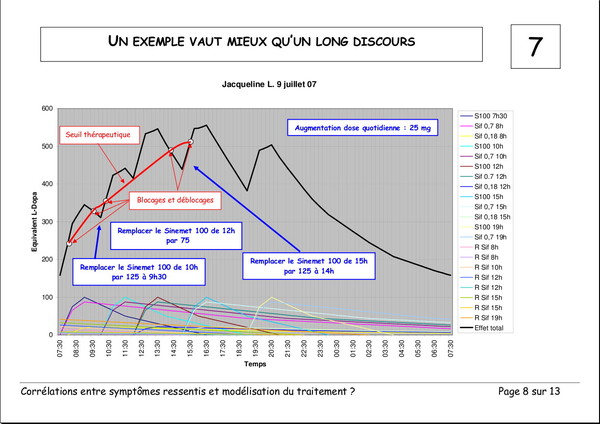
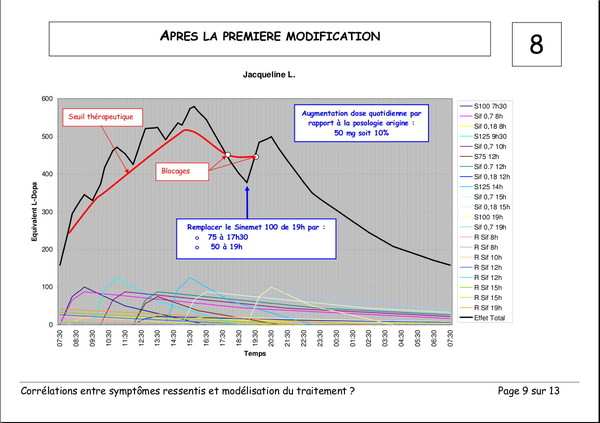
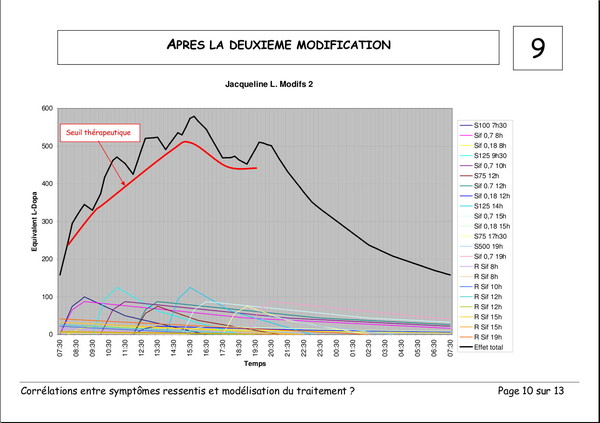
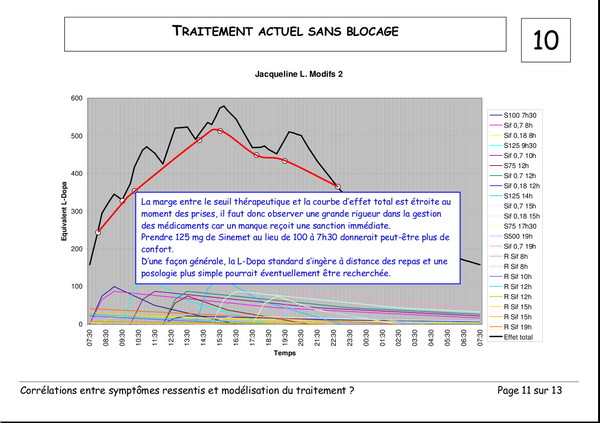
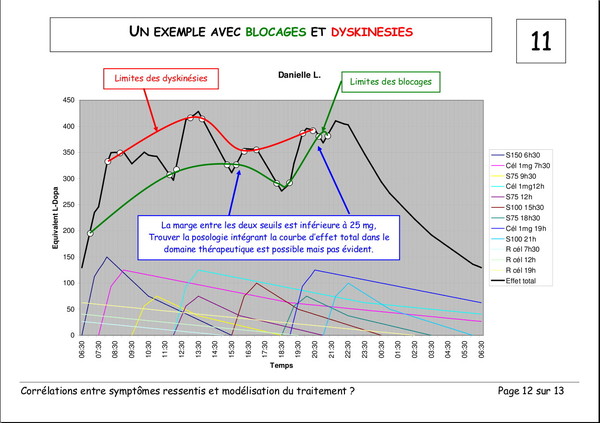
Pourquoi devons-nous augmenter les doses de L‑Dopa ?
Publié le 04 janvier 2008 à 19:40Article gentîment proposé par Émile Rainon. 3 images, sur lesquelles vous pouvez cliquer pour les voir plus grandes.
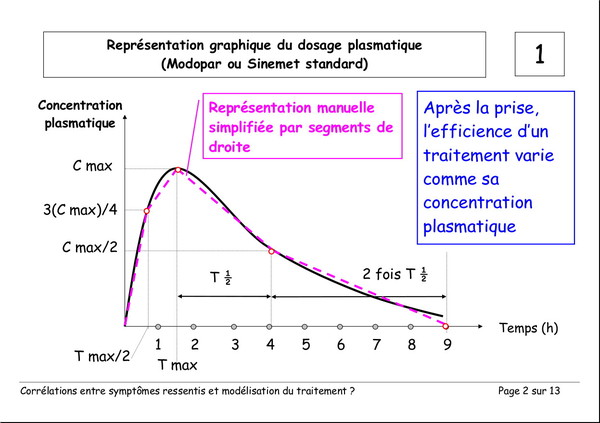
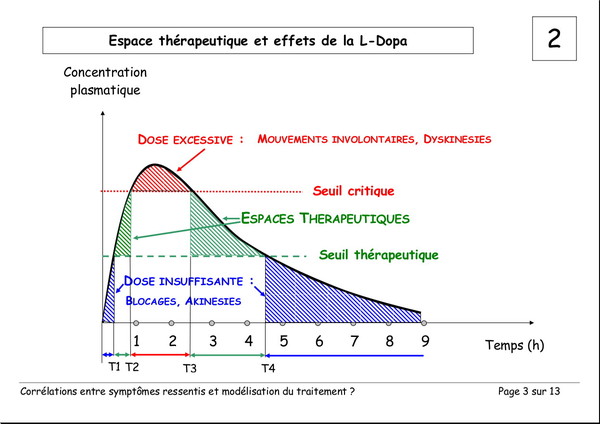
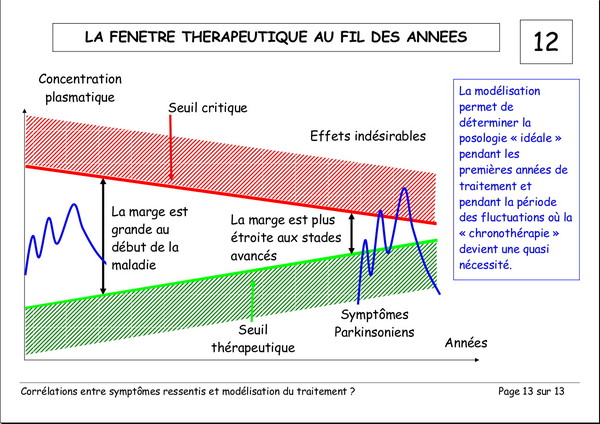
Corrélations entre les symptômes ressentis et la modélisation du traitement
Publié le 03 janvier 2008 à 19:23Document de Pierre Lemay et Émile Rainon. 13 images. Vous pouvez voir les images plus grand si vous cliquez dessus.
Un séjour dans un centre de rééducation fonctionnelle
Publié le 16 novembre 2007 à 08:56Centre de rééducation fonctionnelle situé à Ploemeur, près de Lorient, Kerpape est bâti sur un site de 35 ha en bord de mer. Les bâtiments sont reliés entre eux par des couloirs abrités (ressemblant à des serres), murs sur les côtés d’environ 1m et recouverts côtés et dessus en verre ou autre matière transparente. Les couloirs sont larges 3 – 4m parfois plus et chose surprenante en arrivant, on y voit circuler des vélos et bien sûr des fauteuils roulants.
Le Ier jour en arrivant, j’ai été reçue par une infirmière qui m’a montré où m’installer et m’a demandé le traitement que je suivais pour se procurer les médicaments nécessaires. Le petit déjeuner est pris dans la chambre, au lit ou à table, les autres repas sont pris en commun dans une salle à manger où l’on nous attribue une place, la même durant tout le séjour. Les repas sont servis à 12h30 et 18h30. Ceux qui suivent des régimes ont déjà leur dessert ou hors d’œuvre à leur place.
L’après midi, j’ai vu le docteur qui m’a demandé des explications et détails de la maladie et problèmes actuels ; puis elle a appelé un kiné, un orthophoniste, un ergothérapeute qui sont arrivés 5 minutes après. Après les présentations, le docteur a résumé mon état de santé et indiqué le but à atteindre. Ils ont pris des notes et sont repartis. Le docteur m’a proposé, si je le désirais, différents examens – exemples : vous avez des problèmes du vue ? Vous pourrez voir l’ophtalmo, si vous avez des problèmes en avalant, on peut faire une fibroscopie de la gorge….etc
Le lendemain matin, une aide soignante vient me réveiller à 7h, mais je ne tiens pas debout, je prendrai donc une douche allongée, puis habillage, petit déjeuner, fin de toilette et on vient m’apporter un tableau avec l’emploi du temps du lundi au vendredi compris.
A 10h30 tous les jours, ergothérapie jusqu’à 11h
Mardi et jeudi, orthophonie de 11h à 11h30 ; puis kiné de 11h30 à 12h30 – l’après-midi kiné encore de 14h30 à 15h30 dans une grande salle.
Nous devons nous rendre dans les salles respectives pour les heures indiquées, au début ou selon nos possibilités, on nous y conduit – un charioteur – soit il ne conduit qu’une personne, dans ce cas, il prend un vélo qu’il dirige d’une main et il tire le fauteuil roulant avec l’autre – ou – s’il conduit 2 personnes, il est obligé d’aller à pied et de tirer 2 fauteuils en même temps ou bien il fait faire 2 aller et retour. Les membres du personnel sont amenés à faire du vélo quand ils se rendent dans des services éloignés. En dehors des périodes de rééducation, il y a des temps libres que l’on peut occuper à sa guise, lecture, repos, télé, promenade dans le parc au bord de mer, salle de loisirs avec animation…..etc
Le personnel est plutôt sympa mais j’ai eu quelques problèmes à cause des médicaments. Ils ne connaissent pas bien la MP et ses exigences en matière d’horaire. Il ne faut pas oublier les rendez-vous entre temps, cardiologue, ORL, orthoprothésiste pour un corset…..etc
Enfin la veille de mon départ le docteur a réuni tous les intervenants pour faire la synthèse de mon séjour puis m’a appelée pour me donner tous les résultats et conclusions.
Je perds la voix car je manque de souffle, à faire tous les mois un contrôle par un pneumologue. Je risque des fausses routes en buvant des liquides, il m’est conseillé de boire des liquides avec un épaississant ou des nectars de fruits ou…enfin concernant ma lenteur, il n’y a pas de remède.
Je n’ai pas eu accès à Internet, cela m’a manqué un peu. J’étais dans le service où l’on soigne les brûlés, les amputés et le rachis, je suppose que l’on m’a mise dans ce service à cause de la scoliose ; à un autre étage, il y avait toutes les maladies du cerveau, mais je ne l’ai su qu’en fin de séjour ; est-ce que cela aurait changé les choses ? Pas sûr !!!!
GP29 — Lettre d’info n° 41 — Octobre 2007
Publié le 16 novembre 2007 à 08:37Et voilà, nous n’avons pas eu à mettre en action le plan canicule, il va certainement nous manquer les bienfaits que nous devons au soleil, espérons que nous compenserons par un hiver bienveillant, ce qui sera bien pour nous et notre budget !!!
Tout cela ne nous a pas laissé inactifs,
- Les forums : des solidarités en septembre à Quimper, dans le cadre de la semaine de la santé à Brest en octobre – tous deux bien organisés, même si nous avons l’impression de n’aider qu’un petit nombre de personnes, il faut y être pour montrer notre existence.
- Septembre a vu aussi notre journée de rencontre avec les psychologues – vous en avez le compte rendu par ailleurs.
- Les interventions de formation ont recommencé, en octobre à Brest, bientôt à Morlaix.
Les points rencontre ont repris leur rythme mensuel. Hélas, nous avons dû prendre la décision de fermer Carhaix. Contrairement à ce que laissait espérer l’intérêt montré lors de la Porte Ouverte, la fréquentation du point rencontre a été nulle. Nos responsables se sont présentés chaque mois pendant plus d’une année, dans le local que la municipalité de Carhaix avait mis à notre disposition, et ce, sans le moindre résultat – dommage.
En octobre, nous avons assisté aux Assemblées Générales de CECAP et d’AGP à Hauteville dans la Manche. Les Associations qui composent CECAP ont pu faire le point sur les activités et sur la Recherche – Une excellente journée d’interventions de différents intervenants nous a fait aborder beaucoup de sujets (les pompes à Apokinon et Duodupa – la psychologie et la MP – l’aide aux Aidants.) Un certain nombre de finistériens ont vécu avec bonheur les 8 jours de vacances magistralement organisés par nos amis de la Manche.
Et la grande nouvelle : En 2008, c’est notre département qui recevra toutes les autres Associations. Réservez dès maintenant 8 jours de vos vacances pour participer à ce grand moment de la vie de notre Association.
date : 27 septembre au 4 octobre 2008 -
lieu : Loctudy
Cela ajouté à toutes nos autres activités nous promet une année bien remplie – ne manquez pas d’y participer –
Bien amicalement
Emilienne Six
Présidente du GP29
ASSOCIATION DE PARKINSONIENS DU FINISTÈRE
LES AMIS DU FINISTÉRE — PENN AR BED
gp29@altern.org
Éxercices à réaliser à domicile
Publié le 18 mars 2007 à 20:12Éxercices à réaliser à domicile pour les personnes atteintes de la maladie de parkinson
Conseils donnés par Madame Emmanuelle Rousseau- kinésithérapeute — lors de la conférence du 27 janvier 2007
Au début de la maladie
Vous êtes couché sur le dos, un bâton dans les mains et élevez les bras en fléchissant un genou sur la poitrine. L’exercice est réalisé sur le temps inspiratoire, la fin de l’amplitude est complétée par une personne extérieure éventuellement.
Cet exercice permet de conserver des mouvements souples et amples
Vous transvasez de l’eau ou du sable contenu dans un verre ou gobelet dans un autre, cela vous incite à réaliser le geste avec fluidité, cela nécessite votre concentration.
Cet exercice tente de lutter contre les tremblements
Vous êtes couché sur le dos et réalisez des mouvements en sens opposé de rotation des ceintures scapulaires (ligne passant par les épaules) et pelviennes (ligne du bassin). Les jambes sont pliées, pieds au sol et s’inclinent sur un côté tandis que les bras tendus devant vous s’inclinent de l’autre
Cet exercice vise à améliorer l’organisation de gestes complexes, asymétriques
Vous bougez votre poignet et vos doigts d’une main avec l’autre, en vous concentrant à laisser molle la main qui est bougée. Ensuite, vous vous obligez à sentir votre bras « lourd »pour bien le relâcher.
Cet exercice vise à améliorer l’écriture
et ensuite…
Vous êtes couché sur le dos, les jambes tendues et les bras en croix. Vous faites passer une balle alternativement sous une jambe puis sous l’autre. En glissant bien les bras sur le sol et en les replaçant bien dans la position de départ. Les jambes se soulèvent en entier pour laisser passer la balle et se rallongent après chaque mouvement.
Vous faites cela à vitesse constante et soutenue, aidez-vous en comptant tout haut vos mouvements ou utilisez un métronome.
Cet exercice permet de lutter contre le ralentissement des mouvements
A chaque mouvement ou geste que vous voulez réaliser, forcer vous à le visualiser avant et verbalisez le départ par un mot ou décompte.
Cet exercice permet d’éviter la difficulté à démarrer le mouvement
Vous demandez à votre conjoint de vous tenir les mains et de les « balloter » en tirant comme s’il voulait allonger vos bras. Faire ensuite la même chose avec les pieds.
Cet exercice est à réaliser lors des périodes « off », il en diminue l’inconfort
Vous vous entraînez à enjamber un obstacle pour redémarrer la marche .ou vous tendez les bras devant vous en marchant
Cet exercice vise à éviter l’hésitation du début de marche ou le blocage de celle-ci
Vous êtes assis sur un tabouret, devant une glace, vous avez une balle. Vous allez faire passer la balle sous un genou puis l’autre, faire tourner la balle autour de vous derrière votre dos, et passer la balle derrière votre cou. Vous pouvez compter pendant l’exercice
Cet exercice stimule l’organisation de gestes complexes avec un support visuel
Vous êtes couché sur le dos et levez le bras droit en même temps que la jambe gauche, puis vous reposez. Ensuite vous levez l’autre bras avec la jambe opposée.
Cela peut se faire en rythme verbal plus ou moins rapide
Cet exercice vous aide à maintenir un mouvement prolongé.
Vous êtes assis, devant une glace. Vous prononcez des voyelles en exagérant la prononciation. Vous insistez avec les mouvements de la bouche, des joues.
Cet exercice entretient la motricité de la face et des muscles intervenant lors de l’alimentation
Vous êtes debout, pieds écartés, les mains jointes. Vous allez venir placer vos mains vers le haut, entre vos jambes, vers la droite et vers la gauche, un mouvement après l’autre. Vous pouvez verbaliser le mouvement à voix haute, en disant « en haut », « en bas », « à droite », « à gauche »
Cet exercice stimule votre force musculaire
Vous êtes assis sur un tabouret et avez un rouleau de « sopalin » vide, seulement le carton. Vous placez le rouleau devant un œil, comme une longue-vue et regardez dans le rouleau vers le haut, le bas, à droite, puis à gauche. En verbalisant vos mouvements. L’autre œil est fermé.
Vous pouvez également à partir de votre œil, écrire votre prénom et nom devant vous dans l’espace. C’est l’œil qui doit vous guider et entraîner des mouvements du cou.
Cet exercice améliore votre souplesse cervicale.
Si vous avez des déséquilibres vers l’arrière. Vous êtes debout, adossé à un mur, les pieds un peu en avant. Vous allez décoller votre dos du mur puis revenir doucement contre le mur. Ceci plusieurs fois.
Cet exercice vous renforce vers des positions en avant et évite les déséquilibres vers l’arrière.
Vous êtes à genoux sur un coussin devant le dossier d’une chaise. Si cela est trop difficile vous pouvez être assis, bien au fond d’une chaise, avec les pieds au sol. Vous placez vos bras tendus sur le dossier de la chaise qui est devant vous et, en soufflant, vous approchez votre front de vos mains.
Cet exercice doit vous étirer les épaules vers l’arrière et le dos. Il peut nécessiter une explication complémentaire par votre kiné pour être optimisé.
Vous ne devez pas hésiter à frictionner les muscles qui tirent, si vous le pouvez, sinon trouvez une âme généreuse.
Cela permet de diminuer les douleurs de tension musculaire
Vous devez savoir que l’immobilité favorise la constipation. Il faut donc faire des exercices ou mouvements régulièrement
Cela va aider votre transit.
Vous pouvez abuser de chaleur, compresses, bouillottes, aux moments de détente, du coucher
Ceci tend à diminuer les douleurs musculaires matinales
Vous devez continuer les exercices réalisés en début de maladie, tant que vous le pouvez
Carte de stationnement
Publié le 03 octobre 2006 à 12:23L’article 65 de la loi du 11 février 2005 pour l’égalité des droits et des chances, la participation et la citoyenneté des personnes handicapées a introduit de nouvelles dispositions en matière d’attribution de carte de stationnement pour personnes handicapées.
Désormais, les cartes attribuées aux personnes handicapées quels que soient leur âge et leur caractéristique le sont par la « Commission départementale des droits et de l’autonomie des personnes handicapées » Elles sont au nombre de trois.
- la carte d’invalidité attribuée aux personnes atteintes d’une incapacité permanente d’au moins 80%
- la carte priorité pour personne handicapée
- elle remplace la carte « station debout pénible »
- elle est attribuée aux personnes atteintes d’une incapacité inférieure à 80% rendant la station debout pénible
- la carte de stationnement pour personne handicapée — La carte de stationnement pour personnes handicapées permet à son titulaire ou à la tierce personne l’accompagnant d’utiliser, dans les lieux de stationnement ouverts au public, les places réservées et aménagées à cet effet. Elle permet, dans les mêmes conditions, de bénéficier des autres dispositions qui peuvent être prises en faveur des personnes handicapées par les autorités compétentes en matière de circulation et de stationnement.
La demande doit être adressée à :
la maison départementale des personnes handicapées
12 rue Le Déan
29000 QUIMPER
Tél : 02 98 90 50 50
accueil du lundi au vendredi de 9h à 12h et de 13h30 à 16h30
Pièces justificatives à fournir :
- un certificat médical daté de moins de trois mois ou le cas échéant une photocopie de justificatif d’attribution de pensions d’invalidité de 3ème catégorie.
- Une photocopie de la carte nationale d’identité (ou du livret de famille, ou du passeport, ou un extrait d’acte de naissance)
- si tutelle ou curatelle = attestation de ‚jugement
- justificatif de domicile ( ex : facture EDF)
- une photo d’identité
LA MAISON DÉPARTEMENTALE DES PERSONNES HANDICAPÉES (MDPH)
La loi du 11 février 2005 crée un lieu unique destiné à faciliter les démarches des personnes handicapées : la Maison départementale des personnes handicapées. Celle-ci offre, dans chaque département, un accès unifié aux droits et prestations prévus pour les personnes handicapées.
- Elle informe et accompagne les personnes handicapées et leur famille dès l’annonce du handicap et tout au long de son évolution
- Elle met en place et organise l’équipe pluridisciplinaire qui évalue les besoins de la personne sur la base du projet de vie et propose un plan personnalisé de compensation du handicap
- Elle reçoit toutes les demandes de droits ou prestations qui relèvent de la compétence de la Commission des droits et de l’autonomie
- Elle organise une mission de conciliation par des personnes qualifiées
- Elle assure le suivi de la mise en œuvre des décisions prises
- Elle organise des actions de coordination avec les dispositifs sanitaires et médico-sociaux et désigne en son sein un référent pour l’insertion professionnelle
- Elle met en place un numéro téléphonique pour les appels d’urgence et une équipe de veille pour les soins infirmiers
Source : Ministère de la Santé et des Solidarités (27/06/2006) et Maison Départementale des personnes handicapées de Quimper
Dépression et Maladie de Parkinson
Publié le 29 septembre 2006 à 20:18Dépression et Maladie de Parkinson — Par le Docteur L. AUTRET, Psychiatre,
Conférence donnée pour l’Association des Parkinsoniens du Finistère.
Samedi 23 septembre 2006,
Châteaulin, salle du Juvenat.
Extrait :
C’est avec plaisir que je vous présente aujourd’hui le thème « Dépression et Maladie de Parkinson ». Mon objectif est avant tout de faire comprendre ce qu’est la dépression, car il y a à son sujet beaucoup d’idées reçues qui font qu’elle est mal perçue et pas assez prise en considération. Vous constaterez au cours de cette conférence que la dépression nous concerne tous, et pas seulement le malade atteint de Maladie de Parkinson. Néanmoins, lorsque la dépression se rajoute à la maladie, la situation devient plus compliquée. Je souhaite qu’à l’issue de cet exposé, vous sachiez repérer certains signes d’alerte, et comment y faire face.
Téléchargez le texte de la conférence au format PDF
Les différents soins de support
Publié le 14 février 2005 à 11:11A côté des soins contre les douleurs, la rééducation précoce, l’acquisition d’une technique de relaxation…
l — La prévention de la déshydratation
L’importance de la prévention de la déshydratation est capitale chez les parkinsoniens : en dehors et dès l’apparition d’une affection intercurrente ou d’une aggravation de la maladie neurologique.
L’hypotension orthostatique en est un des premiers symptômes. Elle nécessite une prise en charge dynamique recommandant :
une surveillance permanente de la prise orale de boissons en stimulant et aidant le patient à boire à heure régulière et l’administration ‑si nécessaire- des suppléments hydriques par voie parentérale en privilégiant des apports simples facilement adaptables en fonction de l’évolution
2 — La prévention de la constipation
La prévention de la constipation par l’hydratation, l’administration systématique de laxatifs doux, la mobilisation et éventuellement de petits lavements lors de passage difficile. La place du kiné est importante dans la prévention de la constipation.
3 — Les risques de chute
La chute représente une des premières causes d’hospitalisation des patients. Elle a plusieurs causes et rarement uniquement liée au parkinsonisme. L’évaluation fonctionnelle du patient à l’aide d’une échelle locomotrice comme l’échelle de Tinetti permet de mieux détailler les facteurs en cause et d’orienter la rééducation.
La mise en évidence d’un syndrome de désadaptation psychomotrice post-chutes est essentielle.
4 — La polymédication
La polymédication est un élément à prendre en considération. Souvent elle résulte de l’addition de médicaments lors de problème ponctuel non suivi du retrait lors de sa résolution.
Au-dessus de 5 spécialités différentes, les complications iatrogènes sont très fréquentes. Il est donc nécessaire d’envisager régulièrement l’arrêt de certaines médications et de se limiter aux produits essentiels. Cet aspect est crucial chez les patients parkinsoniens déjà soumis à une thérapie lourde pour leur affection neurologique.
5 — Les escarres
La fréquence significative d’escarres de décubitus s’explique par les facteurs de risque comme la déshydratation, la dénutrition et l’immobilisation associée à une aggravation de la rigidité dès une déstabilisation provoquée par une affection intercurrente.
Les mesures de prévention doivent être renforcées.
6 — L’état confusionnel
L’état confusionnel est la première cause d’hospitalisation des patients parkinsoniens âgés. Souvent on retrouve dans l’histoire clinique un évènement soit intercurrent, soit lié à une modification vers le haut des doses d’anti-parkinsoniens. Il faut se rappeler qu’au fur et à mesure du vieillissement, s’installent des troubles de la plasticité cérébrale qui exposent le patient à des épisodes confusionnels de causes multiples de type métabolique, infectieux, cardio-vasculaire, psychologique (lors de changement d’environnement ou de perte d’un être cher, etc.), de douleurs….. A chaque fois l’hypothèse du rôle éventuel du traitement de l’affection neurologique sera soulevée surtout en cas de changement récent de posologie. Une rééquilibration de celle-ci vers le bas ou même un teste de wash-out (arrêt provisoire des médicaments) seront souvent tentés. Les neuroleptiques seront dans la mesure du possible évités et seulement utilisés en cas de nécessité absolue.
La prise en charge des douleurs dans la maladie de Parkinson
Publié le 14 février 2005 à 10:48Les signes de la Maladie de Parkinson Idiopathique (MPI) sont classiquement dominés par :
- akinésie
- hypertonie
tremblement
La maladie est la conséquence directe de la dégénérescence de plusieurs voies neuronales du système nerveux central.
De multiples tableaux cliniques sont possibles où prédomine l’un ou l’autre de ces signes principaux auxquels s’ajoutent des signes moins spécifiques.
La maladie de Parkinson peut s’accompagner :
- d’un syndrome dépressif avec troubles du sommeil
— de tableaux douloureux complexes
La notion de sensation douloureuse est évoquée dès 1817 par Charcot dans sa description de la maladie. Il fait alors état de douleurs rhumatismales sévères à très sévères pouvant précéder les signes moteurs de la maladie de Parkinson.
La prise en charge de la douleur du patient parkinsonien pose un problème diagnostique et thérapeutique difficile. C es douleurs sont fréquentes et parfois sévères. Elles ajoutent un handicap supplémentaire qui altère la qualité de vie.
La douleur est rapportée par près de la moitié des patients.
Le syndrome douloureux
Dans 10 à 20% des cas, les douleurs annoncent la maladie. Les douleurs peuvent se manifester plusieurs années avant l’apparition des autres signes de la maladie.
L’origine de ces douleurs reste très discutée.
L’intrication entre les différents tableaux douloureux suggère des mécanismes variés.
Deux grands groupes de syndromes peuvent artificiellement être séparés.
- Les douleurs spécifiques qui ont leur origine dans le cerveau en lien direct avec le déficit dopaminergique
- Les douleurs d’origine périphérique, conséquences rhumatismales de la maladie.
Avec le vieillissement, pas moins de 70% de patients gériatriques en hospitalisation aiguë expriment des douleurs confirmées sur les échelles d’évaluation. Les mêmes observations sont faites dans les services de moyen et long séjour. Ceci justifie une évaluation régulière des douleurs et le développement de stratégies thérapeutiques associant aux antalgiques et co-analgésiques une prise en charge globale du patient par des techniques non médicamenteuses dont les différentes techniques de kinésithérapie, la posturologie, l’ergothérapie, la sophrologie ou d’autres méthodes de type bio-feedback.
L’immobilisation entraînant des positions vicieuses, le développement d’escarres, les séquelles de chutes répétées doivent être pris en charge. Cependant le Parkinsonisme peut s’accompagner de douleurs associées à la rigidité comme dans le cas de l’hémi rigidité en début de maladie, en cas de sous dosage permanent avec accentuation de la rigidité, lors d’effet « off » (souvent le matin), ou comme conséquence de dystonie douloureuse. Dans ces cas, une concertation avec le neurologue est requise pour adapter le traitement anti-parkinsonien. Le recours aux différents traitements contre les douleurs se fera après une évaluation très précise des douleurs et sur la base d’une prise en charge globale des patients
DOULEURS SPÉCIFIQUES DE LA MALADIE DE PARKINSON
I- Physiopathologie
Diverses recherches ont montré l’existence d’une relation étroite entre déficit sérotoninergique central, douleur, dépression et troubles du sommeil dans la MPI. Une activité anormale du système nerveux central est incriminée dans l’émergence de certains tableaux douloureux. Il est à noter que ces mêmes douleurs sont retrouvées chez des patients présentant un syndrome parkinsonien d’autre origine (syndromes parkinsoniens médicamenteux (neuroleptiques). Certaines douleurs font partie intégrante de la MPI, en lien direct avec le déficit dopaminergique central.
Les bilans électrophysiologiques (électromyographie, potentiels évoqués) sont normaux, confirmant l’intégrité du système nerveux périphérique.
Ces douleurs d’origine centrale sont très souvent rattachées aux fluctuations motrices, généralement localisées du côté le plus akinétique et en période « off »
Il existe un équilibre physiologique entre les systèmes dopaminergiques, sérotoninergiques et noradrénergiques également impliqués dans les contrôles inhibiteurs de la douleur. L’introduction de la L‑Dopa, traitement de base de la MPI, modifie cet équilibre, pouvant de ce fait améliorer un certain nombre de douleurs.
LES MANIFESTATIONS DOULOUREUSES — ÉVA, SAINT-ANTOINE, DOLOPLUS 2.
1- Les crampes fugaces
Elles sont souvent associées à des raideurs douloureuses et surviennent chez 30% des malades environ. Elles ne sont pas secondaires à l’apparition de contractures et ne sont pas augmentées par le mouvement.
Elles sont de localisation variable mais prédominent aux membres inférieurs, surtout du côté atteint, pouvant être reliées à un manque d’activité et de mobilité. Elles sont rarement bilatérales. Elles sont rapportées par les patients comme durables, pouvant varier entre un quart d’heure et une heure. Elles apparaissent surtout dans la deuxième partie de la nuit.
Elles peuvent également apparaître en cours de traitement (généralement en fin de doses) et sont alors en rapport avec la dopathérapie.
Des douleurs musculaires plus diffuses sont parfois retrouvées, prédominant sur les muscles posturaux. Elles sont fréquemment reliées à l’existence d’attitudes vicieuses secondaires, aux positions maintenues pendant les phases de blocage et à une hypertonie musculaire associée. Elles surviennent surtout avant la prise des médicaments, notamment en fin de doses.
2- Les dystonies douloureuses
Sont présentes dans 40% des cas. La dystonie est un mouvement de torsion et/ou d’inflexion soutenues qui entraîne une attitude vicieuse et des déformations. Elles peuvent être associées à des dyskinésies. Ces mouvements anormaux involontaires sont parfois accompagnés de manifestations telles que transpiration, oppression thoracique ou angoisse .La douleur est probablement liée aux contractures musculaires qui sont en rapport avec les prises médicamenteuses : soit liées à une carence en dopamine, soit par surdosage, soit induites par l’utilisation chronique de dopamine et disparaissent alors à l’arrêt du traitement.
Elles peuvent survenir à l’installation des périodes de blocage (période off) surtout en fin de nuit et au réveil avant la première dose de L‑Dopa. La « dystonie du petit matin » est ressentie par près de 16% des patients. Il s’agit d’une contracture des orteils en flexion pendant près de 15 minutes à une heure. Elle cède après la prise de L‑Dopa.
Les déformations des mains et des pieds sont relativement fréquentes, dans les formes évoluées de la maladie. Elles sont responsables d’une torsion douloureuse des doigts, touchant plus souvent le pied que la main, surtout du côté le plus atteint. Ces spasmes douloureux peuvent être brutaux, spontanés ou provoqués par le mouvement. ils sont souvent brefs, de l’ordre de quelques minutes mais peuvent durer plusieurs heures Ils peuvent devenir permanents et rebelles à tous traitements. Différentes positions du pied peuvent être observées : pied varus équin surtout, flexion plantaire ou dorsale, flexion des orteils (en griffes) ou extension forcée du gros orteil. Elles peuvent être associées à une contracture des muscles du mollet. La dystonie douloureuse du pied peut apparaître avant toutes les autres manifestations de la maladie de Parkinson.
Les déformations peuvent devenir permanentes et évoluer vers des positions fixées de traitement difficile, elles touchent également les autres membres, le tronc, la nuque, la face et le cou.
L’évaluation de la dystonie impose une analyse soigneuse de ses relations avec le traitement par L‑Dopa, tant sur le plan de sa chronologie que sur celui des doses. La « dystonie du petit matin » est le plus souvent dopa-sensible. L’intensité des dystonies de la période « off » est diminuée en rapprochant les prises de la L‑Dopa. Les agents dopaminergiques, y compris l’apomorphine sont efficaces, de même que les anticholinergiques et le lithium.
Les injections de toxique botulique ont une action sur les dystonies localisées.
3- Les Dysesthésies
Elles sont fréquentes. Décrites depuis près d’un siècle.
Elles évoquent une origine dans le cerveau et sont une conséquence directe de la maladie de Parkinson.
La description est celle des douleurs neuropathiques par atteinte du système nerveux central ou périphérique.
Elles sont décrites comme des fourmillements et des picotements prédominant dans les membres inférieurs, associés à une sensation de piqûres ou d’élancements. Elles précèdent parfois de plusieurs années les manifestations motrices et peuvent s’installer du côté opposé à celui atteint par la maladie. La douleur survient essentiellement pendant les périodes « off » mais n’est pas toujours réduite par l’ajustement de la L‑Dopa. Elles sont parfois associées à des douleurs de type : sensations de brûlures intenses, de serrement ou d’étau, parfois de froid ou de chaud. Ces douleurs sont évaluées sur le questionnaire de Saint-Antoine et leur traitement est fonction de l’atteinte des fibres nerveuses.
4‑les Douleurs abdominales ou épigastriques
Elles exigent un bilan clinique précis.
Sensation d’abdomen distendu et douloureux.
Elles surviennent principalement pendant les périodes « off » de la maladie et disparaissent sous traitement. Elles doivent faire éliminer des douleurs de constipation chronique, fréquente mais qui doivent être mieux prévenues.
La prévention de la constipation par l’hydratation et l’administration systématique de laxatifs doux, la mobilisation à l’aide du kiné et de l’entourage et éventuellement de petits lavements lors de passage difficile.
Il existe de la même façon des douleurs de la sphère génitale, notamment chez la femme : brûlures vaginales, sensation d’engourdissements ou d’élancements. Un examen approprié aura soin d’éliminer une cause locale organique.
5‑Les douleurs de la sphère oro-pharyngée
Elles se manifestent par des sensations de brûlures des gencives, de la langue ou des joues, survenant en l’absence de pathologie locale. Elles peuvent simuler une glossodynie idiopathique ou une pathologie dentaire. Ces douleurs sont souvent décrites comme pulsatiles, associées à une sensation de brûlure permanente dans le même territoire, le plus souvent en période « off »
Ces deux derniers types de douleurs peuvent être dû, dans certains cas, à un déficit en dopamine, alors amélioré par la prise de L‑dopa. Plus rarement, la douleur serait la conséquence d’une hypersensibilité des récepteurs à la dopamine, celle-ci apparaissant à l’introduction du traitement dopaminergique. Elles sont également retrouvées chez les patients présentant un syndrome parkinsonien lié à la prise de neuroleptiques.
6‑Le syndrome des jambes sans repos (impatience)
Ces symptômes sont décrits comme des sensations désagréables à type de fourmillements. Les jambes sont lourdes et douloureuses. Ils surviennent dans les membres inférieurs, au repos la nuit et disparaissent avec l’exercice obligeant le patient à changer constamment de position. Ils peuvent être responsables de troubles du sommeil. Ils sont améliorés par une prise de L‑dopa ou d’un agoniste dopaminergique au coucher.
II. LES DOULEURS SECONDAIRES
1- Les douleurs musculo-squelettiques et articulaires. (60 à 70% des cas)
Elles sont essentiellement axées sur la colonne vertébrale, à type de cervicalgies, de lombalgies ou de lombo-radiculalgies. Elles prédominent souvent du côté le plus atteint dans les formes akinéto-hypertoniques, ou bien sont secondaires aux rétractions musculaires et aux anomalies posturales.
Les déformations du rachis telles que scoliose et cyphose sont fréquentes dans l’évolution de la maladie de parkinson. La scoliose est plus fréquente avec une prévalence évaluée à près de 70%. Le côté de la convexité semble sans rapport avec la latéralisation de la maladie. Elle serait liée aux déséquilibres posturaux en rapport avec l’asymétrie de la MP. L’attitude classique du patient est tête projetée vers l’avant. Dans certains cas, cette position est fixée. Dans d’autres cas, elle semble liée à la dystonie de la nuque et peut se modifier avec la posture, l’activité et les prises médicamenteuses. L’existence de douleurs de la colonne vertébrale doit faire rechercher une pathologie rachidienne associée (hernie discale, canal lombaire étroit).
L’ostéoporose fréquente, prédispose aux fractures pathologiques.
Le traitement de ce type de douleurs nécessite une évaluation rigoureuse, un diagnostic précis en retraçant l’historique de la symptomatologie, un examen clinique et des examens complémentaires y compris d’imagerie. Un avis orthopédique s’avère souvent indispensable.
Il faut dans tous les cas rechercher une pathologie associée : arthrose fréquente, à l’origine d’un tableau douloureux précis. Une affection rhumatologique d’origine mécanique doit être recherchée : douleurs cervicales thoraciques ou lombaires devant être traitées pour leur propre compte. Des lésions arthrosiques peuvent toucher le genou (genou parkinsonien) avec limitation de l’extension pouvant nécessiter une intervention chirurgicale (arthroplastie).
En cas d’atteinte articulaire périphérique, l’épaule est fréquemment touchée, principalement dans les formes akinéto-rigides : algodystrophie de la ceinture scapulaire, capsulite rétractile, prériarthrite scapulo-humérale. L’algodystrophie de l’épaule est la plus fréquente souvent inaugurale précédant alors d’un an ou deux l’apparition de la MPI. Elle est en rapport avec des anomalies réactionnelles du système nerveux autonome.
Elle est améliorée par la dopa thérapie et la rééducation bien faite qui doit être la plus précoce possible.
2 — les maux de tête (céphalées)
touchent environ 35 % des patients soit plus que ce que l’on observe dans une population contrôle. Leur relation avec la maladie de Parkinson n’est pas clairement établie. Les maux de tête sont souvent derrière la tête occipito-nuquales, profondes et pulsatiles. Elles sont souvent associées à une sensation de chape de plomb sur les épaules. Elles peuvent être transitoires apparaissant le matin et sont alors sensibles à la prise de dopamine.
Les douleurs d’origine centrale directement liées à la MP, sont rattachées aux fluctuations motrices présentes du côté le plus akinétique. E!les sont souvent intermittentes, mal localisées. Leur évolution est variable. Elles sont accentuées en période de blocage et en cas de dépression sévère. Elles surviennent surtout chez lez patients les plus jeunes, habituellement déprimés et sont associées à des troubles du sommeil. Elles peuvent disparaître sans raison et réapparaître quelques mois plus tard.
III. LE TRAITEMENT.
La prise en charge d’un tableau douloureux chez un patient parkinsonien est difficile. Les douleurs spécifiques de la maladie et celles d’origine rhumatismale sont largement intriquées. Le choix du traitement doit s’appuyer sur l’examen médical, l’évaluation précise des douleurs et le type de la douleur. L’établissement d’un calendrier est essentiel pour essayer de mettre en relation douleur, période on-off et prise médicamenteuse en cours.
Dans tous les cas, la rééducation précoce (plusieurs techniques existent) visant à l’amélioration des postures, les massages, la physiothérapie à base d’ultrasons et l’application de chaleur locale sont des éléments essentiels de la prise en charge de la MP.
Les tensions musculaires sont levées par des manœuvres d’étirement des muscles contractés et par des massages locorégionaux myorelaxant et antalgiques. L’action sédative recherchée est cependant de courte durée.
Les techniques de relaxation favorisent repos et sommeil.
La thermothérapie garde sa place comme traitement antalgique adjuvant, notamment dans les manifestations douloureuses d’origine ostéo-articulaire. L’expérience montre que les sensations désagréables consécutives à l’inactivité et à l’immobilité sont sensiblement atténuées par l’activité physique et la pratique régulière d’exercices.
- La cryothérapie
- La micro kinésithérapie
- Les corrections posturales
L’adaptation du traitement spécifique de la MP avec aménagement dans les horaires de prise et modification des doses avec recours à des formes retard pour permettre la rééducation des fluctuations motrices au cours du rythme nycthéméral et de ce fait améliorer les douleurs. Ceci doit se faire avec le neurologue.
1 — Le recours à l’utilisation d’agoniste dopaminergique, et notamment l’apomorphine sous-cutanée est souvent utile. Cet agoniste spécifique de la dopamine présente une affinité importante pour les récepteurs dopaminergiques Dl et D2. utilisé en injection sous cutanée discontinue, son délai d’action est rapide : 10 à 15 minutes et sa durée d’action courte : 45 à 120 min. Elle peut être utilisée en perfusion continue à l’aide d’une pompe. Elle est surtout efficace sur les périodes « off ». Elle est aussi préconisée dans le traitement des akinésies nocturnes, des dystonies matinales et des spasmes et douleurs dans le syndrome des jambes sans repos.
2 — Les anti-dépresseurs tricycliques notamment ceux à médiation mixte noradrénergique et sérotoninergique, ont un effet sur les douleurs d’origine centrale.
Ces molécules agissent également sur le syndrome dépressif sous jacent qui doit être systématiquement recherché (HADS, PENN STATE ). Le traitement est débuté à faible dose pour être augmenté progressivement jusqu’à la posologie adaptée, ce qui permet une titration individuelle du produit utilisé. Le patient reçoit au préalable une information claire quant à la durée du traitement et sur le risque d’apparition d’effets secondaires, ces derniers pouvant entraîner un changement de molécules ou l’interruption du traitement.
3 — La sophrologie
4 — La prise en charge par le psychologue
5 — La prise en charge par un sociologue
6 — La morphine peut être justifiée chez certains patients résistant aux thérapeutiques précédentes. Son action est supérieure à celles des antalgiques du palier 1. Il faut prévenir d’emblée les effets secondaires par des traitements adjuvants adaptés afin d’améliorer la tolérance et donc l’observance aux thérapeutiques proposées.
7 — Le traitement classique d’une pathologie rhumatismale rachidienne cervicale ou lombaire ou périphérique se révèle souvent utile : AINS, infiltration articulaire de corticoïdes et rééducation. La chirurgie orthopédique peut être nécessaire dans les formes évoluées. La rééducation doit être précoce en période postopératoire car le risque de rétraction tendineuse ou musculaire est fréquent.
8 — Le myorelaxants : le baclofène a une efficacité prouvée sur les dystonies douloureuses.
9 — La toxine botulique est utilisée en injection locale pour le traitement des dystonies douloureuses. Ces injections de toxines semblent efficaces dans le traitement des contractures musculaires douloureuses accompagnant les dystonies avec régression des douleurs et de la dystonie dans tous les cas. Les muscles pouvant être injectés de toxines sont sélectionnés par le kinésithérapeute et le médecin sur leur aspect au moment de la dystonie.
10 — Les anesthésiques locaux en injection : généralement il s’agit d’une série de trois ou quatre points injectés à la fois.
L’imagerie fonctionnelle et la maladie de Parkinson
Publié le 14 février 2005 à 10:31Ce texte relate l’intervention du Dr Catherine Cheze-Le Rest, médecin au service de médecine nucléaire au CHU de Brest – lors de notre conférence sur la douleur dans la maladie de Parkinson du 9 octobre 2004.
Ecrit par Michelle Galès, il a été revu et corrigé par le Docteur Cheze-Le Rest
Les symptômes tels que les tremblements, l’akinésie, l’hypertonie révèlent à 80% la maladie de Parkinson.
Pour aider le diagnostic clinique, on fait un test à la L‑Dopa pour faire une cotation du sujet. Lorsqu’on donne 100 – 200 mg de L‑Dopa, le test est positif si on observe une amélioration de 50% du score.
Dans la maladie de Parkinson, des neurones à dopamine disparaissent, d’où nécessité de dopamine.
En imagerie fonctionnelle, on injecte une substance radioactive par voie intraveineuse pour étudier un organe. Il n’y a pas de préparation particulière. Pas de précaution particulière avant l’examen, inutile d’être à jeun. La substance injectée émet des rayonnements. Ces examens sont des scintigraphies. Il y a autant de scintigraphies qu’il y a de substances à injecter. Elles se font en service de médecine nucléaire.
Pour détecter la maladie de Parkinson, plusieurs cibles sont à étudier :
1.Les neurones qui fonctionnent avec de la dopamine, pour poser le diagnostic de maladie de Parkinson.
2. Les douleurs musculaires, squelettiques et articulaires : scintigraphies osseuses afin d’éliminer les maladies associées (imagerie fonctionnelle osseuse).
Pour étudier les neurones fonctionnant avec la L‑Dopa on utilise une substance, la Fluorodopa. Après la période de fixation du produit, la scintigraphie permettra de détecter s’il y a ou non maladie de Parkinson, car la dopamine sera plus faible. Cette imagerie permet de suivre le pourcentage de perte de neurones à dopamine. Ainsi chez un parkinsonien débutant, on pourra remarquer moins de 30% de perte avant que ne se manifestent les premiers signes cliniques. Sur les patients Parkinsoniens déclarés, on constate en moyenne 50% de perte, allant jusqu’à 90% de perte en stade terminal.
Il existe une alternative à la fluorodopa pour le diagnostic : la scintigraphie au Datscan. Le scanner est utile pour diagnostiquer les maladies associées mais pas pour le diagnostic du Parkinson.
La Datscan donne les mêmes images que précédemment. Il n’est pas nécessaire d’interrompre les traitements. Et là encore, pas de préparation ni de précaution particulière avant l’examen, si ce n’est que sur place, une heure avant, on donne une substance pour bloquer la thyroïde qui, sinon, sera marquée avec de l’iode. Pour l’examen, on fait l’injection intraveineuse du produit au pli du coude (comme pour une prise de sang) et on attend 2 ou 3 heures pour laisser au produit le temps d’aller s’accumuler au niveau des neurones.
Cet examen se déroule allongé sur une table rigide, en position immobile pendant 45 minutes. Pour la machine, la température de la salle est maintenue à 20°C.
L’examen est indolore (si ce n’est la piqûre du début) sans effet secondaire. Sur prescription médicale, il est pris en charge à 100% par la Sécurité Sociale.
L’examen se fait avec une substance radioactive. Il n’y a aucun risque d’effets secondaires au niveau cérébral (avec cet examen, on irradie deux fois moins qu’avec un scanner).
Quand on suspecte une maladie de Parkinson : à l’apparition des premiers symptômes, quand le diagnostic est encore incertain, l’examen est anormal et plus on fait cet examen, plus on remarque que les anomalies sont évidentes, car les clichés anormaux le restent.
L’examen sert donc à poser le diagnostic.
Imagerie fonctionnelle des os : scintigraphie osseuse
En cas de problèmes ostéo-articulaires, on va utiliser une substance qui va se placer sur l’os seulement.
Les douleurs ostéo-articulaires :
— sont le plus souvent axiales : cervicalgies, dorsalgies…
— elles sont parfois liées à une pathologie associée : arthrose, tendinite…
— parfois elles sont aussi périphériques.
Pour l’examen, on injecte un produit au pli du coude, on attend 2 à 3 heures pour que le produit soit capté sur les os. L’enregistrement des images peut être centré sur une zone particulière, douloureuse ; on place alors le détecteur sur cette zone. Cet enregistrement peut aussi se faire de la tête aux pieds. Chaque image dure 3 minutes, 30 minutes pour le corps entier.
On demande au patient de boire pendant l’attente pour que le produit ne s’accumule pas mais au contraire soit éliminé le plus vite possible par les reins.
L’examen se fait en consultation externe. La prise en charge est de 100% dès lors qu’elle a été prescrite.
Algodystrophie
Elle cause de vives douleurs au niveau des articulations qui peuvent aussi être gonflées, coincées. On rencontre beaucoup ce problème.
Avec cet examen, on peut diagnostiquer une algodystrophie quand le produit s’accumule très vite au niveau des articulations.
Fractures
Cet examen permet de confirmer les fractures que l’on ne voit pas bien sur une radiographie. Par contre, une scintigraphie osseuse ne permet pas de voir les problèmes musculaires ou tendineux puisque seul le squelette est visible.
Propulsé par WordPress et le thème GimpStyle créé par Horacio Bella. Traduction (niss.fr).
Flux RSS des Articles et des commentaires.
Valide XHTML et CSS.