Découvrez et rejoignez l’association GP29, connaître, accpter et appprendre à livre avec la maladie de Parkinson
Publié le 23 mai 2023 à 10:35Maladie de Parkinson : Conférence au Juvenat de Châteaulin le 14 mai
Publié le 28 avril 2022 à 21:20Conférence Parkinson le 14 mai à Chateaulin
Publié le 16 février 2022 à 08:41« Nous organisons une conférence, le 14 mai, au juvénat à Châteaulin, sur la maladie de Parkinson et sur la recherche, avec le Dr Amélie Le Blanc, neurologue au CHU, et Cécile Voisset, chercheuse à l’Inserm de Brest », soulignent François et Annick Tosser du Groupe Parkinson 29
Le Groupe Parkinson 29 soutient la recherche Inserm brestoise
Publié le 16 août 2021 à 00:16Une délégation du Groupe Parkinson 29 a été reçue, lundi 5 juillet, par l’équipe du groupe Prime dans l’unité Inserm U1078 de Brest, qui teste les effets de sept molécules sur la maladie de Parkinson.

Les adhérents du groupe Parkinson 29 avec les chercheurs du groupe Prime, sur la terrasse du bâtiment des équipes Inserm de Brest. (Le Télégramme/Catherine Le Guen)
« Le soutien des associations de malades est très précieux, d’autant plus dans cette période de pandémie où beaucoup de financements ont été orientés vers la covid-19. Cela a eu aussi pour conséquence d’augmenter les prix des produits que l’on utilise dans nos laboratoires. Ce sont les mêmes que ceux qui permettent de réaliser les tests PCR pour dépister la covid-19. Il a fallu anticiper les tensions d’approvisionnement, il faut parfois attendre six à sept mois pour recevoir une commande », soulignent Cécile Voisset et Gaëlle Friocourt, chercheuses Inserm, qui codirigent le groupe Prime au sein de l’unité U1078 Génétique, génomique fonctionnelle et biotechnologies, une unité mixte associant Inserm, UBO et Établissement Français du Sang.
À la recherche de bénévoles
Parkinson est une maladie neurodégénérative, dont les causes sont multiples. La responsabilité des pesticides est aujourd’hui pointée dans le monde agricole. La maladie toucherait 150 000 Français. « Nous sommes au moins 1 500 concernés dans le Finistère et nous recherchons des bénévoles, pour nous aider. Les premiers symptômes sont souvent des tremblements, la perte de l’équilibre, la fatigue, la lenteur, un manque de coordination et une écriture qui devient petite », détaille Gabriel Jacob, président du groupe Parkinson 29. L’association a déjà versé 30 000 € pour la recherche au groupe Prime. Une nouvelle dotation de 20 000 € a été votée dernièrement. Ce financement va permettre de poursuivre les recherches concernant sept molécules qui ont montré une efficacité pour contrer le changement de forme, on parle de repliement, de la protéine à l’origine de la maladie de Parkinson. L’originalité est que ces sept molécules sont des médicaments qui ont déjà une autorisation de mise sur le marché (AMM) pour une autre maladie.
30 000 € pour tester une molécule
« Il faut compter au moins 30 000 € pour tester, sur un modèle animal, l’efficacité de l’une de ces sept molécules. Mais il faut que l’on ait d’abord sélectionné la meilleure molécule parmi les sept candidates que nous avons », assurent les chercheuses. L’association Groupe Parkinson 29 aide la recherche via le Comité d’entente et de coordination des associations de parkinsoniens (Cecap). Le groupe soutient également les patients, en proposant notamment des cours de gym avec un kiné à Brest, Quimper, Ploudaniel et de la sophrologie et de la marche à Morlaix. L’adhésion est de 26 € par an.
Source : Le télégramme du 8/07/2021
[note du webmestre : suite à un petit problème conjugué à un manque d’attention de ma part, cet article a été publié avec un retard inexcusable. Je suis désolé.]
[vu sur le net] Pays de Quimperlé. Maladie de Parkinson : rompre l’isolement est possible
Publié le 15 janvier 2020 à 09:02article trouvé sur le site de Ouest France
L’association du Groupe Parkinson Finistère apporte son soutien aux personnes atteintes par cette affection chronique dégénérative. Elle intervient dans le pays de Quimperlé.
L’association s’est donné pour objectif de rompre l’isolement du malade et d’améliorer sa qualité de vie. « Nos buts sont, bien sûr, d’informer, de faire connaître cette maladie qui peut atteindre des jeunes, mais aussi de redonner espoir, de lutter contre l’isolement des malades et de leur famille. Souvent, le diagnostic peut provoquer un choc, » explique Claire Ducros, vice-présidente de l’association qui œuvre en son sein depuis vingt ans. Pendant une période, elle fut la présidente de l’association qui compte 250 adhérents en Finistère.
Pour lire cet article dans son intégralité, suivez ce lien …
Les samedis « Info Parkinson » (CH presqu’île de Crozon)
Publié le 22 octobre 2019 à 12:40
rencontre « Info Parkinson » à Argol, le 15 juin
Publié le 31 mai 2019 à 16:47
Pour voir l’affiche en plus grand, cliquez dessus !
Conférence du 30 mars 2019 au juvénat Châteaulin
Publié le 30 avril 2019 à 09:58Conférence du 30 mars 2019 au juvénat Châteaulin
L’association GP 29 organise chaque année à une date proche de la « Journée mondiale Maladie de Parkinson » une conférence publique et gratuite au profit des malades, de leurs proches mais aussi de toute personne intéressée par le sujet. Ce samedi 30 mars, l’association GP 29 a invité le docteur Caroline Vigneau du Service de Pharmacologie clinique du CHU de Nantes à 14h au Juvénat Notre Dame de Châteaulin.
Le thème de la conférence était, pour Caroline Vigneau, de faire le « Point sur les médicaments de la maladie de Parkinson ». Les personnes présentes sont unanimes sur la qualité de cet exercice, tant sur le traitement du sujet que sur les réponses aux nombreuses questions posées. Les talents de pédagogue de l’intervenante ont facilité la compréhension du domaine peu connu des désordres du cerveau humain. Après la brillante prestation de Caroline Vigneau, Helen Caratis, ergothérapeute, Ludovic Laot moniteur d’auto-école ont présenté le Programme « Va s’y ! » sur la Conduite automobile par des personnes atteintes de la maladie.
Les conférences sont de plus en plus courues et cette dernière a rassemblé 250 personnes dans une salle devenue trop exigüe.
Faire comprendre aux patients les mécanismes d’action des médicaments qu’ils prennent. Il est important qu’ils sachent ce qu’ils peuvent en attendre, les effets ressentis, les effets indésirables. L’intervenante a tout d’abord fait la différence entre la zone périphérique et la zone centrale. Notre cerveau est protégé par une barrière et la maladie de Parkinson se situe à l’intérieur de cette barrière, ce qui veut dire que les médicaments doivent passer cette barrière. Les médicaments vont agir sur quelque chose qui n’est plus mais pas sur le développement de la maladie. Dans la maladie de Parkinson, il y a des transmissions qui ne se font plus au niveau central et toute la stratégie des médicaments va être de compenser ces pertes de liaisons. La circulation des informations se fait à partir de neurones sous la forme d’un signal électrique qui se trouve bloqué au niveau des synapses. Une synapse est la région d’interaction entre deux cellules nerveuses qui permet le passage d’un signal. Le challenge va être de proposer au malade des médicaments destinés à rétablir les liaisons perdues afin qu’il retrouve un état de confort tout en évitant les effets indésirables. Pour retrouver la liaison, les médicaments agissent sur une substance chimique permettant de constituer ce signal électrique. La dopamine est un petit messager chimique qui sert de neurotransmetteur, et c’est ce neurotransmetteur qui est touché dans le cas de maladie de Parkinson. Cette dopamine se diffuse bien sûr au niveau central mais aussi à des vaisseaux dans tout le corps et les actions sur la dopamine au niveau central auront des effets indésirables à l’extérieur de ce noyau. Le médicament ne sait pas distinguer la voie à compenser et en traitant le manque de dopamine sur la voie liée à la maladie de Parkinson, il inonde les voies responsables d’autres fonctions, ce qui explique les effets secondaires invalidants.
En finalité le malade doit donner son ressenti au médecin afin que ce dernier puisse affiner le traitement. Il faut bien préparer sa visite chez son neurologue ou son médecin généraliste, bien noter les heures de prise, les réactions bénéfices ou effets indésirables. Quand on sait que l’on a un rendez-vous chez le neurologue à 6 mois voire 1 an ….il ne faut pas rater son entretien médical.
L’après midi s’est terminé autour d’un café.
Texte rédigé par Michel Boudehen et Dominique Bonne, corrigé par le Docteur Caroline Vigneau.
le film « le ventre notre deuxième cerveau » et le débat, si vous les avez ratés
Publié le 23 mars 2019 à 17:39[vu sur le net] Brest. Une conférence sur le ventre, notre deuxième cerveau
Publié le 19 février 2019 à 08:09article trouvé sur le site d’Ouest-France
Jeudi 7 mars, à Brest, cette première conférence santé du genre mettra à l’honneur des chercheurs de pointe brestois.
Pour lire cet article dans son intégralité, suivez ce lien …
CONFÉRENCE « Point sur les médicaments De la maladie de PARKINSON »
Publié le 16 février 2019 à 22:09
Pour lire l’affiche, cliquez dessus !
[vu sur le net] Parkinson. Des interventions au Juvénat (Châteaulin)
Publié le 08 avril 2018 à 12:37article trouvé sur le site du Télégramme
« Plus de 100 personnes ont assisté à cette conférence », indiquait Dominique Bonne, de l’association des Parkinsoniens du Finistère. « Elle tiendra son assemblée générale le 21 avril au même endroit, à 10 h. Et à 12 h, un repas animé par des chants de marins sera proposé sur inscription », signalait Dominique Bonne en introduction de ces conférences.
Pour lire cet article dans son intégralité, suivez ce lien …
Conférence du 31 mars
Publié le 12 mars 2018 à 06:31
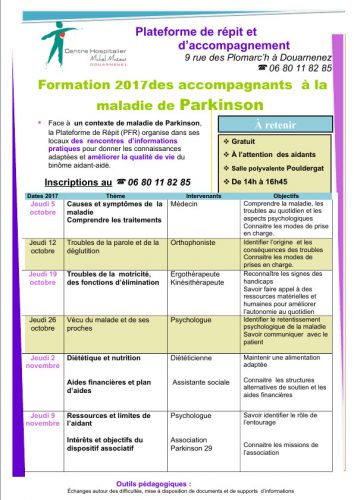
Formation 2017 des accompagnants à la maladie de Parkinson à Douarnenez
Publié le 21 septembre 2017 à 09:06Voici le programme de la Formation 2017 des accompagnants à la maladie de Parkinson du centre hospitalier Michel Mazéas de Douarnenez. En cliquant sur l’image, vous pourrez trouver tous les renseignements qui concernent le programme et les inscriptions. Début le 5 octobre.
En Finistère — Les « CLIC » la « MAIA » ces organismes encore méconnus
Publié le 08 mai 2017 à 19:12Le Lundi 3 juin 2013, nous étions invités Odile et moi à une réunion du comité de pilotage du CLIC à l’hôpital local de Lesneven en présence de la responsable du CLIC du pays des abers, de la MAIA de Brest, des intervenants du conseil général, Ephads régions de Lesneven, SSIAD, ADS, prestataires de services à domicile.…..
Ce qui nous intéressait principalement à cette réunion c’était le premier contact avec la responsable de la MAIA afin de mieux connaître cet organisme.
L’origine de la création de MAIA nous vient du plan Alzheimer 2008 – 2012, qui a été reconduit fin 2012 et étendue à d’autres pathologies de maladies neurologiques (dont Parkinson), mais avec le même budget !!
Nouvel acronyme de MAIA : mission pour l’autonomie et l’intégration des services d’aides et de soins pour les personnes âgées (+ 60ans)dépend de l’Agence Régionale de Santé de Rennes, de la Caisse Nationale pour la Solidarité et l’Autonomie et du Conseil Général.
Pour Brest il y a trois gestionnaires de cas, une infirmière, une assistante sociale, une responsable de la structure, 3 professionnels pour 120 personnes
son rôle : Renforcer le rôle des clics. (Un Clic est un lieu d’accueil de proximité, d’information et de conseil pour les retraités, les personnes âgées de plus de 60 ans et leur entourage. Il s’adresse également aux professionnels et à toute personne concernée par des questions liées au vieillissement.
Les Clic sont financés par le Conseil général et les Communes de leur territoire d’intervention.
Leur rôle : coordonner la prise en charge des personnes âgées de plus de 60 ans, le but étant de rester à son domicile le plus longtemps possible.Lorsque la personne ne peut plus subvenir à ses besoins la MAIA fait la relation avec le clic concerné pour la prise en charge en structures : hôpital local, SSIAD,EPHAD, structures d’accueil de jour.….
Pour une personne âgée qui a besoin d’une aide quelconque il faut dans un premier temps se rapprocher du CLIC de sa communauté de communes pour établir un projet administratif.
rôles de CLIC :
- faire connaître vos droits,
- guider dans vos démarches,
- renseigner sur le soutien à domicile (services d’aide et/ou de soins à domicile, services de portage de repas, télé-alarme…),
- pour vous informer sur les structures d’hébergement, les aides financières, les transports, les loisirs, les échanges intergénérationnels…
faciliter l’accès à des aides existantes, - évaluer votre situation et vous conseiller dans la mise en œuvre des plans d’aide à domicile,
- faire le lien avec des professionnels spécialisés dans la gérontologie, afin de vous proposer une visite à domicile,
- développer des actions de prévention des effets du vieillissement (prévention des chutes, ateliers mémoire…) et des projets d’accompagnement des aidants sur le territoire.
Article Télégramme de Brest (16 mai 2013)
Une Maia, mission pour l’autonomie et l’intégration des services d’aides et de soins pour les personnes âgées, a été créée fin septembre, en pays de Brest. Destinée aux professionnels, elle offre des solutions aux cas les plus complexes.
La Maia du pays de Brest est la seconde créée en Finistère après celle de Morlaix. Issue du plan Alzheimer 2008 – 2012, elle offre aux professionnels une prise en charge des malades qui posent des problèmes complexes de maintien à domicile : santé, perte d’autonomie, difficultés sociales ou environnementales, refus ou échec des aides au domicile.
Trois gestionnaires de cas
« Toutes les pathologies neurodégénératives, chez les plus de 60 ans et la maladie d’Alzheimer précoce, avant 60 ans, sont concernées par notre service. Nous abordons les aspects sociaux, médico-sociaux et sanitaires de la prise en charge », précise Anne-Laure Le Coz, responsable de cette Maia qui couvre un territoire vaste : BMO, Crozon, Daoulas, Landerneau et les communautés de communes du Pays d’Iroise, des Abers et de la Côtes des Légendes.
La Maia de Brest a été créée pour trois ans, sous l’égide du réseau gérontologique de BMO qui a répondu à un appel d’offres de l’Agence régionale de Santé (ARS). Ce sont uniquement les professionnels qui peuvent faire appel à la Maia, pas les familles. Celles-ci peuvent s’adresser à leur médecin traitant et aux différents CLIC.
Visites à domicile
« Lorsque l’on reçoit une demande, on commence par évaluer la situation en contactant tous les professionnels qui interviennent autour du patient. Parfois, il suffit d’impulser un peu de coordination. Si la personne entre dans nos critères, la gestionnaire de cas se rend à son domicile, en compagnie du partenaire qui a sollicité notre intervention ». Une visite par semaine, en général, est assurée au domicile du patient. Le temps de mettre en place des soutiens ou d’en faire accepter le principe. « Il faut créer un lien de confiance avec la personne qui refuse par exemple toute intervention à domicile. Parfois c’est la famille qui refuse ou met en échec toute prise en charge. Dernièrement, nous avons pu, au bout de quelques mois, faire accepter une aide à domicile ». L’objectif de la Maia est de constituer un réseau autour du patient. La gestionnaire de cas dispose du temps nécessaire pour trouver des solutions et stabiliser la situation de façon durable.
Listes des clic du Finistère en cliquant sur ce lien
29 – ASSOCIATION de PARKINSONIENS du FINISTERE
Publié le 27 avril 2017 à 17:48Article paru dans LE PARKINSONIEN INDÉPENDANT n°68
Début janvier succès pour les traditionnelles galettes des rois dans les points rencontre et points gymnastique du Finistère, nous avons recensé dans la convivialité beaucoup de rois et de reines d’un jour !
Rando Parkinson : Un Grand Merci à toute l’équipe de bénévoles !Le dimanche 12 février 2017, quelque 850 sportifs Vététistes, cyclos, marcheurs, traileurs ont répondu à l’invitation du Vélo-club et de l’association de parkinsoniens du Finistère pour la 17e édition de la Rando Parkinson. Les vététistes ont été les plus nombreux, suivis par les amateurs de route, les marcheurs et les fans de course nature.
Tous ont pu apprécier la qualité des circuits proposés et aussi la chaleur de l’accueil (+ l’odeur des crêpes !) « En plus, pour une fois, il ne pleuvait pas ! », s’amusait un fidèle du rendez-vous. Dans la toute nouvelle halle de pétanque, les biligs tournaient à fond. Merci aux crêpières bénévoles. Ces gourmandises ont récompensé les participants. Plus de 1000 crêpes ont été distribuées. Dans les semaines à venir, le club remettra un chèque à l’association de Parkinsoniens du Finistère. Il s’était monté à 1.500 € l’an passé. « On sera plus proche des 2.000 €. Cet argent participera à la mise en place d’ateliers thérapeutiques » et au financement de la recherche sur Parkinson. Rendez-vous l’année prochaine, au deuxième dimanche de février…
Le Centre Hospitalier de Douarnenez organise régulièrement dans le cadre de « hôpital de jour » des rencontres pour les malades et aidants, notre association apporte son concours. Informations sur la plateforme de répit de l’hôpital de Douarnenez, ressources et limites de l’aidant, savoir identifier le rôle de l’entourage, le soutien associatif, connaitre les structures alternatives de soutien et les différentes aides financières. Plateforme de répit et d’accompagnement Centre Hospitalier de Douarnenez tél : 0298751401
La vente de carnets de tombola 100% Associations organisée tous les deux ans par le crédit mutuel de Bretagne au profit des Associations a connu un franc succès ! Attendons maintenant le tirage qui aura lieu courant avril, nous aviserons les heureux gagnants.
1 avril 2017 à 14h00 Conférence sur Parkinson au centre des arts et de la culture à Concarneau par le Professeur Derkinderen et son équipe, le clic de Concarneau interviendra également.
Notre association organise un fest-noz caritatif le 8 avril 2017 à 21h00 à la salle des fêtes « Brocéliande » de Ploudaniel au profit de la recherche et de notre association. Les formations « fest-noz » de Breiz Storming, Paotred Pagan et le groupe « Bep Sort » animeront gracieusement cette soirée.
Éducation thérapeutique : Notre association participe à la formation de 4 groupes de travail pour la mise en place prochainement de l’éducation thérapeutique pour les Parkinsoniens au CHU de Brest.
- Atelier « représentations de la maladie » dont l’objectif est de travailler sur les aspects psycho-sociaux pour le patient et pour l’aidant
- Atelier « alimentation et maladie de Parkinson » dont l’objectif est d’évaluer les représentations des patients vis-à-vis de leur alimentation et d’essayer de réajuster le discours en cas de croyances erronées.
- Atelier « traitements de la maladie de Parkinson » dont l’objectif est de travailler sur les mécanismes d’action, les horaires de prises, les interactions avec l’alimentation, les effets secondaires.
- Atelier « activité physique dans la maladie de Parkinson ».
Un compte rendu plus précis sera diffusé dans le prochain parkinsonien indépendant.
Dominique Bonne, président de GP29
Journée mondiale pour Parkinson à Concarneau 1er avril 2017
Publié le 07 avril 2017 à 08:02Cette année, nous avons choisi d’organiser notre conférence annuelle dans le cadre de la journée mondiale pour Parkinson, à Concarneau, avec le concours du CLIC de Concarneau. Malgré des lacunes de la presse locale n’ayant pas diffusé toutes les annonces prévues, nous avons accueilli plus de 250 personnes. Le manque de parkings à proximité de la salle n’a pas découragé le public.
annuelle dans le cadre de la journée mondiale pour Parkinson, à Concarneau, avec le concours du CLIC de Concarneau. Malgré des lacunes de la presse locale n’ayant pas diffusé toutes les annonces prévues, nous avons accueilli plus de 250 personnes. Le manque de parkings à proximité de la salle n’a pas découragé le public.
Ce fut un réel succès, l’organisation fût exemplaire : réalisation d’affiches, accueil du public, distribution de documentations sur la maladie, tout était parfait, merci à tous les acteurs de cette journée.
Après la présentation de l’Association de Parkinsoniens du Finistère c’est Aurélie COJEAN du CLIC qui nous a présenté son action sur le pays de Concarneau. Les différentes aides à domicile, interlocuteur de la maison du Handicap à Quimper. Pour toute question pratique sur le sujet, merci de la contacter au 02.98.97.52.99, par voie postale au Clic de Concarneau – Hôtel d’Agglomération ‑1, Rue Victor Schœlcher 29900 CONCARNEAU ou par mail à l’adresse suivante : clic@cca.bzh.
 Intervention de Mme Lepetit Maud Médecin Neurologue au CHU de Quimper
Intervention de Mme Lepetit Maud Médecin Neurologue au CHU de Quimper
Médecin neurologue nouvellement arrivée à l’hôpital de Cornouailles de Quimper elle nous a présenté comme thème : « la maladie de Parkinson et les différentes actions thérapeutiques sportives d’entretien » Le Tai chi , la marche nordique, la sophrologie, la kinésithérapie de groupe…
Et pour terminer, vint le point d’orgue de la conférence : l’intervention du Professeur Pascal Derkinderen- C’est dans une salle surchauffée que le Professeur Derkinderen a présenté ses travaux (Alice Prigent est excusée — travail urgent au laboratoire.)
Le cerveau entérique : l’intelligence du ventre
La médecine connaissait l’existence de neurones dans les intestins depuis déjà longtemps mais depuis les années 80 les chercheurs ont pu en préciser la taille (de l’ordre de 200 millions de neurones ou l’équivalent d’un cerveau de chien) et le mode de fonctionnement. Ces neurones dits « entériques » sont constitués en maillage sur la paroi du tube digestif en forme de « crépine ». Ce cerveau est plus ou moins autonome tout en communiquant dans les deux sens avec la partie basse du système nerveux central (SNC)
On se doutait depuis un certain temps qu’il pouvait y avoir un rapport entre Parkinson et intestins (les malades P. ont souvent un intestin paresseux) et qu’il pouvait donc y avoir une atteinte de ce côté. Mais récemment on a pu montrer que les neurones de l’intestin ont la même lésion que ceux du SNC (les « corps de Léwy ») le Parkinson se caractérise grossièrement de deux façons :
- des neurones à dopamine qui meurent
- des corps de Léwy : amas de protéines anormales au sein des neurones et qui les font mourir
Comment le sait-on ? Par des autopsies de malades Parkinsoniens décédés.
La première hypothèse émise par un chercheur américain sur la base de 100 autopsies lui a fait considérer que la maladie naissait dans les intestins et ensuite, bien plus tard sans doute, remontait, par le nerf vague vers la partie basse du SNC.
Cette hypothèse a été contestée par un autre chercheur qui a travaillé sur 400 autopsies. Il montre que l’atteinte digestive n’est pas toujours présente chez les malades…La migration des corps de Léwy semble pouvoir aller de bas en haut comme de haut en bas.
On a pu détecter, à Nantes pour la première fois, des corps de Léwy dans des biopsies d’intestins. Cette technique de biopsie par microscope est complexe et difficile à mettre en œuvre. Une autre technique « biochimique » est aussi utilisée.
La question de savoir si le tube digestif est la porte d’entrée de la maladie reste donc assez ouverte.
Final : Les questions du public ont été une fois de plus très nombreuses, démontrant par là même, l’intérêt du sujet.
L’ouverture d’un point rencontre sur Douarnenez a été évoquée, les moyens matériels sont en place, il reste à déterminer les moyens humains.
La rencontre s’est prolongée dans la salle de spectacle autour d’une boisson rafraichissante.
Attendons maintenant les retombées de cette journée : nouveaux adhérents et surtout bénévoles prêts à s’investir dans l’association….
Un compte rendu plus complet de la recherche sur le cerveau entérique sera publié dans le prochain parkinsonien indépendant
François TOSSER Président
Albert MEVELLEC Vice-président
Dominique BONNE, chargé de communication
Conférence : « Maladie de Parkinson — ce que l’intestin nous apprend » 1er avril à Concarneau
Publié le 22 mars 2017 à 16:27
Vivre et accompagner le parkinsonien au quotidien, point de vue du neurologue
Publié le 06 mai 2016 à 21:45Texte de la conférence donnée par Dr Amélie Leblanc le 1er avril 2016, devant 200 personnes, à l’invitation par le GP29 à Landivisiau.
Pour mieux vivre sa maladie ou accompagner au mieux un patient parkinsonien en tant qu’aidant, il paraît indispensable de connaître la physiopathologie de la maladie de Parkinson, ses signes cliniques, les traitements et leurs effets secondaires ainsi que les structures d’aides médico-sociales. C’était le but de la conférence du 1er avril dernier à Landivisiau.
La maladie de Parkinson représente la deuxième maladie neuro-dégénérative en France après la maladie d’Alzheimer. Elle touche ainsi 150 000 personnes chaque année en France. Elle débute en moyenne vers 60 ans, plus rarement avant 40 ans et touche autant les hommes que les femmes. Elle est désormais intégrée au plan des maladies neuro-dégénératives (PMND) 2014 – 2019 visant à améliorer sa prise en charge.
La maladie de Parkinson est secondaire à un dysfonctionnement des noyaux gris centraux, siège de la motricité automatique. Du point de vue anatomopathologique, on peut observer une dépigmentation de la substance noire siégeant dans le mésencéphale liée à la dégénérescence des neurones dopaminergiques. A un niveau plus microscopique on observe des corps de Lewy dans les neurones. De nombreuses structures non dopaminergiques sont également touchées par le processus neurodégénératif. Les causes de cette perte neuronale sont la plupart du temps inconnues même si la responsabilité des pesticides est maintenant établie et si des formes familiales sont décrites.
Signes cliniques
Il est désormais acquis qu’il existe une phase pré-motrice précédant sûrement de plusieurs années l’apparition des symptômes moteurs. Cette phase comporte des signes cliniques variés tels que les troubles olfactifs, la constipation ou les troubles du comportement en sommeil paradoxal. Une des hypothèses physiopathologique serait l’existence d’une progression ascendante des lésions depuis le système nerveux digestif jusqu’au bulbe olfactif et au tronc cérébral.
Les signes moteurs apparaissent quant à eux lorsque les neurones dopaminergiques ont diminué de 70%. Ils comportent le tremblement de repos, l’akinésie et l’hypertonie extra-pyramidale (rigidité) qui composent la triade parkinsonienne.
Les patients parkinsoniens peuvent aussi se plaindre de symptômes non moteurs divers qui pourraient être représentés comme la partie immergée d’un iceberg. Ces symptômes souvent moins bien connus que les signes moteurs peuvent parfois être déroutants pour le patient et son entourage.
La mobilité peut être limitée par un freezing et des chutes secondaires à des troubles de l’équilibre, de la posture ou à une hypotension orthostatique.
Les capacités de communication sont parfois diminuées par une dysarthrie avec hypophonie ou par une hypersalivation.
Le sommeil est souvent agité avec un trouble du comportement en sommeil paradoxal ou un syndrome des jambes sans repos.
Outre un syndrome anxio-dépressif fréquent, pouvant précéder le diagnostic, la maladie de Parkinson peut comporter d’autres signes psychiatriques au premier rang desquels les hallucinations visuelles, le trouble du contrôle des émotions ou l’apathie peuvent surprendre l’entourage.
A un stade évolué, des troubles cognitifs peuvent survenir avec notamment des troubles de l’attention, un ralentissement cognitif qui entraînent une altération de l’autonomie cognitive et comportementale à des niveaux variables.
Beaucoup d’autres signes sont en fait liés à l’atteinte du système nerveux autonome : hypersudation, troubles vésico-sphinctériens, troubles sexuels, troubles de l’accommodation visuelle.
Les patients peuvent aussi présenter des signes plus généraux tels que des douleurs ostéo-articulaires ou neuropathiques, une dermite séborrhéique, des troubles de la vision des contrastes, un syndrome respiratoire restrictif…
Traitements
Sur le plan thérapeutique, trois grandes voies sont employées. Le traitement médical est utilisé en première intention alors que le traitement chirurgical est réservé aux formes compliquées. Quant à la rééducation et la réadaptation, elles sont utiles à tous les stades de la maladie.
Le traitement médical repose sur le principe de la compensation du déficit dopaminergique avec une multitude de médicaments disponibles que l’on peut classer dans 3 grandes voies thérapeutiques : apport d’un précurseur exogène de la dopamine (Levodopa), stimulation directe des récepteurs de la dopamine (agonistes dopaminergiques), réduction du catabolisme de la dopamine (IMAO, ICOMT). Dans la mesure du possible, les neurologues tendent à apporter une stimulation dopaminergique la plus continue possible et s’appuient de plus en plus fréquemment sur des techniques de perfusion sous-cutanée (pompe à Apomorphine) ou intra-duodénale (pompe à Duodopa).
La stimulation cérébrale profonde destinée aux patients parkinsoniens peut avoir plusieurs cibles : noyau ventral intermédiaire médian du thalamus pour le tremblement, noyau sub-thalamique en cas de forme akinéto-hypertonique et globus pallidus interne si des dyskinésies invalidantes viennent compliquer le traitement oral. Dans tous les cas son principe est d’inhiber les neurones cibles en appliquant une stimulation électrique à haute fréquence par le biais d’électrodes intra-crâniennes reliées à un stimulateur sous-cutané. Du fait de la lourdeur de la procédure chirurgicale, cette technique nécessite une sélection rigoureuse des patients éligibles pour éviter de possibles complications post-opératoires et des effets secondaires de ce traitement.
La prise en charge rééducative repose essentiellement sur la kinésithérapie et l’orthophonie. Le kinésithérapeute s’attachera à pratiquer des étirements globaux ainsi qu’un travail à haute intensité contre résistance et de dissociation axiale. La technique d’orthophonie la plus efficace dans la maladie de Parkinson est la Lee Silverman Voice Treatment (LSVT) pour la dysarthrie mais les séances sont également utiles pour la micrographie ou les éventuels troubles de la déglutition. L’intervention d’un ergothérapeute peut être nécessaire pour aménager le domicile dans les stades avancés.
Afin d’améliorer de nombreux paramètres moteurs et non moteurs, il est maintenant recommandé aux patients une activité physique quotidienne à type de marche nordique, Taï Chi, Qi Kong, tango… Cette prise en charge non médicamenteuse nécessite un investissement personnel de la part du patient et parfois de l’aidant mais apporte des bénéfices parfois insoupçonnés.
Il est important de savoir que les traitements médicamenteux peuvent provoquer des effets secondaires moteurs et non moteurs afin de pouvoir les dépister et les prendre en charge précocement. Au niveau moteur, on voit apparaître des fluctuations d’efficacité motrice et des dyskinésies liées à une diminution d’efficacité après plusieurs années de traitement. Des effets secondaires non moteurs peuvent aussi survenir : signes digestifs (nausées, vomissements, sécheresse buccale), hypotension orthostatique, troubles psychiatriques (trouble du contrôle des impulsions avec développement d’addictions alimentaires, au jeu, sexuelles … , hallucinations visuelles, troubles du comportement), somnolence.
Pour mieux connaître la maladie.
Selon l’OMS, l’éducation thérapeutique du patient. (ETP) vise à aider les patients à acquérir ou maintenir les compétences dont ils ont besoin pour gérer au mieux leur vie avec une maladie chronique. C’est une avancée dans la conception de la prise en charge des maladies chroniques dont fait partie la maladie de Parkinson, c’est pourquoi l’ETP prend sa place dans les actions à développer dans le PMND. Un projet est d’ailleurs en cours de rédaction par le service de neurologie du CHRU de Brest, en association avec l’association des parkinsoniens du Finistère et sera déposé à l’Agence Régionale de Santé (ARS) de Bretagne courant juin.
Les patients et leur entourage font souvent des démarches personnelles pour obtenir des informations complémentaires sur la maladie. Divers documents édités par des organismes d’Etat (Agence nationale de sécurité du médicament, Haute autorité de santé) ou des sites internet tels que le site du réseau Oniric http://www.neurobretagne-oniric.com sont à même d’apporter des informations fiables sur la maladie et les traitements.
Comment se faire aider ?
Si un problème médical ou social survient au cours de la prise en charge, le réseau de soins, médical, paramédical, et social qui s’est tissé autour du patient et de l’aidant doit être sollicité. Les associations de malades peuvent parfois apporter une aide complémentaire. Pour répondre aux questions plus sociales (aides financières, mise en place d’aides à domicile, aménagement du domicile) les structures sanitaires et sociales (CLIC = Centre Local d’Information et de Coordination, CCAS ou CDAS= Centre Communal ou Départemental d’Action Sociale, service APA = Allocation Personnalisée d’Autonomie, MAIA = Maisons pour l’Autonomie et l’Intégration des malades d’Alzheimer, Services d’aide à domicile, SSIAD = Services de Soins Infirmiers A Domicile) peuvent être sollicitées. Par ailleurs, des structures de répit existent afin d’éviter l’épuisement de l’aidant.
Pour conclure, il est important que le parkinsonien devienne l’acteur principal de sa prise en charge. Pour cela, l’ETP est d’un intérêt fondamental car elle a pour but d’induire une meilleure connaissance de la maladie et des traitements pour une meilleure gestion de la vie quotidienne. Le patient peut aussi s’impliquer dans sa prise en charge en pratiquant une activité physique quotidienne.
La place des aidants est maintenant reconnue et développée dans le PMND. L’accompagnement d’un patient au quotidien nécessite pour lui aussi une meilleure compréhension des symptômes de la maladie afin d’entretenir la plus grande autonomie possible.
Il est indispensable de mettre en place un réseau local centré sur le couple « patient-aidant » mais dans les situations difficiles, le recours aux structures d’aides et de répit peut être nécessaire.
Dr. Amélie Leblanc
Spécialiste des hôpitaux des armées
Service de neurologie et unité neuro-vasculaire
CHRU Cavale-Blanche, Brest
[vu sur le net] Maladie de Parkinson : 200 personnes à la conférence (du 1er avril à Landivisiau)
Publié le 07 avril 2016 à 12:17article trouvé sur le site de Ouest-France
Ce rendez-vous, vendredi après-midi, était animé par le Dr Amélie Leblanc, neurologue au CHRU de la Cavale-Blanche et à l’hôpital d’instruction des armées de Brest. Elle a expliqué cette maladie qui touchait 195 000 personnes en France en 2013.
pour lire cet article dans son intégralité, suivez ce lien…
Propulsé par WordPress et le thème GimpStyle créé par Horacio Bella. Traduction (niss.fr).
Flux RSS des Articles et des commentaires.
Valide XHTML et CSS.