Test médical de la Créatine© contre Parkinson
Publié le 12 novembre 2007 à 10:22Paru dans LE PARKINSONIEN INDÉPENDANT N°30 – septembre 2007
La maladie de Parkinson est un risque important pour les anciens du monde occidental. Comment échapper à cette maladie du système nerveux central qui touche 3% des plus de 85 ans ? Aujourd’hui, aucun traitement n’est vraiment efficace. Un institut américain lance un test important pour vérifier si la créatine ralenti la progression de la maladie.
1720 personnes réparties dans 51 centres médicaux nord-américains vont participer à l’étude. Cette population est constituée de personnes qui en sont au tout début de la maladie de Parkinson. Le test est mené par l’Institut National de la Santé (NIH) et se veut plus que sérieux (test en double aveugle avec contrôle comparé au placebo).
L’objectif est de mesurer l’efficacité de la prise de créatine sur les patients. La durée de traitement devrait se situer entre 5 et 7 ans.
La créatine, plus connue comme dopant des sportifs, améliorerait les fonctions des mitochondries, productrices d’énergie cellulaire. Elle pourrait aussi agir comme anti-oxydant qui empêcherait la dégénérescence de certaines parties du cerveau.
Si la créatine joue bien le rôle escompté, ce sont près d’un million de clients (patients) américains qui seront concernés par ce nouveau médicament contre la maladie de Parkinson.
Source : Eurekalert
Lu pour vous par Pierre LEMAY
Association de La Manche
L’acupuncture contre la maladie de Parkinson
Publié le 07 novembre 2007 à 09:46Paru dans LE PARKINSONIEN INDÉPENDANT N°30 – septembre 2007
Par Jean – Luc Goudet « Futura-Sciences janvier 2007 »
Cette ancestrale pratique asiatique a montré son action bénéfique sur la maladie de Parkinson…. chez la souris, ce qui exclut l’effet placebo. Le traitement ne se limite pas aux symptômes corporels mais agit en amont en protégeant les neurones dopaminergiques.
L’acupuncture fonctionne aussi chez la souris. C’est ce qu’a incidemment prouvé Sabina Lim de l’Université KYUNG HEE, à Séoul (Corée du Sud). Mais le but premier était de tester la méthode de cette pratique médicale sur la maladie de Parkinson, une atteinte neurologique grave qui induit des mouvements musculaires involontaires et touche six millions de personnes dans le monde. Et là aussi, la réponse a été positive.
Les animaux ont subi des injections d’une toxine, la MPTP (1‑méthyl-4-phényl‑1,2,3,6‑tétrahydropyridine), qui détruit dans le cerveau les neurones fabriquant la dopamine, un neurotransmetteur. Quelle qu’en soit la cause première, la maladie de Parkinson est en effet liée à la perte de ces neurones dopaminergiques .
Mais comment trouver chez la souris les « méridiens » (sorte de canaux qui véhiculent la force vitale selon les explications traditionnelles) et les « écluses » (points où il faut insérer les aiguilles) ? Très simplement en reprenant ceux que les manuels d’acupuncture indiquent pour l’être humain. Sabina Lim a choisi deux points connus, chez l’homme, pour être liés à l’activité musculaire (derrière le genou et sur le haut du pied). Les animaux subissaient une séance tous les deux jours. L’équipe a constitué deux groupes témoins, l’un ne recevant aucun traitement et l’autre subissant des piqûres à la hanche, une zone censément dépourvue d’écluses.
Le résultat est éloquent : une semaine après l’injection de MPTP, les souris n’ayant reçu aucun traitement et celles ayant été piquées à la hanche ont vu leur taux de dopamine diminuer de moitié. Mais les animaux ayant bénéficié de vraies séances d’acupuncture ont conservé 80% de leurs neurones dopaminergiques et les symptômes ont donc été réduits de beaucoup.
Rencontre entre Orient et Occident
Comment les piqûres sur le corps peuvent-elles protéger des neurones du cerveau ? L’équipe n’explique pas cet effet mais avance une hypothèse. Des réactions d’inflammation dans le cerveau accompagnent les manifestations de la maladie de Parkinson et aggravent la pathologie. Les scientifiques estiment possible que les séances d’acupuncture réduisent ces inflammations.
Dans le journal Science, Iris Chen neurologue au Massachusetts General Hospital de Boston, confirme que l’acupuncture peut effectivement augmenter la quantité de dopamine dans le cerveau lorsqu’elle est trop faible.
Les effets observés chez la souris existent-ils chez l’homme ? Lim et ses collègues ont commencé des tests mais le nombre de patients est pour l’instant insuffisant pour que les résultats soient statistiquement significatifs. En Corée, rapporte l’équipe, l’acupuncture est utilisée pour traiter les patients atteints par la maladie de Parkinson « mais on ne peut pas parler de guérison ».
Toutefois, ces scientifiques soulignent l’intérêt d’une rencontre entre les pratiques de la médecine traditionnelle asiatique et les méthodes de la science occidentale, espérant que le cumul de l’acupuncture et du traitement par médicaments pourra réduire la souffrance des patients voire augmenter leur longévité .
L’acupuncture est issue de la médecine traditionnelle chinoise et en chine, la maladie de Parkinson est nommée la « maladie du vent ».
L’acupuncture s’intéresse aux flux d’énergie qui traverse le corps au niveau des méridiens. Elle consiste, au niveau des points d’acupuncture (près de 400 points) situés le long des méridiens, à stimuler ou disperser ces flux d’énergie, au moyen d’aiguilles essentiellement. En France, seuls les médecins ont le droit de pratiquer l’acupuncture, mais grâce à la grande compétence de praticiens, de nombreux Parkinsoniens obtiennent d’excellents résultats sur les manifestations particulières telles que : incontinences, insomnies, douleurs articulaires… et bien d’autres symptômes qui nous gâchent la vie.
Lu pour vous par Jacques PIASER et Henri MINARET
As Parkinsoniens du Limousin
Les 50 ans de la Dopamine
Publié le 01 novembre 2007 à 10:29Paru dans LE PARKINSONIEN INDÉPENDANT — N°30 septembre 2007
Cette année, est célébré le cinquantième anniversaire de la découverte de la Dopamine en tant que neurotransmetteur cérébral. Elle a été découverte par Arvid Carlsson, qui a reçu en l’an 2000, à l’âge de soixante dix-sept ans, le prix Nobel de Médecine et de Physiologie, pour l’ensemble de ses travaux de neurophysiologie et de neuropharmacologie.
Depuis la fin des années 1950, ces travaux ont ouvert la voie à la compréhension des modalités d’action des neurotransmetteurs aminergiques (Dopamine, Adrénaline et Noradrénaline) dans le système nerveux central, et ont permis de découvrir certaines des fonctions centrales de la dopamine.
Au-delà de l’intérêt direct de ces travaux pour la compréhension et le traitement de maladies neurologiques et psychiatriques, telles que la maladie de Parkinson ou la schizophrénie, l’inspiration et les résultats de A. Carlsson ont donné une impulsion considérable à la neuropsychopharmacologie dont l’intérêt ne se dément pas cinquante ans plus tard.
Depuis une vingtaine d’années, ce champ des neurosciences a grandement bénéficié des stratégies particulièrement puissantes et informatives apportées par la biologie moléculaire et l’imagerie cérébrale chez l’homme. A. Carlsson, médecin et neurophysiologiste suédois, a tout d’abord étudié puis travaillé comme Professeur de Pharmacologie à l’Université de Lund (Suède). Depuis 1956, il dirige le laboratoire de Pharmacologie de l’Université de Göteborg (Suède).
A partir de 1958, A. Carlsson apporte des arguments décisifs démontrant que la dopamine est un neurotransmetteur dans le système nerveux central. En quoi cette découverte était elle si importante ?
A cette époque, le nombre de molécules susceptibles d’intervenir comme messager chimique dans le système nerveux central apparaît très limité. Parmi les neurotransmetteurs déjà identifiés, on connaissait l’acétylcholine et la noradrénaline, cette dernière étant synthétisée à partir de la tyrosine, présente dans le sang.
La dopamine n’est alors que le métabolite situé en amont de la noradrénaline. Carlsson débute ses travaux alors que naît la neuropsychopharmacologie et que la biochimie permet le développement d’outils puissants pour comprendre et modifier le métabolisme et les effets des monoamines. A l’Université de Lund (Suède), A. Carlsson démontre avec N. Hillarp que, chez l’animal, la réserpine (connue maintenant comme un bloqueur vésiculaire de la dopamine) entraîne une perte massive des monoamines dans le système nerveux central, avec des effets comportementaux qui rappellent certains des symptômes de la maladie de Parkinson.
Sur la base de ces résultats, il démontre que l’injection de L‑dopa, précurseur immédiat de la dopamine, restaure des concentrations cérébrales normales en dopamine et corrige les manifestations comportementales de la réserpine, en particulier les effets akinétiques (c’est-à-dire les ralentissements des mouvements). Ces résultats conduisent Carlsson et de nombreux groupes à s’intéresser de près à la dopamine avec plusieurs découvertes majeures : la dopamine est présente dans le cerveau à l’état naturel, dans des zones qui ne contiennent pas de noradrénaline. Parmi celles-ci, le striatum constitue un des territoires les plus riches en dopamine. Cela conduit Carlsson à suggérer que la perte en dopamine induite par la réserpine est seule responsable des symptômes parkinsoniens observés chez l’animal, ce que confirme la correction des troubles par l’injection de L‑Dopa.
Malgré quelques résistances, la dopamine prend la place qui lui est due comme nouvelle venue dans la famille des neurotransmetteurs.
Au début des années 1960, l’école d’histologie suédoise, sur la base des remarquables travaux d’histochimie de HILLARP, visualise et décrit pour la première fois des populations neuronales productrices de monoamines et permet en fait de comprendre que la richesse en dopamine du striatum est due à son innervation massive par les neurones de la substance noire. Il devient possible de détecter et de décrire des populations neuronales dans le système nerveux central, sur la base de leur contenu en neurotransmetteur. Soixante ans après les travaux de CAPAL, une nouvelle neuroanatomie est en train de naître.
Stimulé par les découvertes des équipes suédoises, HORNYKIEWIEZ (un autrichien) démontre alors que le striatum des sujets parkinsoniens présente une perte massive en dopamine.
La dopamine acquiert ses lettres de noblesse en médecine lorsque COTZIAS et al. démontrent en 1967 que l’administration de L‑dopa chez des sujets atteints de maladie de Parkinson corrige efficacement certains des symptômes les plus invalidants, en particulier le tremblement.
Grâce à la conjonction des approches de pharmacologie, de neurochimie, et de neuroanatomie, le lien est fait entre un neurotransmetteur, ses fonctions et une maladie neurodégénérative. Pour la première fois, on dispose, sur des bases rationnelles, d’un traitement symptomatique efficace pour cette maladie.
Quarante ans plus tard, malgré ses limites, la L‑dopa reste le traitement de référence de la maladie de Parkinson.
A partir des années 1960, grâce à ces découvertes, les travaux consacrés à la dopamine prennent un essor considérable dans de nouveaux champs des neurosciences et de la médecine. Au-delà de l’intérêt des hypothèses et des résultats de A. CARLSSON et de ses collaborateurs dans la compréhension et le contrôle de la transmission dopaminergique, ces découvertes ont donné un formidable élan à la neuropsychopharmacologie.
Des défis majeurs restent cependant encore à relever, parmi lesquels la compréhension des mécanismes biologiques des psychoses et des conduites addictives (dans lesquelles la dopamine est impliquée), et la mise au point de thérapeutiques permettant aux patients concernés de recouvrer une vie normale.
(adapté de Med Sciences 2000 ; 16 :1285 – 8)
Vincent PAILLE
Fondazione Santa Lucia, European Brain Research Institute (EBRI)
Neurphysiology laboratory,
Via del Fosso di Fiorano, 64
00143 Rome Italy
Le sommeil et les rythmes biologiques : Effets de la maladie de Parkinson
Publié le 01 novembre 2007 à 10:05Paru dans LE PARKINSONIEN INDÉPENDANT N°30 – septembre 2007
Dr Claude Gronfier, Département de Chronobiologie
Inserm U846, Institut Cellule Souche et Cerveau, Lyon-Bron
Le sommeil est loin d’avoir livré tous ses secrets. On sait qu’il est indispensable à la vie puisqu’on le retrouve dans l’ensemble du règne animal : chez les oiseaux, les reptiles, les poissons, les mammifères et même les insectes. Sa structure, sa durée, sa place dans la journée ne sont pas les mêmes chez tous les animaux. Certains sont diurnes et dorment la nuit, d’autres sont nocturnes et dorment le jour, certains sont crépusculaires et dorment un peu le jour et un peu la nuit. On observe aussi des différences chez l’Homme. Certains d’entre nous sont des petits dormeurs, d’autres des marmottes, certains sont des couche-tôt, d’autres des lève-tard. Chez un même individu, le sommeil se modifie au cours de la vie, depuis l’enfance à la vieillesse en passant par l’adolescence. Notre horloge biologique est au cœur de ces phénomènes. Dormir est une histoire de rythme. L’horloge biologique est le chef d’orchestre. Dans certaines situations de la vie courante et certaines pathologies, la belle symphonie devient cacophonie et le sommeil se dégrade. La maladie de Parkinson, connue principalement pour ses troubles moteurs, est associée de troubles du sommeil qui peuvent rendre la vie bien difficile, la nuit bien agitée et la journée bien longue !
Qu’est-ce que le sommeil ?
A la question « Qu’est-ce que le sommeil ? » les spécialistes ont toujours beaucoup de difficultés à donner une réponse simple. Et pour cause, la réponse est compliquée ! Elle est compliquée car le sommeil est un état actif — et non passif comme on le croyait encore au début du 20ème siècle – mais aussi, et surtout, parce que l’on ignore encore LA fonction du sommeil.
Bien que le sommeil ait toujours fasciné et inquiété l’Homme, son mystère, en tout cas une partie seulement, ne s’est réellement éclaircie qu’au début du 20ème siècle. Ce n’est qu’en 1928 par le psychiatre allemand Hans Berger, que la démonstration était faite de manière indiscutable que le sommeil n’était pas un état passif. Ces enregistrements de l’activité électrique cérébrale montraient très clairement des différences de rythmes électriques entre l’état éveillé et l’état de sommeil. Le sommeil devenait alors un état actif et l’étude de l’activité électrique cérébrale au cours du sommeil ne faisait que commencer.
Une découverte majeure fut faite en France dans les années 1950. Au cours de cette décennie, Michel Jouvet découvrait à Lyon un stade particulier du sommeil qu’il appelait le sommeil paradoxal. Il observait chez le chat que l’activité électrique cérébrale dans cet état était proche de la veille alors que paradoxalement l’animal était endormi. Les travaux de Michel Jouvet à la fin des années 1950, montraient que le sommeil paradoxal était un état très particulier du sommeil, différent du sommeil à ondes lentes. Cette découverte a ensuite servi de base au concept que l’activité du cerveau au cours de la journée ne se résume pas à un état binaire (veille ou sommeil) mais qu’elle passe par 3 états de « vigilance » : la veille, le sommeil à ondes lentes et le sommeil paradoxal.
Les fonctions du sommeil
Trois grandes théories ont prévalu jusqu’à maintenant pour tenter d’expliquer la fonction du sommeil :
- La théorie restaurative : le sommeil permet de récupérer ou restaurer les déficits corporels ou cérébraux causés par les activités de la veille.
- La théorie du maintien de la veille : chez les espèces qui possèdent de faibles réserves énergétiques il faut rester éveillé pour se nourrir et donc dormir peu pour survivre.
- La théorie de la conservation de l’énergie : le sommeil permet de diminuer les dépenses énergétiques (pendant qu’on dort on dépense) au cours des 24h.
Ces trois théories sont intéressantes, mais ne sont pas satisfaisantes car de nombreuses espèces animales échappent à ces critères. Même si l’on ne connaît pas encore LA fonction du sommeil, ce que l’on peut dire avec certitude est que le sommeil n’est pas un luxe ! Le sommeil est même vital car son absence chez l’animal conduit à la mort en quelques semaines. Sans aller jusqu’à cette extrémité, on sait que la privation de sommeil ou la dette de sommeil à des conséquences chez l’Homme. A court terme, un sommeil insuffisant conduit à un état de fatigue, une baisse des performances, des troubles de la mémoire. Cela peut aller jusqu’à provoquer une irritabilité, une inefficacité physique ou intellectuelle, et conduire à des accidents du travail ou de la route. A long terme, les effets sont moins biens connus car ils sont plus difficiles à étudier, mais ils sont pernicieux car moins évidents. On pense à l’heure actuelle qu’un sommeil insuffisant de manière chronique peut conduire à l’apparition de troubles de l’humeur (anxiété, dépression), à des troubles cardiovasculaires et des troubles du métabolisme (éventuellement conduire au développement ou au maintient de l’obésité) pour n’en citer que quelques uns. En bref, on considère maintenant qu’une altération de la qualité du sommeil (volontaire ou involontaire) peut avoir un impact négatif sur l’état de santé général.
Le sommeil chez l’animal
Avant de pouvoir comparer le sommeil des différentes espèces animales, il faut tout d’abord définir ce qu’on appelle le sommeil. Deux éléments importants définissent le sommeil :
- Le sommeil est un état de désengagement perceptif, c’est-à-dire un état dans lequel l’individu (l’animal) est soustrait de l’environnement, on pourrait dire isolé intérieurement, en perdant toute sensibilité perceptive (il n’est plus sensible au bruit, a la lumière, aux odeurs, au toucher et au goût).
- Le sommeil est un état rapidement réversible, à la différence du coma, de l’hibernation, mais aussi de la mort. Au réveil, il n’existe plus aucune trace visible du passage du sommeil.
Ces éléments sont importants mais ne permettent pas de définir suffisamment précisément le sommeil. Pour cela, on fait appel à 2 critères précis, qui doivent être vérifiés simultanément pour pouvoir parler de sommeil :
- Les critères comportementaux. Le sommeil est associé à i) une posture particulière — qui dépend de l’espèce animale ; ii) une diminution de la sensibilité à environnement (nous en avons parlé au dessus); iii) un rebond de sommeil après privation : si un animal est privé de sommeil (pendant quelques heures, quelques jours), on observe lors de l’épisode de sommeil suivant une augmentation de la quantité et la qualité du sommeil.
- Les critères électrophysiologiques. Les critères indispensables permettant de s’assurer de la présence de sommeil utilisent l’activité électrique cérébrale comme marqueur (ce qu’on appelle l’électroencéphalographie de sommeil ou polysomnographie dans les cliniques de sommeil). On doit observer pendant le sommeil une activité électrique cérébrale différente de celle de la veille et des signes précis de sommeil à ondes lentes et de sommeil paradoxal.
L’existence du sommeil est indiscutable chez les mammifères, les oiseaux, les reptiles, les amphibiens et les poissons. Elle a été plus controversée chez les invertébrés. La dernière discussion passionnante en date – et toujours d’actualité — concerne le sommeil chez la mouche. A partir d’élégantes études, Chiara Chirelli, une chercheuse italienne travaillant aux états unis, a décrit le sommeil de la drosophile (la mouche du vinaigre, très étudiée en biologie). Elle a montré que cette mouche présente un rebond de sommeil après une privation (elle dort plus longtemps) et qu’elle pouvait être maintenue éveillée pendant une longue durée si on lui administrait de la caféine ou des amphétamines. Plus surprenant encore, la mouche, tout comme l’Homme, présente des troubles de la mémoire lorsqu’elle ne dort pas suffisamment ! On peut donc parler de sommeil chez la mouche.
Le sommeil chez l’Homme
La durée et le rythme du sommeil varient entre les individus
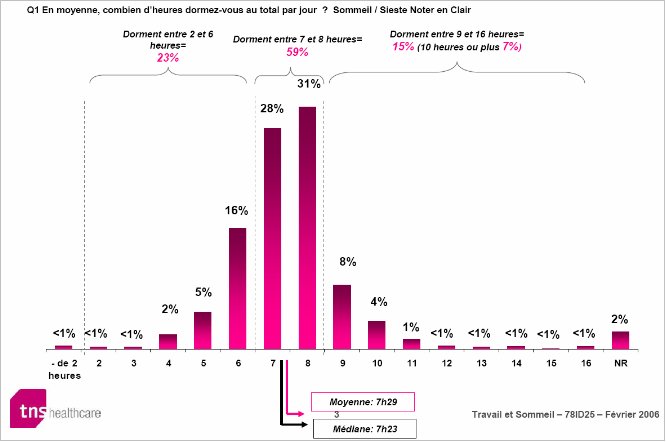
Les besoins de sommeil sont différents entre les individus d’une même espèce. Comme l’illustre la figure 1 issue d’une enquête effectuée en France 2005, près de 60% de la population interrogée dort entre 7 – 8h par nuit. Il existe des petits dormeurs qui dorment 6h et moins (23%) et des grands dormeurs qui dorment plus de 9h (15% des individus). La biologie, plus précisément, des mécanismes circadiens (contrôlés par l’horloge biologique) et homéostatiques, sont à l’origine de la durée de notre sommeil.
La croyance que les gros dormeurs sont des fainéants et que les petits dormeurs sont des courageux doit disparaître ! Nous seulement elle est stupide car ne repose sur des croyances d’une autre époque, mais elle est potentiellement dangereuse car restreindre volontairement sa durée de sommeil de manière chronique peut conduire aux symptômes que nous avons évoqués précédemment (fatigue, irritation, …), mais plus grave encore, elle peut être à l’origine d’accidents causés par des attaques de sommeil (au volant ou au travail) et elle peut conduire à développer des pathologies.
Le mal moderne des pays industrialisées est le manque de sommeil. Il faut savoir qu’on dort en moyenne 1h30 de moins qu’au début du 20ème siècle. Puisque la dette de sommeil accumulée pendant la semaine se traduit généralement par un rebond de sommeil pendant le week-end, on a tendance à croire que cela ne pose pas de problème. Rien n’est moins sûr ! Les données actuelles suggèrent même le contraire, c’est-à-dire que la dette de sommeil n’est pas sans conséquence sur la santé. Elle aurait un coût physiologique ! On pense à l’heure actuelle que la dette de sommeil est sans doute proche de 1h par jour, soit environ 5h par semaine travaillée. Dormir plus le week-end est capital pour « éponger » une partie de la dette de sommeil accumulée durant la semaine, mais cela n’est peut être pas suffisant pour restaurer tous les compartiments de l’organisme. Ce qui a été perdu est peut être perdu à tout jamais. Nous ne connaissons pas à l’heure actuelle l’étendue des conséquences d’un manque de sommeil chronique.
La quantité et la structure du sommeil varient au cours de la vie.
La structure du sommeil va se mettre en place progressivement pendant l’enfance. Le sommeil va devenir consolidé (c’est-à-dire en un seul épisode) avec la disparition de la sieste chez l’enfant (entre 4 et 6 ans en moyenne). Au cours de l’adolescence, le sommeil va progressivement se retarder, au grand dam des parents qui verront leurs enfant se coucher bien trop tard pour pouvoir se réveiller frais et dispos le matin pour aller à l’école. Heureusement, la maturation de l’horloge biologique va corriger ce phénomène et le sommeil va se normaliser chez le jeune adulte (les couche-tard biologiques resteront des couche-tard). La structure interne du sommeil, se modifiera à l’age adulte avec le vieillissement. Avec l’âge, la quantité totale de sommeil nocturne diminue et l’on peut voir se développer chez certains un sommeil polyphasique avec l’apparition d’une ou plusieurs siestes dans la journée. Le sommeil chez le sujet âgé sera souvent plus court et sa qualité moindre (on observe en particulier une diminution de l’intensité du sommeil à ondes lentes et une augmentation du nombre d’éveil). Tout comme on observe une diminution du besoin calorique au cours du vieillissement, il est légitime de se demander si le besoin de sommeil ne diminue pas de la même manière avec l’âge. Il semble toutefois que ce ne soit pas le cas pour un grand nombre d’individus puisque entre 40 et 70% des personnes âgées se plaignent de troubles du sommeil.
Le sommeil dans la maladie de Parkinson
La maladie de Parkinson est bien connue pour ses perturbations du contrôle moteur (tremblements, rigidité, akinésie). Ce qui est moins connu, ou en tout cas qui a manifesté moins d’intérêt, sont les troubles du sommeil et des rythmes biologiques. Même si James Parkinson dans son ouvrage « Assay on the Shaking Palsy » en 1817 écrivait « le sommeil devient très perturbé », les symptômes nocturnes — présents chez 75% des patients — n’ont été étudiées qu’a partir des années 1960.
Troubles du sommeil
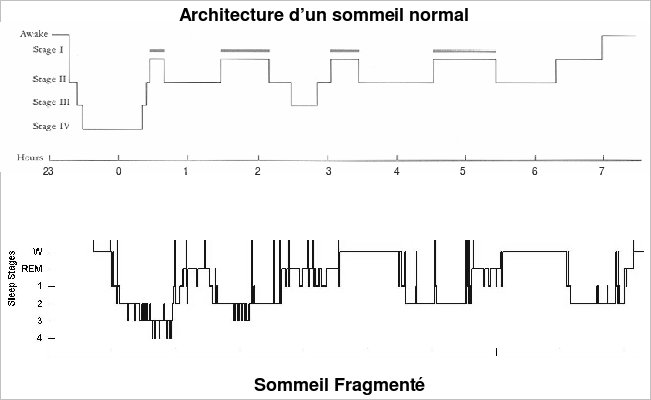
Les troubles du sommeil du patient Parkinsonien sont caractérisés par des difficultés d’endormissement, une insomnie matinale, une fragmentation importante du sommeil (on peut observer jusqu’à 40% de veille au cours de la nuit), une diminution de la durée du sommeil à ondes lentes et du sommeil paradoxal (voir la figure 2). Les troubles de la vigilance diurne accompagnent souvent la faible efficacité du sommeil. En bref, il est souvent difficile pour le patient de s’endormir et de rester endormi la nuit alors que la journée il lui faut parfois lutter pour rester éveillé (ce qu’on appelle la somnolence diurne excessive). Alors que chez le sujet sain le sommeil est réparateur, le patient Parkinsonien se réveille souvent fatigué et peu reposé.
Troubles des rythmes biologiques
En plus des troubles du sommeil, certaines études rapportent des perturbations des rythmes biologiques chez le malade Parkinsonien. Une diminution de l’amplitude des rythmes de température et de l’activité motrice ont été décrites. Les mécanismes de régulation du système nerveux autonome sont perturbés et une perte du rythme de 24 h de la pression artérielle liée à une hypertension nocturne est observée. Les systèmes hormonaux sont semble-t-il aussi affectés : le cortisol présente une diminution de l’amplitude de son rythme de 24 h et la prolactine présente des niveaux nocturnes plus faibles. Des études récentes montrent que le siège de l’horloge biologique (le noyau suprachiasmatique) pourrait subir une perte de certains neurones impliqués dans son bon fonctionnement. De ce fait, les modifications des rythmes biologiques observés dans la maladie pourraient être la conséquence d’une altération de cette petite structure.
Impact des traitements actuels sur le sommeil
Les traitements actuels visent principalement les symptômes moteurs. Ils sont évidements indispensables, toutefois, leur impact sur le sommeil est loin d’être négligeable. Les doses élevées de médicaments dopaminergiques le soir augmentent la latence d’endormissement. Ils perturbent le sommeil de début de nuit mais peuvent augmenter la qualité du sommeil de la 2ème partie de la nuit. Utilisés dans la journée ou en soirée, les agents dopaminergiques peuvent induire des troubles de sommeil nouveaux (c’est-à-dire non liés à la maladie mais au médicament lui-même) : rêves agités, cauchemars et terreurs nocturnes (dans 30% des cas avec la L‑dopa). La L‑dopa en traitement chronique de longue durée peut induire des myoclonies nocturnes (des contractions musculaires involontaires) et des mouvements périodiques des jambes durant le sommeil. Enfin, les dyskinésies insomnies, tremblements et rigidités sont traités par de nombreux agents tels que : de faibles doses agonistes DA, des benzodiazépines ou des antidépresseurs tricycliques. Ces médicaments sont certes efficaces contre ces symptômes mais ils possèdent malheureusement des effets secondaires sur le sommeil.
La recherche actuelle : chronobiologie et maladie de Parkinson
Ces vingt dernières années, les travaux scientifiques ont permis des avancées importantes dans la compréhension, à la fois du développement de la maladie et du dysfonctionnement des structures cérébrales atteintes. Toutefois, on ne connaît toujours pas l’origine des troubles du sommeil, ni les approches qui pourraient éviter ou ralentir leur développement au cours de la maladie. Dans le cadre d’un projet multi-équipes de notre unité de recherche (faisant intervenir de nombreuses expertises dans des domaines différent allant des neurosciences à la biologie des cellules souches), nous nous intéressons, au sein du Département de Chronobiologie, tout particulièrement à l’apparition des troubles du sommeil et des rythmes biologiques dans la maladie de Parkinson. Nos projets de recherche visent en particulier à étudier si ces troubles apparaissent de manière précoce dans la maladie et pourraient ainsi constituer des marqueurs permettant d’agir plus tôt et de proposer des traitements plus adaptés que ceux existant à l’heure actuelle. Nos projets visent aussi à mieux comprendre certains symptômes bien connus des patients et pour lesquels nous n’avons pas encore d’explication, par exemple :
- Pourquoi chez environ 50% des patients, la sévérité des symptômes moteurs est elle plus faible le matin au réveil (un phénomène appelé “bénéfice du sommeil” ou sleep benefit en anglais) ?
- Pourquoi certains patients présentent des variations diurnes marquées de la rigidité/dystonie, qui est faible le matin au réveil avec une augmentation progressive de la rigidité, des tremblements et de la dysarthrie au cours de la journée ? Pourquoi les symptômes sont-ils améliorés par une sieste ?
Nous y travaillons. Nous pensons que l’horloge biologique joue un rôle dans ces phénomènes. Si c’est la cas, alors des approches chronobiologiques pourront être testées. Dans tous les cas, restez à l’écoute, nous vous donnerons prochainement des nouvelles sur l’avancement de nos travaux.
Pour en savoir plus
Les lecteurs qui voudraient en savoir plus sur les mécanismes du sommeil et des rythmes biologiques peuvent consulter les ouvrages suivants, ils sont destinés au grand public et ne nécessitent aucunes connaissances préalables :
* Sylvie Royant-Parola, Claude Gronfier, Joelle Adrien. Les mécanismes du sommeil : rythmes et pathologies, Paris, Le Pommier/Cité des sciences et de l’industrie, 2007
* Marie-Josèphe Challamel, Marie Thirion. Le Sommeil, le rêve et l’enfant. Paris, Albin Michel, 2002.
* Michel Jouvet. Pourquoi rêvons-nous, pourquoi dormons-nous ? : où, quand, comment ? Paris, Odile Jacob, 2000.
* Sylvie Royant-Parola, Comment retrouver le sommeil par soi-même, Paris, Odile Jacob, 2002.
Remerciements
Un grand merci à Madame Colette Veguer pour son invitation à Rennes et l’organisation de la Conférence du 14 mai 2007. L’organisation était parfaite, le public était nombreux et chaleureux, et la collation qui a suivi était fort agréable. Merci aussi à Madame Jacqueline Géfard pour sa chaleureuse invitation à contribuer, par cet article, au journal « Le Parkinsonien Indépendant ».
Dr Claude Gronfier
Développement d’un nouveau modèle d’étude de la maladie de Parkinson
Publié le 29 octobre 2007 à 07:12Paru dans LE PARKINSONIEN INDÉPENDANT N°30 – septembre 2007
Développement d’un nouveau modèle d’étude de la maladie de Parkinson : le rat transgénique alpha-synucléine.
La maladie de Parkinson est une maladie neurodégénérative caractérisée par la perte progressive et massive des neurones dopaminergiques de la partie compacte de la substance noire. Actuellement, les mécanismes de la maladie restent méconnus. Dans la majorité des cas, la maladie est due à une combinaison de facteurs environnementaux comme une exposition à des pesticides associée à une susceptibilité génétique.
Cependant dans moins de 10 % des cas, la maladie de Parkinson est une pathologie héréditaire. Actuellement, une dizaine de gènes ont été associés à la maladie de Parkinson parmi lesquels il y a celui de l’alpha-synucléine. Ce gène présente des mutations responsables d’une forme dominante de la maladie. Trois mutations de ce gène ont été découvertes chez des familles de patients. Le mécanisme par lequel les mutations de l’α‑synucléine entraînent la mort des neurones dopaminergiques n’est pas élucidé. Il est donc nécessaire de continuer les recherches sur les modèles animaux.
Différents modèles ont déjà été développés notamment des modèles de lésions chimiques. Ainsi au laboratoire, le rat lésé à la 6‑hydroxydopamine est utilisé pour étudier la maladie de Parkinson. Cependant, ce type de modèles ne peut pas mimer le caractère progressif de la mort neuronale observée chez les patients. C’est pourquoi, nous proposons de développer un nouveau modèle de la maladie de Parkinson.
Notre modèle est un rat transgénique qui va exprimer l’α‑synucléine humaine doublement mutée. En effet, la construction que nous avons utilisée pour créer notre rat contient le gène humain de l’α‑synucléine avec deux des trois mutations connues chez l’Homme. Ce gène est placé sous le contrôle du promoteur de la tyrosine hydroxylase de rat, enzyme de la synthèse de la dopamine. Ainsi nous espérons que le transgène sera exprimé dans les structures dopaminergiques du cerveau de notre rat, telles que la substance noire.
Le but de l’étude est de développer et de caractériser différentes lignées de ce rat afin d’obtenir un modèle qui se rapprochera le plus possible de la maladie humaine. La construction d’animaux transgénique est un travail difficile. L’expression du transgène peut varier entre les animaux fondateurs qui, chacun, donneront une lignée. Nous souhaitons développer un rat qui va présenter tous les signes de la maladie de Parkinson, c’est-à-dire, les symptômes moteurs caractéristiques, l’altération des fonctions olfactive et gustative, les troubles cognitifs ainsi que les pertes cellulaires associées. A long terme, nous souhaitons tester de nouvelles stratégies thérapeutiques et notamment la greffe de cellules souches (mésenchymateuses, neurales).
Pour le moment, nous sommes dans la phase de caractérisation de notre modèle. Nous développons actuellement trois lignées de ce rat transgénique.
La première lignée compte aujourd’hui cinq générations et présentent des résultats très encourageants. Les premières expériences que nous avons réalisées sont des immunohistochimies sur des coupes de cerveaux. Ces expériences consistent à marquer, par l’intermédiaire d’anticorps, notre transgène. Nous pouvons alors cartographier l’expression de l’α‑synucléine humaine mutée dans le cerveau de nos rats. Ainsi, nous avons observé une forte expression de l’α‑synucléine humaine, dans un premier temps (à trois mois) au niveau des bulbes olfactifs. Puis chez les rats plus âgés, nous retrouvons une expression de plus en plus importante au niveau de la substance noire, la principale structure du cerveau atteinte dans la maladie de Parkinson, et au niveau du locus coeruleus, une autre zone du cerveau atteinte plus tardivement chez les patients. Un double marquage de l’α‑synucléine humaine et de la tyrosine hydroxylase de rat a permis de démontrer une colocalisation de l’α‑synucléine humaine mutée dans les neurones dopaminergiques au niveau des bulbes olfactifs et de la substance noire.
La forte expression du transgène au niveau des bulbes olfactifs est à mettre en relation avec une altération de la fonction olfactive de nos rats avec l’âge. Or, l’un des premiers signes observés chez les patients est une perte de l’olfaction. Notre rat présente donc les premiers symptômes de la maladie de Parkinson. Pour évaluer la fonction olfactive de nos rats, nous avons mis au point différents tests. Tout d’abord, à l’âge d’une semaine, nous testons tous les nouveaux nés de notre élevage pour savoir si nos rats présentent une altération de la fonction olfactive dès la naissance. Pour cela, nous avons mis au point un test basé sur la reconnaissance par le raton de l’odeur de sa mère. Pour cela, nous avons un dispositif à deux tiroirs (Fig 1). D’un côté, nous remplissons le tiroir avec de la sciure propre et de l’autre, avec de la sciure de la cage de la portée. Puis nous plaçons le raton au milieu du dispositif et nous observons son comportement sur deux minutes. À une semaine, les rats sont encore aveugles et vont donc se déplacer uniquement grâce à leur odorat. Tous nos rats, transgéniques et témoins, ont le même comportement. Ils passent la majorité du temps de l’expérience au dessus du tiroir contenant la sciure de leur cage et reconnaissent donc les odeurs de leur portée et notamment celle de leur mère. Nos rats ne présentent donc pas de troubles de la fonction olfactive à la naissance ce qui est encourageant puisque nous souhaitons que le rat développe la maladie avec le temps.

Ensuite nous avons testé la fonction olfactive de nos rats adultes. À l’âge adulte, les rats ne sont plus aveugles et vont donc se servir de leur vue pour se déplacer. Il nous faut alors mettre au point un test qui permet d’observer une réaction des rats vis-à-vis de l’odeur. Nous avons réalisé un premier test avec de l’acide acétique, une odeur répulsive. Pour cela, nous présentons au rat un morceau de papier filtre imbibé d’acide acétique à 40 % et nous observons les réactions du rat. S’il perçoit l’odeur, il va naturellement faire un mouvement de recul, s’il ne la perçoit pas, il va rester le museau au contact avec le papier filtre. Nous pouvons ainsi comparer les rats témoins avec les rats transgéniques. Nous avons pu observer que les rats transgéniques ne font pas de mouvement de recul à chaque fois que nous présentons le papier filtre imbibé d’acide acétique. Ils ont donc une altération de leur fonction olfactive. Cependant, après quelques mois, tous nos rats transgéniques et témoins se sont habitués au test. En effet, lorsque nous présentions le papier filtre imbibé d’acide acétique, les rats coupaient leur respiration pendant quelques secondes, ce qui ne permet plus de faire une différence entre les rats transgéniques et les rats témoins.
Nous avons donc mis au point un nouveau test basé sur la perception d’une odeur non plus répulsive mais attractive. Dans ce test, nous plaçons le rat dans une cage d’un mètre sur un mètre avec dans un des quatre coins un morceau de papier filtre imbibé d’eau et dans le coin opposé un autre papier filtre imbibé d’une solution de lait de coco (Fig 2). Ensuite nous observons pendant deux minutes le comportement du rat. Grâce à un système de capteurs, nous pouvons enregistrer les déplacements du rat. Nous comparons alors le temps passé du côté du papier filtre imbibé de la noix de coco par rapport à celui passé du côté du papier filtre imbibé d’eau. Nous avons ainsi observé une différence entre les rats transgéniques et les rats témoins. En effet, alors que les rats témoins passent la majorité du temps de l’expérience du côté de la noix de coco, les rats transgéniques explorent toutes les zones de la cage indifféremment. Ce test permet de mettre en évidence une altération de la fonction olfactive chez les rats transgéniques à l’âge adulte dès six mois.

En parallèle, des tests moteurs et neurologiques sont effectués tous les mois. Les animaux passent tous dans différents tests tels que le rotarod (cylindre tournant à vitesse constante ou accélérée qui permet d’évaluer la coordination motrice des rats), le stepping test (pour tester l’initiation du mouvement), le test d’entrée dans la cage, etc. Aucun trouble moteur n’a pour le moment été détecté chez nos rats transgéniques. Cependant les rats testés les plus âgés n’ont que 15 mois, ce qui correspond à un peu moins de la moitié de la vie d’un rat. Nous espérons donc qu’ils développent des symptômes moteurs très prochainement. Certains présentent quelques signes moteurs anormaux dits de « clasping ». Ces gestes sont observés lorsque nous tenons les rats par la queue, la tête en bas. Certains rats transgéniques vont alors s’accrocher les pattes entre elles alors que les rats témoins ne présentent aucun signe et gardent les pattes écartées.
Les deux autres lignées développées sont plus récentes et n’ont pour le moment donné que deux générations. Ces lignées doivent être développées suffisamment avant de pouvoir être caractériser. Cependant, pour l’une d’elles, nous avons exploré l’expression du transgène à 3 mois au niveau du cerveau. Nous avons pu observer une expression de l’α‑synucléine humaine au niveau de la substance noire plus importante par rapport aux rats de la première lignée. Le fait d’observer une expression plus forte de l’α‑synucléine humaine au niveau de la substance noire permet d’espérer une apparition plus précoce des symptômes moteurs dans cette lignée.
La recherche sur ces modèles animaux permet de mieux comprendre les mécanismes de la maladie de Parkinson et d’envisager de nouvelles stratégies thérapeutiques. L’étude de l’apparition des symptômes précoces tels que l’altération de la fonction olfactive devrait donner des informations sur l’origine de la perte neuronale au cours de la maladie de Parkinson.
Rédigé par Cécile BOYER, INSERM Nantes
Chercheuse financée par CECAP Recherche
Un livre pratique pour les malades et les aidants
Publié le 25 octobre 2007 à 05:58Paru dans LE PARKINSONIEN INDÉPENDANT N°29 – juin 2007
Toutes les questions auxquelles vous êtes confrontés sont traitées dans un guide :
« La maladie de Parkinson au jour le jour », © John Libbey Editeur
A travers des réponses claires et pratiques, ce livre s’adresse aux malades comme aux aidants. Il dresse un tableau général et pratique pour mieux comprendre et gérer au quotidien la maladie de Parkinson.
« La maladie de Parkinson au jour le jour » apporte aux malades et aux aidants les informations et l’aide concrète dont ils ont besoin à chaque étape de la maladie pour :
- Mieux vivre la maladie au quotidien,
- Comprendre les effets de la maladie et la manière d’y remédier,
- créer autour de la personne atteinte une atmosphère lui permettant de réagir efficacement à chaque étape de la maladie.
Anne-Marie Bonnet, neurologue, et Thierry Hergueta, psychologue, auteurs de ce livre, exercent leur métier à l’hôpital de la Pitié-Salpêtrière où ils se sont imprégnés des témoignages et des expériences avec les malades de Parkinson pour en faire un guide ancré dans la réalité de cette maladie.
Sommaire
- La maladie de Parkinson, exposé général
- La première année : le début de la maladie et la mise en route du traitement
- L’équilibre, la vie comme avant
- La phase des fluctuations et des turbulences, la maladie revient sur le devant de la scène
- La phase d’envahissement. La maladie prend toute la place. S’adapter au handicap
- La maladie de Parkinson entraîne-t-elle des troubles des fonctions intellectuelles ?
- La maladie de Parkinson peut-elle être d’origine génétique ?
- Une recherche active dans le domaine de la maladie de Parkinson
- Où s’informer sur Internet ?
- Quelques livres et revues
- Les mots qu’utilise votre médecin
Lu pour vous par Pierre LEMAY
_____________________________________________
Nous avons le bonheur et la joie de vous annoncer la naissance du site Internet dédié aux aidants naturels des personnes atteintes de la maladie de Parkinson : PARKAIDANTS
http://parkaidants.medicalistes.org
Association des Parkinsoniens de la Manche
Pierre LEMAY
___________________________________________________
La Musique considérée comme une thérapie
Publié le 25 octobre 2007 à 05:55LE PARKINSONIEN INDEPENDANT N°29 – juin 2007
Le saviez vous ?
Le musicien Rossini écoutait la musique comme un malade prend un médicament et se plaisait à suivre une posologie très précise :
- Du Beethoven, j’en prends deux fois par semaine.
- Du Haendel, j’en prends 4 fois par semaine.
- Du Mozart, j’en prends tous les jours : Mozart est toujours un enchantement »
disait-il.
Pourquoi la musique de Mozart, et particulièrement ses œuvres de jeunesse, stimule-t-elle le cerveau humain et permet elle de rééquilibrer les fonctions corporelles essentielles ?
Des explications ont été avancées par des chercheurs très sérieux : la musique que nous écoutons envahit tout notre corps ; elle ne s’écoute pas seulement par les oreilles ; elle imprègne notre peau et notre sang.
Les œuvres de Mozart sont construites autour d’une oscillation permanente entre tension et relâchement, entre activité et inactivité, ce qui traduit nos propres fluctuations, nous entraîne vers une sensation d’équilibre, de joie, vers une harmonisation de nos fonctions vitales avec une alternance d’effets calmants et d’effets stimulants.
Mozart utilise beaucoup les sons aigus qui donnent de l’énergie. Une œuvre est particulièrement à retenir pour son efficacité à stimuler le corps et le cerveau : la sonate en ré majeur pour deux pianos K448.
Il a même été démontré que les plantes croissent plus rapidement, que les vaches donnent plus de lait en présence de la musique de Mozart … !
Donc l’écoute de la musique est source de bien-être.
Pourquoi n’essayons-nous pas d’en profiter au maximum ?
Nous avons souvent des problèmes de sommeil :
Utilisons-nous assez souvent les baladeurs, ces petits appareils peu encombrants que nous pouvons utiliser dans beaucoup de circonstances, sans gêner le voisinage, en particulier dès que nous avons besoin de nous isoler (tout en étant présents physiquement) ?
La nuit, ils peuvent nous permettre de passer un moment plus agréable en attendant que le sommeil veuille bien se charger de nous.
Imaginez le privilège que nous avons alors de partager une partie de nos nuits avec Mozart, Beethoven, Brel, Brassens… bien calés dans nos oreillers, dans le noir et le calme de la nuit, la musique imprègne complètement l’espace et ne s’exécute rien que pour nous.
On pourra toujours nous reprocher notre infidélité : eh oui ! Une nuit avec un, une nuit avec un autre, parfois même plusieurs partenaires la même nuit, parfois tout un orchestre dans votre lit… !
Parfois, Monsieur Parkinson, qui est la fidélité même, nous fait les gros yeux mais il est bien obligé de laisser un moment sa place d’abonné de première loge pour se trouver relégué au pigeonnier…
Mais la pratiquer, c’est mieux,
La pratiquer en groupe, c’est encore mieux.
Il est un peu tard, direz-vous, pour nous lancer dans l’apprentissage d’une technique instrumentale… Peut-être !… Quoique !…
Mais avez-vous pensé à l’instrument que nous possédons tous et que nous maîtrisons plus ou moins bien et qui ne demande qu’à se perfectionner ?
Oui, bien sûr … c’est notre voix. Elle est un outil essentiel pour communiquer, elle perd souvent en intensité, elle s’éraille, devient monotone… Nous devrions, pour la maintenir, l’exercer régulièrement et le chant est un excellent moyen de contrôler le souffle et le débit, de conserver l’intonation…
Le son « i » résonne dans la tête et aère les cellules du cerveau ; le son « o » vibre dans le plexus solaire, situé sous les côtes, et permet d’évacuer le stress. Chanter serait même un gage de longévité…
Chanter, c’est bien mais le pratiquer dans une vraie chorale, où chacun donne le meilleur de lui-même, pour un résultat d’ensemble harmonieux, sous la direction d’un chef de chœur professionnel : si ce n’est pas le bonheur, on ne doit pas en être bien loin…
En Mars 2003, 5 adhérents de l’ADPLA, se sont lancés dans la création de la chorale « Un Chœur, des Cœurs » qui accueille des personnes handicapées et des personnes valides. Nous étions une vingtaine au début, la chorale compte maintenant près de 80 adhérents qui répètent chaque vendredi (hors vacances scolaires) de 14H15 à 15H45, au restaurant du foyer logement de Pirmil.
Les choristes attendent ce rendez-vous avec impatience.
Ils apprécient les projets proposés : 5 ou 6 concerts par an, un repas convivial, un voyage (cette année ce fut la Venise Verte), la galette des rois… Nous avons participé le 22 Avril dernier à un concert regroupant 12 chorales et plus de 400 choristes ; une belle réussite, émotion garantie.
N’hésitez pas, venez assister à une ou deux répétitions, vous serez convaincus que :
C’est bon pour le moral,
C’est bon, bon.….….
Et quand le moral va, tout va .…
La chorale, ça donne la pêche ! ! !
Plaisir allégro, fortissimo garanti ! ! !
Rolande BOUTIN (02 40 03 31 66)
La vie d’un aidant « naturel » d’une personne atteinte de la maladie de Parkinson
Publié le 25 octobre 2007 à 05:53Paru dans LE PARKINSONIEN INDÉPENDANT N°29 – juin 2007
Si l’annonce du diagnostic est une grande souffrance pour celui qui en est atteint, elle l’est bien évidemment aussi pour l’entourage proche de cette personne.
Elle l’est à deux niveaux. D’une part pour la personne la plus proche du malade parce qu’elle perçoit combien le malade est ébranlé par cette nouvelle, et d’autre part parce qu’elle entrevoit l’impact que cette maladie va avoir sur sa propre vie .
Elle prend conscience qu’elle va devenir l’aidant naturel de cette personne.
Cela est souvent un choc émotionnel intense, mais ce ressenti est souvent relégué au second plan car la question du devenir du malade semble plus importante et surtout politiquement plus correct et pourtant la maladie vient remettre en cause la place de chacun, elle vient redistribuer des rôles qui jusqu’alors implicitement participaient à l’équilibre du couple : en effet comment de ne plus être soutenu par son conjoint mais être sans cesse dans la situation de le soutenir ? Comment faire avec le sentiment de ne plus vivre le plus souvent avec la personne aimée mais plus avec un parkinsonien ou une parkinsonienne ?
Quels vont être les risques pour la personne elle-même et pour le couple ?
- Quand jour après jour au fil des années il faut vivre avec l’objectif des gestes répétitifs qu’imposent la maladie et qui vont rythmer la journée ?
- Quand se rétrécissent peu à peu les champs géographiques et celui des relations sociales ?
- Quand imperceptiblement l’aidant occulte de plus en plus ses propres désirs et ses propres projets ?
Que peut-il nous dire sur son ressenti si toutefois il s’autorise à le dire et même à le penser ?
En effet la sollicitude et la compassion de l’environnement vont toujours en premier vers le malade qui est le plus à plaindre, qui est pénalisé, qui est victime d’une injustice, d’une maladie… autant de questions qui traversent ou habitent chacun à des degrés divers avec plus ou moins de souffrance, de révolte ou de résignation jusqu’à devenir pour certains un véritable fardeau ; comment et où lorsque l’on a de forts liens affectifs avec une personne aidée exprimer son sentiment de révolte, de désespérance… ?
Quels sont surtout les risques autant sur le plan psychique que sur le plan physique encourus, si l’aidant reste dans son isolement, sa souffrance ?
Ne risquerait-il pas d’épuiser toutes ses ressources internes ?
Ces souffrances ne sont pas facile à exprimer car interviennent là des valeurs d’ordre social, religieux et éducatif qui cimentent notre société et ne prennent pas en compte la notion de fragilité individuelle qui fait que chaque personne aura des capacités différentes à gérer des situations de stress comme celles qui consistent à s’adapter au handicap et à l’évolution de la maladie. Dépendant de cette situation il devra souvent renoncer à certains de ses désirs et à ses projets d’avenir.
Etre toujours fort est un leurre qui risque d’amener l’aidant vers la maladie psychique d’une part, telle la dépression, et physique d’autre part car elle risque d’épuiser ses ressources.
Les lieux de paroles que nous avons mis en place aujourd’hui ont tout simplement pour but :
- De permettre à chacun d’exprimer et de partager son propre ressenti en toute confidentialité
- De commencer à dégager des solutions que certains ont déjà mis en place afin de prévenir son épuisement.
Chantal FLEURY psychologue clinicienne
Transmis par l’association de La Manche
Comment vivez-vous avec la maladie de parkinson ?
Publié le 24 octobre 2007 à 08:04Paru dans LE PARKINSONIEN INDÉPENDANT N°29 – juin 2007
L’IMAGE DE SOI
Tout au long de notre vie, nous passons par une succession d’étapes : nous sommes d’abord des bébés, des enfants, des adolescents, de jeunes adultes, nous entrons dans l’âge de la maturité puis dans celui de la vieillesse. L’image que chacun a de lui-même se construit et évolue au travers de ces étapes.
Chaque étape constitue la recherche d’un équilibre rompu par les nouveaux enjeux propres à chaque période de vie : par exemple, l’entrée dans l’âge adulte sera aussi le moment de la recherche d’emploi, de l’installation dans la vie… l’âge de la maturité sera celui de la descendance.
Chaque nouvelle étape de notre parcours de vie est donc une sorte de remise en question, une sorte de moment de déséquilibre ; d’aucun parleront de « crises ».
Ces moments de crises seront accompagnés de divers sentiments et émotions ; l’image de soi sera changée parfois bouleversée au cours de ces étapes.
Chacun aura besoin de l’ensemble de ces ressources personnelles pour reconstruire un nouvel équilibre et conserver ou retrouver une image de lui-même positive.
De même, lors de la survenue d’un événement, d’un changement important ou lors de l’annonce diagnostique d’une maladie, l’équilibre est rompu et cela constitue une période de « crise ».
L’annonce de la maladie de Parkinson bouleverse complètement l’univers de vie. Tout à coup, il y a une transformation de la personne qui devient « malade ». A cette étape de début de maladie, la question est celle de la reconnaissance de la maladie : cette maladie est la maladie de « Parkinson » et le malade doit accepter que cette maladie soit là. Cette acceptation de la maladie représente un chemin d’acceptation de la réalité qui s’accompagne de sentiments et d’émotions.
La maladie de parkinson est une maladie neurodégénérative qui va petit à petit apporter des symptômes nouveaux ou accentuer certains d’entre eux. A chaque fois, la personne va être confrontée à une rupture de l’équilibre antérieur et cela s’accompagnera de sentiments et d’émotions négatifs (peur, refus d’y croire, colère, tristesse, découragement…).
La personne atteinte de la maladie de Parkinson devra vivre chaque nouvelle situation comme une nouvelle crise pour tendre vers un nouvel équilibre et tenter de préserver l’image qu’elle a d’elle-même.
Au début de la maladie, puis à chaque nouveau symptôme, la maladie est maintenue dans l’espace de l’intimité. Le malade cherche à taire ou à masquer ses difficultés. On voit bien que l’image qu’il a de lui-même est en train de changer. Etre malade, avoir la maladie de Parkinson bouleverse l’image que le patient a de lui-même et celle qu’il pense donner aux autres. Ces changements se traduisent par des sentiments divers souvent négatifs qui nécessitent la mobilisation de toutes les ressources de l’individu pour parvenir à accepter la situation et construire un nouvel équilibre.
Tour à tour le malade et l’aidant vont rejeter la nouvelle réalité qu’est l’entrée dans la maladie. Ils vont tenter de réduire l’impact de cet événement en le gardant chacun dans l’intimité de soi. Ainsi, chacun d’eux se retrouve dans une solitude liée à la difficulté de mettre en mots ce que chacun ressent, ce que chacun vit.
Cette matinée, axée sur l’expression des personnes atteintes de la maladie de Parkinson, a été l’occasion d’aborder ce ressenti, ces émotions diverses au détours de 4 étapes successives isolées de façon schématique et « caricaturale » dans le parcours de ces personnes face à la pathologie et dont l’objectif était d’aider à mettre en mots.
La première étape est constituée par l’apparition des premiers symptômes, la seconde correspond à la période du diagnostic, la troisième comprend l’acceptation de la maladie et la quatrième aborde l’apparition de nouveaux symptômes ou l’accentuation de certains des symptômes de départ.
D’autre part, le fil conducteur de la réflexion a été de tenter de s’exprimer par rapport à l’image que la personne atteinte de la maladie de Parkinson a d’elle-même, mais aussi par rapport à l’image qu’elle pense donner aux autres ; comment pense-t-elle que les autres la voit. Toutes ces questions ont été resituées à chacune des périodes de la maladie.
L’apparition des premiers symptômes et avant d’avoir le diagnostic se confond souvent avec le début de la maladie ; la frontière entre le « avant la maladie » et le « depuis la maladie » est confuse mais douloureuse.
Cette période correspond à la rencontre avec des médecins, à la passation d’examens médicaux, à des hospitalisations avec parfois des pré-diagnostics difficiles à entendre.
Autour de l’annonce du diagnostic, la nécessité de multiplier les visites auprès des médecins est apparue. On refuse d’y croire. Certains cherchent une autre écoute de la part du médecin.
Lorsque le diagnostic est annoncé, des émotions très fortes apparaissent. Une participante disait : « On vous emprisonne ».
A ce moment-là un besoin d’informations concernant la maladie existe. Il faut donner du sens à tout ce que l’on ressent pour en avoir moins peur. Pour certaines personnes atteintes de la maladie de parkinson cette quête d’informations est permanente même des années après. Une participante disait : « Quand je lis la brochure du Parkinsonien, j’attends de l’espoir… ». Cette soif de connaissances correspond aussi souvent au désir de voir de nouveaux traitements arriver, des traitements qui aideraient mieux au jour le jour. Certaines personnes ont parlé des éventuels patchs qui tardent à être disponibles.
Autour de cette étape du diagnostic, certains s’interrogent sur les notions d’hérédité, de transmissions à leurs enfants.
Concernant l’image que la personne atteinte de la maladie de parkinson a d’elle-même, il apparaît que dès le diagnostic un bouleversement existe. Une personne nous a dit : « J’avais une image de personne invalide, malade ». Le regard des autres sur soi devient difficile à supporter. Certains ont exprimé leur refus de sortir dès ce moment-là, d’autres ont exprimé un sentiment de honte : par exemple, devant leurs difficultés graphiques, quelques uns ont souligné leur refus d’écrire, de remplir un chèque ou de signer dans un magasin.
Au fur et à mesure du temps, les personnes entrent dans une période d’acceptation de la maladie. Qu’en est-il de cette acceptation ? Nous avons vu ensemble que l’on ne parvient pas à une véritable acceptation. Une personne disait d’ailleurs qu’elle « avait toujours beaucoup de mal à parler de cette maladie ». Une autre de dire que « les gens qui parlent lui faisaient plus de mal ». Concernant l’acceptation de la maladie et l’image de soi une personne a parlé de la perte de l’estime de soi.
D’autres personnes ont également rapporté les difficultés rencontrées lors de diverses hospitalisations, face à la méconnaissance que les autres, personnel soignant ou autre, ont de la maladie de Parkinson et de ses spécificités. Beaucoup de propos douloureux leur ont été dits dans ces moments de fragilisation. Par exemple, dans une situation de blocage, on s’est entendu dire : « Quand on veut, on peut… ! ». Certains ont parlé de sentiments d’humiliation devant certaines situations. Ainsi, le sentiment de ne pas être compris est très présent.
Même avec l’entourage proche ou moins proche, ces sentiments se retrouvent parfois. Certains se sont laissés entendre dire : « Tu n’as rien » devant la fluctuation des symptômes, ou bien « tu n’as pas la maladie de Parkinson, tu ne trembles pas ».
Mais même si cette question d’accepter la maladie reste en suspens, l’importance de partager du ressenti, d’échanger des informations, par l’intermédiaire d’associations par exemple, a été évoquée : « Entre nous, on se comprend, on se complète ».
Enfin, avec l ‘évolution de la maladie et l’apparition de symptômes nouveaux ou la plus grande difficulté à les contrôler, les mêmes thèmes sont revenus dans les propos de chacun, avec ces sentiments d’incompréhension, d’image de soi négative et même de solitude face à la maladie. Preuve que chaque fois, l’équilibre antérieur est rompu et qu’il faut de nouveau se mobiliser pour tendre vers un nouvel équilibre. Une personne ayant des difficultés à s’exprimer disait : « Dans mon entourage, on ne me comprend pas, donc je ne parle pas ».
D’autres personnes ont souligné le sentiment d’être un poids pour leur conjoint. Une personne de dire : « Je suis une enquiquineuse, une empêcheuse de voyager par exemple ». Une autre encore : « Par rapport à mon conjoint, je suis devenue un poids, je gâche la vie de mon mari ». Toutes ces expressions révèlent une souffrance intense.
Certaines personnes ont souhaité aborder les sentiments d’inquiétude ressentie par leur conjoint ou leurs enfants à propos d’eux malades et la culpabilité qu’ils ressentent à leur faire vivre cette situation.
Quelques uns ont soulignés des expériences qu’ils ont pu mettre en place depuis l’arrivée de la maladie dans leur vie. Il s’agit d’activités manuelles, artistiques qui permettent « d’oublier tout » et de « donner aux autres une image positive de soi-même, qui permet de se revaloriser ».
D’autres ont insisté sur le fait que maintenant depuis l’arrivée de cette maladie dans leur vie, ils ont reconsidéré l’importance qu’ils donnaient précédemment à des riens.
Enfin, cette matinée et la participation active des membres du groupe ont renforcé l’idée selon laquelle s’exprimer, échanger, être écouté, entendu, peut apporter une aide importante et multiple aux personnes atteintes de la maladie de Parkinson.
Merci à tous.
Catherine LAINE-CACITTI neuropsychologue
Transmis par l’association de La Manche
Rencontre avec les chercheurs de l’INSERM de Lyon U846
Publié le 24 octobre 2007 à 08:02Paru dans LE PARKINSONIEN INDÉPENDANT N°29 – juin 2007
Rennes – lundi 14 mai 2007
Depuis quelques mois, le Comité d’Entente et de Coordination des Associations de Parkinsoniens (CECAP) entretient avec cette équipe de Recherche, une relation très amicale et orientée vers les problèmes de sommeil dont souffrent tous les Parkinsoniens.
Cette unité travaille en effet sur les troubles du sommeil ainsi que sur les biorythmes et la chronothérapie.
Après quelques échanges téléphoniques, nous les avons invités à venir, à Rennes, faire une conférence sur le sommeil. Ils ont accepté l’invitation et, nous avons profité de cette opportunité pour leur présenter notre appareil servant à mesurer les tremblements des Parkinsoniens, projet du Dr Lecavorzin depuis 99 repris en 2001 par le CECAP
Cet appareil qui enregistre les tremblements permettra d’analyser les différents symptômes du parkinsonien dans son quotidien, et de voir si le traitement est bien adapté.
On va certainement découvrir de nouveaux renseignements concernant la MP et il sera possible de mieux ajuster nos traitements dans un proche avenir.
La conférence nous a permis de saisir les problèmes de sommeil de la plupart des malades parkinsoniens. Nous souffrons tous d’un sommeil haché et moins récupérateur.
Une soixantaine de personnes participaient à cette conférence et de nombreuses questions furent posées par des parkinsoniens très intéressés et avides de nouvelles connaissances concernant ce problème de sommeil.
Un article du docteur Claude GRONFIER conférencier, paraîtra dans le prochain journal.
Colette VEGUER
Présidente de CECAP
Coletteveguer@aol.com
Le système digestif et la maladie de Parkinson
Publié le 24 octobre 2007 à 07:58Paru dans LE PARKINSONIEN INDEPENDANT N°29 – juin 2007
Conférence du samedi 21 avril à Nantes
Conférence du Professeur Pascal DERKINDEREN en collaboration avec :
Stanislas BRULEY DES VARANNES, gastroentérologue et Michel NEUNLIST chercheur à l’INSERM sur le système nerveux entérique (neurogastroentérologie)
Le scoop de la soirée pour l’ensemble de l’assistance fut de découvrir la présence de neurones dans le système digestif, de l’œsophage jusqu’au colon, des neurones sont là pour réguler la motricité de la digestion.
Déjà, dans l’antiquité, les égyptiens parlaient de 2ème cerveau pour décrire le système digestif et ses viscères qu’ils considéraient comme un organe noble au même titre que le cerveau.
Au regard de l’évolution des espèces, le système digestif s’étant développé avant le cerveau, ces cellules sont antérieures aux neurones crâniens.
On dénombre 200 millions de neurones dans le tube digestif (100 fois moins que dans le cerveau)
Dans le système digestif, on distingue le plexus sous muqueux qui va secréter jusqu’à 20 substances chimiques différentes tout au long de la digestion et le plexus myentérique responsable de la motricité.
On peut noter la distance très proche entre les neurones et les cellules musculaires et au fur et à mesure que le bol alimentaire progresse dans le tube digestif les neurones sollicités vont déclencher le péristaltisme, facteur induisant le réflexe, à l’aide de médiateurs comme l’acétylcholine ou tackykinine.
Que constatons nous chez le Parkinsonien ?
Chez le Parkinsonien, des travaux récents ont montré que les neurones du système digestif sont atteints et, peut-être même cette perte neuronale précèderait l’atteinte du cerveau au niveau du locus niger.
Ce déficit dans la motricité de la digestion expliquerait les différents problèmes que l’on rencontre chez les parkinsoniens, en particulier la constipation si fréquente.
Le système digestif ne fonctionnant pas à son optimum, l’assimilation de la nourriture, et par le fait même des médicaments, reste aléatoire et encore méconnue. On peut dire que les fluctuations du malade reflètent les fluctuations digestives et ceci expliquerait cette impression que certains jours les médicaments ont moins d’effet.
L’idéal serait de pouvoir changer de mode de prise des médicaments. Or, à ce jour, il n’y a pas de solutions convenables, il existe différentes pistes :
- les patch,
- la duodopa pour contourner l’estomac
- solubiliser la L‑Dopa : la présentation sous forme de cassette-gel (100ml pour 2gr de Dopa) pose des problèmes de coût et surtout de fragilité (difficulté à maintenir la bonne température)
Au niveau des traitements, on peut agir en prévention en jouant sur les facteurs nutritionnels ( antioxydants, vitamine E, oméga3), mais actuellement la médecine ne guérit pas….quant à la thérapie cellulaire qui n’en est qu’à ses débuts, il n’est pas prouvé que la greffe de neurones ait le pouvoir régénérateur que l’on espère.
En conclusion, la recherche a encore du pain sur la planche pour mieux comprendre les mécanismes et le rôle des différents facteurs qui interviennent dans la digestion. Il a été souligné le besoin de trouver des marqueurs précoces.
Gros travail aussi en neuro-protection, car actuellement il n’y a rien pour ralentir la maladie.
Il y a des espoirs avec la stimulation corticale superficielle, travail mené à Créteil où il existe un PHRC (protocole hospitalier de recherche clinique) et la stimulation répétitive à Nantes avec le Professeur N’GUYEN. Actuellement, nous n’avons pas suffisamment de recul pour en tirer des conclusions.
Compte-rendu par Guy SEGUIN Président d’A.D.P.L.A.
Exercices à réaliser à domicile pour les personnes atteintes de la maladie de Parkinson
Publié le 23 octobre 2007 à 07:37Paru dans LE PARKINSONIEN INDÉPENDANT N°29 – juin 2007
Conseils donnés par Madame Emmanuelle ROUSSEAU, kinésithérapeute, lors de la conférence organisée par le GP29 le 27 janvier 2007
Au début de la maladie
Vous êtes couché sur le dos, un bâton dans les mains et élevez les bras en fléchissant un genou sur la poitrine. L’exercice est réalisé sur le temps inspiratoire, la fin de l’amplitude est complétée par une personne extérieure éventuellement.
Cet exercice permet de conserver des mouvements souples et amples.
Vous transvasez de l’eau ou du sable contenu dans un verre ou gobelet dans un autre, cela vous incite à réaliser le geste avec fluidité, cela nécessite votre concentration.
Cet exercice tente de lutter contre les tremblements.
Vous êtes couché sur le dos et réalisez des mouvements en sens opposé de rotation des ceintures scapulaires (ligne passant par les épaules) et pelviennes (ligne du bassin). Les jambes sont pliées, pieds au sol et s’inclinent sur un côté tandis que les bras tendus devant vous s’inclinent de l’autre.
Cet exercice vise à améliorer l’organisation de gestes complexes, asymétriques.
Vous bougez votre poignet et vos doigts d’une main avec l’autre, en vous concentrant à laisser molle la main qui est bougée. Ensuite, vous vous obligez à sentir votre bras « lourd »pour bien le relâcher.
Cet exercice vise à améliorer l’écriture.
Et ensuite …
Vous êtes couché sur le dos, les jambes tendues et les bras en croix. Vous faites passer une balle alternativement sous une jambe puis sous l’autre. En glissant bien les bras sur le sol et en les replaçant bien dans la position de départ. Les jambes se soulèvent en entier pour laisser passer la balle et se rallongent après chaque mouvement.
Vous faites cela à vitesse constante et soutenue, aidez-vous en comptant tout haut vos mouvements ou utilisez un métronome.
Cet exercice permet de lutter contre le ralentissement des mouvements.
A chaque mouvement ou geste que vous voulez réaliser, forcez vous à le visualiser avant et verbalisez le départ par un mot ou décompte.
Cet exercice permet d’éviter la difficulté à démarrer le mouvement.
Vous demandez à votre conjoint de vous tenir les mains et de les « ballotter » en tirant comme s’il voulait allonger vos bras. Faire ensuite la même chose avec les pieds.
Cet exercice est à réaliser lors des périodes « off », il en diminue l’inconfort.
Vous vous entraînez à enjamber un obstacle pour redémarrer la marche .ou vous tendez les bras devant vous en marchant.
Cet exercice vise à éviter l’hésitation du début de marche ou le blocage de celle-ci.
Vous êtes assis sur un tabouret, devant une glace, vous avez une balle. Vous allez faire passer la balle sous un genou puis l’autre, faire tourner la balle autour de vous derrière votre dos, et passer la balle derrière votre cou. Vous pouvez compter pendant l’exercice
Cet exercice stimule l’organisation de gestes complexes avec un support visuel.
Vous êtes couché sur le dos et levez le bras droit en même temps que la jambe gauche, puis vous reposez. Ensuite vous levez l’autre bras avec la jambe opposée. Cela peut se faire en rythme verbal plus ou moins rapide.
Cet exercice vous aide à maintenir un mouvement prolongé.
Vous êtes assis, devant une glace. Vous prononcez des voyelles en exagérant la prononciation. Vous insistez avec les mouvements de la bouche, des joues.
Cet exercice entretient la motricité de la face et des muscles intervenant lors de l’alimentation
Vous êtes debout, pieds écartés, les mains jointes. Vous allez venir placer vos mains vers le haut, entre vos jambes, vers la droite et vers la gauche, un mouvement après l’autre. Vous pouvez verbaliser le mouvement à voix haute, en disant « en haut », »en bas », « à droite », « à gauche ».
Cet exercice stimule votre force musculaire
Vous êtes assis sur un tabouret et avez un rouleau de « Sopalin©© » vide, seulement le carton. Vous placez le rouleau devant un œil, comme une longue-vue et regardez dans le rouleau vers le haut, le bas, à droite, puis à gauche. En verbalisant vos mouvements. L’autre œil est fermé.
Vous pouvez également à partir de votre œil, écrire votre prénom et nom devant vous dans l’espace. C’est l’œil qui doit vous guider et entraîner des mouvements du cou.
Cet exercice améliore votre souplesse cervicale.
Si vous avez des déséquilibres vers l’arrière. Vous êtes debout, adossé à un mur, les pieds un peu en avant. Vous allez décoller votre dos du mur puis revenir doucement contre le mur. Ceci plusieurs fois.
Cet exercice vous renforce vers des positions en avant et évite les déséquilibres vers l’arrière.
Vous êtes à genoux sur un coussin devant le dossier d’une chaise. Si cela est trop difficile vous pouvez être assis, bien au fond d’une chaise, avec les pieds au sol. Vous placez vos bras tendus sur le dossier de la chaise qui est devant vous et, en soufflant, vous approchez votre front de vos mains.
Cet exercice doit vous étirer les épaules vers l’arrière et le dos.
Il peut nécessiter une explication complémentaire par votre kiné pour être optimisé.
Vous ne devez pas hésiter à frictionner les muscles qui tirent, si vous le pouvez, sinon trouvez une âme généreuse.
Cela permet de diminuer les douleurs de tension musculaire.
Vous devez savoir que l’immobilité favorise la constipation. Il faut donc faire des exercices ou mouvements régulièrement.
Cela va aider votre transit.
Vous pouvez abuser de chaleur, compresses, bouillottes, aux moments de détente, du coucher.
Ceci tend à diminuer les douleurs musculaires matinales
Vous devez continuer les exercices réalisés en début de maladie, tant que vous le pouvez
Parkinson et problèmes cognitifs
Publié le 23 octobre 2007 à 07:34Paru dans LE PARKINSONIEN INDÉPENDANT N°29 – juin 2007
Résumé d’un article paru dans Le journal de Parkinson Suisse de septembre 2006
« Ces dernières décennies, les progrès thérapeutiques ont permis non seulement une nette amélioration de la qualité de vie des Parkinsoniens, mais également un allongement de leur espérance de vie. Toutefois, le risque de souffrir de troubles cognitifs et de démence augmente également. Ce que l’on nomme la démence de type Parkinson (PDD) exige beaucoup des médecins et des personnes soignantes. Souvent une gestion globale est nécessaire afin de traiter au mieux aussi bien la maladie de base que la démence qui fait désormais son apparition. »
« Différentes études le montrent : de 20% à 40% des Parkinsoniens développent une démence au cours de l’évolution de la maladie. Toutefois la fréquence de la démence dépend fortement de l’âge et de la durée de la maladie. L’âge moyen des patients atteints de démence de type Parkinson est de 72 ans environ. Le Parkinson multiplie par six le risque de démence par rapport au reste de la population. Les facteurs de risque sont les suivants : âge avancé, longue durée de la maladie, début symétrique, forme hypocinétique-rigide de la maladie et apparition d’hallucinations. Jusqu’à présent, il n’existe que peu d’indication sur le degré de gravité de la démence de type Parkinson. »
« Une démence est une affection cérébrale à l’origine d’une perte progressive des capacités intellectuelles, de troubles cognitifs et de modifications psychiques allant grandissant. Ces troubles peuvent aboutir à un besoin d’assistance intégral. L’orientation, la mémoire, la pensée, la compréhension, le vécu émotionnel, le calcul, la capacité d’apprentissage, le discernement et la langue comptent parmi les fonctions du cerveau. »
« Il ne faut pas confondre la démence de type Parkinson avec la démence de type Alzheimer, dont les troubles de la mémoire sont les symptômes principaux dés le début. La démence de type Parkinson touche d’autres régions du cerveau. L’aptitude à réaliser plusieurs tâches et à prêter attention à plusieurs sources de stimuli est de plus en plus limitée. Le patient ne peut plus se concentrer que sur une tâche, il perd rapidement son pouvoir de concentration et il est dépassé par la réalisation simultanée de tâches simples. La plupart du temps, les troubles de l’aisance élocutoire s’accompagnent d’un appauvrissement de la parole. Les modifications de la personnalité telles que l’apathie et les tendances au repli, la dépressivité et la peur, jusqu’aux phénomènes psychotiques, aux délires, aux hallucinations (leurres sensoriels), s’inscrivent dans ce contexte. »
« Les troubles du sommeil accompagnés d’agitation nocturne, de désorientation et d’une fatigue excessive dans la journée sont fréquents. Les hallucinations nécessitant en règle générale une réduction de la posologie des médicaments contre le Parkinson, la mobilité se dégrade également, les troubles de la posture augmentent, tout comme la tendance à chuter. Les troubles végétatifs tels que l’incontinence s’intensifient nettement. Les troubles de la mémoire n’apparaissent que tardivement dans l’évolution de la maladie et ne ressemblent pas à ceux des patients souffrant d’Alzheimer. Ces derniers ne peuvent enregistrer aucune information ; il leur est donc impossible de s’en rappeler. Les patients atteints de démence de type Parkinson possèdent toujours leur capacité d’enregistrement et d’apprentissage, mais leur accès est compliqué et retardé. C’est pourquoi les aide-mémoire (feuille de notes, calendrier), inutiles en cas d’Alzheimer, peuvent s’avérer efficaces pour eux. »…
… « Les patients atteints de démence légère peuvent encore se prendre en charge seuls. Les premières difficultés apparaissent au cours de tâches complexes telle que la conduite. Les hallucinations peuvent également marquer le début d’une démence. S’ensuivent une perte des aptitudes sociales et professionnelles, et les premières modifications de la personnalité. Les patients souffrant de démence modérée ont besoin d’aide au quotidien, perdent leur autonomie et négligent les tâches courantes. Les patients atteints de démence sévère requièrent une surveillance et des soins vingt quatre heures sur vingt quatre. En général, l’intensification des troubles cognitifs s’accompagne d’une progression de la confusion. La démence de typa Parkinson évolue très lentement ; toute progression plus rapide requiert une révision du diagnostic. »
« Le diagnostic est épineux. Souvent la démence de type Parkinson se différencie difficilement des handicaps liés à la maladie de base. Le diagnostic nécessite absolument, outre une anamnèse* détaillée, une implication des proches. En outre on procède à des analyses de laboratoire, à des analyses neuropsychologiques et électrophysiologiques, ainsi qu’à des procédures d’imagerie médicale. Il s’agit d’exclure d’autres causes des troubles de la mémoire. »…
…« La démence de type Parkinson peut être traitée pharmacologiquement, par exemple à l’aide d’un inhibiteur de l’acétylcholinestérase. … Les antidépresseurs peuvent traiter efficacement les dysphories dépressives ; les hallucinations et les états d’agitation requièrent souvent l’emploi de neuroleptiques atypiques. Toutefois, l’établissement d’un bon diagnostic et la reconnaissance des particularités de cette maladie sont de prime importance pour le patient et ses proches soignants. Une physiothérapie régulière, l’exercice au grand air, un apport suffisant en liquide et une alimentation saine sont les piliers de tout traitement de base. Il est essentiel d’établir un schéma thérapeutique psychosocial (par ex. : cliniques de jour, conseil des proches, suivi pendant les vacances, service de secours, etc.).
Source : www.parkinson-web.de
Lu et résumé par Jean GRAVELEAU graveleau.jean2@wanadoo.fr
* ANAMNESE : ensemble des renseignements que le médecin recueille en interrogeant un malade sur l’histoire de sa maladie.
Nouvelle publication issue de la recherche de Abid OUESLATI, financée par le CECAP*
Publié le 23 octobre 2007 à 07:29Paru dans LE PARKINSONIEN INDÉPENDANT N°29 – juin 2007
(*) Voir précédente publication dans notre numéro 27 de décembre 2006
La Stimulation à Haute Fréquence (SHF) du Noyau Subthalamique (NST) potentialise les changements neurochimiques induits par la L‑DOPA dans le striatum, dans un modèle de la Maladie de Parkinson chez le rat.
The Journal of Neuroscience, 28 février 2007 ; volume 27, issue 9, page 2377 – 2386
Abid Oueslati, Véronique Sgambato-Faure, Christophe Melon, Philippe Kachidian, Paolo Gubellini, Mohammed Amri, Lydia Kerkerian-Le Goff et Pascal Salin.
Par Abid OUESLATI
Institut de Biologie de Développement de Marseille-Luminy, équipe IC2N, UMR 6216
Campus de Luminy case 907. 13288 Marseille CEDEX 9
Tel : +33 (0)4 91 26 92 42 ; fax:+33 (0)4 91 26 92 44
Le 26 mars 2007
La stimulation à haute fréquence du noyau subthalamique (SHF du NST), connue aussi sous le nom de stimulation cérébrale profonde, s’est imposée au cours de ces dernières années comme une option thérapeutique de choix pour les patients à des stades avancés de la maladie de Parkinson, chez lesquels le traitement de référence à la L‑dopa induit à long terme des effets indésirables sévères.
Ce traitement chirurgical améliore l’ensemble des symptômes moteurs et permet de réduire la dopathérapie et donc les effets indésirables qui lui sont associés.
A ce jour, les mécanismes d’action de la SHF du NST et son interaction avec la dopathérapie restent très peu connus.
De plus, la compréhension de l’impact de la SHF chronique du NST, appliquée seule ou en association avec la dopathérapie, sur le fonctionnement physiopathologique des ganglions de la base est fondamentale pour approfondir nos connaissances sur la maladie de Parkinson et améliorer son traitement.
Et c’est dans ce contexte que s’inscrit le travail qui a fait l’objet de notre article publié dans « Journal of Neuroscience » du 28 février 2007.
EFFETS COMPORTEMENTAUX ET CELLULAIRES DE SHF DU NST APPLIQUÉ SEULE PENDANT 5 JOURS
Sur le plan symptomatique, évalué à l’aide du test comportemental « le test du cylindre », nos résultats montrent qu’une stimulation cérébrale profonde, appliquée en continu pendant 5 jours sur des rats rendus parkinsoniens, renverse progressivement les déficits moteurs avec un effet significatif à partir du 4ème jour.
Ces données sont en accord avec les données cliniques qui montrent que l’effet optimal de la stimulation cérébrale profonde sur la bradykinésie/akinésie, chez les patients atteints par la maladie de Parkinson, est obtenu après une application de quelques heures, voir de quelques jours.
Sur le plan cellulaire, nous montrons que les déficits moteurs, apparus après l’induction de la maladie chez ces rats, sont sous-tendus par une baisse de l’activité des neurones du cortex moteur, et que l’effet bénéfique de la SHF du NST est corrélé à une réversion de cette baisse.
De manière intéressante, nous montrons que les effets cellulaires de la SHF du NST sont strictement restreints au cortex moteur sans affecter l’activité des neurones du striatum, structure clé dans le réseau des ganglions de la base.
Ces résultats apportent les supports cellulaires de l’effet bénéfique de ce traitement chirurgical et montrent que cet effet passe préférentiellement par les neurones du cortex moteur.
INTERACTIONS ENTRE LA SHF DU NST ET LA DOPATHÉRAPIE
Dans cette étude, nous avons utilisé des doses de L‑DOPA suffisamment élevées pour induire des mouvements anormaux involontaires, connus aussi sous le nom de dyskinésies.
Chez les rats, ces dyskinésies se résument en quatre critères : 1) dyskinésies orofaciales, 2) dyskinésies de la patte controlatérale, 3) les rotations controlatérales et 4) torsion axiale.
Appliquée en association avec la dopathérapie, la SHF du NST n’affecte pas la sévérité des dyskinésies dopa-induites mais elle a tendance les prolonger dans le temps.
Sur le plan cellulaire, la SHF du NST appliquée en association avec la L‑DOPA induit une exacerbation accrue des marqueurs cellulaires dont l’expression est corrélée avec l’apparition des dyskinésies dopa-induites au niveau du striatum (Dynorphine, Enképhaline, Delta FosB).
Ces résultats montrent que la SHF du NST n’a pas d’effet anti-dyskinétique en soi mais cet effet pourrait être du à la réduction des doses de la médication dopaminergique et, par conséquence, à la réduction des effets indésirables qui lui sont associées.
REMERCIEMENTS
Je tiens à remercier profondément, Mme collette VEGUER, Mr Jean Graveleau ainsi que tous les membres de l’association CECAP pour la confiance qu’ils m’ont accordée en m’attribuant une bourse de recherche pour financer ma thèse dirigée par le Dr Pascal Salin. Ce travail de recherche a été réalisé au sein de l’équipe du Dr. Lydia Kerkerian-Le Goff dans le laboratoire LNCF dirigé par le Pr. André NIEOULLON puis à l’institut IBDML dirigée par Dr Geneviève ROUGON.
Récupération sur succession de certaines aides sociales
Publié le 22 octobre 2007 à 06:51Paru dans LE PARKINSONIEN INDÉPENDANT N°28 – mars 2007
Certaines aides sociales qui ont été versées au défunt sont récupérables sur l’actif net de la succession. Les héritiers et/ou légataires universels ou à titre universel (voire dans certains cas les légataires particuliers), à l’exception de ceux qui ont renoncé à la succession, doivent supporter ces dettes à proportion de leur quote-part dans la succession. Mais ils ne sont pas tenus à titre personnel au remboursement, même si le montant des aides accordées est supérieur à l’actif net.
Le remboursement des aides sociales n’est pas systématique : il est décidé par la commission de l’aide sociale qui peut parfois renoncer à tout recours ou ne réclamer qu’une partie seulement des prestations. En fait, les commissions concernées examinent les dossiers au cas par cas. Elles apprécient notamment l’importance de la succession et de la proximité des liens familiaux entre les héritiers et le défunt. Leurs décisions peuvent être contestées devant la Commission Centrale de l’aide sociale puis devant le Conseil d’Etat. Les montants récupérables sont variables selon la nature des aides et, le cas échéant, le montant de la succession.
Les diverses aides accordées aux personnes âgées et aux handicapés qui restent à domicile (aide médicale à domicile, aide ménagère…) sont récupérables sur la part des héritiers ainsi que sur celles des légataires universels ou à titre universel, pour la fraction excédant 760 € et sur la partie de l’actif net successoral qui dépasse 46 000 €.
Toutefois, elles ne sont pas récupérables sur la part de succession recueillie par les descendants, le conjoint, les parents, ou celui qui a assuré la charge effective de la personne handicapée.
Un recours peut être exercé contre les légataires particuliers, à concurrence de la valeur des biens légués (les seuils de 760 € et de 46 000 € ne s’appliquent pas dans ce cas).
Les aides versées pour couvrir les frais d’hospitalisation, de soins et d’hébergement des personnes âgées ou handicapées dans une maison de retraite ou dans un établissement médico-social sont, en principe, intégralement récupérables sur la part de succession des héritiers et des légataires universels ou à titre universel, quelque soit le montant de l’actif net.
Toutefois, on ne touche pas à la part de succession des descendants, du conjoint et des parents pour rembourser les aides versées pour rembourser les aides versées pour l’hébergement des personnes handicapées dans un établissement social ou médico-social, ainsi que celles couvrant les frais de soins. On ne prélève pas non plus sur la part de succession de la personne ayant assumé la charge effective de ce handicapé.
Quant aux aides suivantes : allocation aux adultes handicapés (AAH), allocation personnalisée d’autonomie (APA), prestation de compensation et allocation compensatrice pour tierce personne (ACTP), elles ne sont pas récupérables.
Les sommes versées par le Fonds de solidarité ou le Fonds spécial d’invalidité : la totalité des sommes versées aux personnes âgées de plus de 65 ans (60 ans en cas d’inaptitude au travail) ou invalides disposant de faibles ressources peut être récupéré sur leur succession. Toutefois ce remboursement ne peut pas avoir pour effet d’abaisser l’actif net de la succession en dessous de 39 000 €. L’actif successoral est retenu après déduction des frais funéraires – dans la limite de 1 500 € — et des frais de dernière maladie non réglés à la date du décès.
La récupération sur la part de succession revenant au conjoint survivant peut être différée jusqu’à son décès. Il en est de même pour les héritiers qui étaient à la charge du défunt.
EXEMPLE : après déduction des frais funéraires, l’actif successoral s’élève à 45 700 € et le montant des allocations versées est de 13 000 €. La récupération ne pourra être exercée qu’à concurrence de 6 700 € (45 700 – 39 000)…
Source : LE PARTICULIER « Héritage n°1007c »
Communiqué par un de nos lecteurs et repris par
Jean GRAVELEAU graveleau.jean2@wanadoo.fr
Un nouveau pas vers un traitement
Publié le 22 octobre 2007 à 06:42Paru dans LE PARKINSONIEN INDÉPENDANT N°28 – mars 2007
Pourquoi, dans la maladie de Parkinson, les neurones fabriquant de la Dopamine disparaissent-ils ? Voici trois ans, les chercheurs avaient déjà partiellement répondu à la question : d’après leurs résultats, la disparition des neurones à Dopamine était liée à l’accumulation anormale d’une protéine appelée alpha-synucléine. Il restait néanmoins à comprendre pourquoi. Pour répondre à cette question, l’équipe de Susan LINDQUIST a utilisé la levure comme modèle d’étude. Elle a ainsi montré qu’une surproduction d’alpha-synucléine bloquait le transport des protéines au sein de la levure.
Mais il y a mieux : le génome de la levure étant connu, les chercheurs ont pu identifier un gêne particulièrement actif, capable de restaurer le transport des protéines, même en présence d’un excès d’alpha-synucléine. L’effet thérapeutique de ce gêne a été confirmé sur d’autres modèles animaux (mouche drosophile, ver, rat), les scientifiques ayant à chaque fois réussi à « guérir » les cellules atteintes par un excès de synucléine.
Quel lien avec les neurones à Dopamine détruits au cours de la maladie de Parkinson ? L’hypothèse est que le blocage du trafic des protéines dans la cellule entraînerait une accumulation de Dopamine qui pourrait être toxique pour les neurones. A terme, ces travaux pourraient donc déboucher sur la mise au point de molécules thérapeutiques. Un enjeu important, quand on sait que la maladie de Parkinson reste pour l’heure incurable.
Source : SCIENCE juillet 2006
Communiqué par l’un de nos lecteur et repris par
Jean GRAVELEAU graveleau.jean2@wanadoo.fr
L’accès au crédit des personnes présentant un risque de santé aggravé est garanti par la loi.
Publié le 22 octobre 2007 à 06:36Paru dans LE PARKINSONIEN INDÉPENDANT N°28 – mars 2007
La convention AREAS, signée le 6 juillet 2006 entre pouvoirs publics, associations, banquiers et assureurs, est consacrée par la voie législative. En effet, le Parlement a adopté, le 18 janvier 2007, la loi relative à l’accès au crédit des personnes présentant un risque aggravé de santé. Ce texte encadre les acquis conventionnels en les inscrivant dans le code de la santé public. En outre il garantit aux personnes concernées par le dispositif qu’elles bénéficient de plein droit de la convention, là où cette dernière les dispensait de justifier de leur adhésion à l’une des associations signataires ou adhérentes.
La convention, indique la loi, a pour objet :
- De faciliter l’assurance des prêts demandés par les personnes présentant un risque aggravé en raison de leur état de santé ou d’un handicap.
- D’assurer la prise en compte complète par les établissements de crédit des garanties alternatives à l’assurance.
- De définir les modalités particulières d’information des demandeurs, d’instruction de leur dossier et de médiation.
Sur le fond, le contenu de l’actuelle et des futures conventions est entériné. Doivent notamment être définis : les conditions d’âge des emprunteurs ; l’objet, le montant et la durée des prêts ; les modalités d’information sur les dispositifs relatives à l’accès au crédit et à l’assurance emprunteur ; les conditions dans lesquelles un demandeur d’emprunt peut se prévaloir, pendant un délai déterminé, d’une offre d’assurance, y compris pour un bien différent de celui visé par l’offre.
Sur la forme, la loi pérennise le dispositif en le sécurisant. En effet, la convention, conclue pour trois ans, doit être publiée au Journal Officiel ainsi que ses avenants. A défaut de prorogation de renouvellement de la convention ou en cas de dénonciation, un décret, prenant effet à la date d’expiration du texte conventionnel, prendra le relais et fixera les règles mentionnées ci-dessus dans un délai de six mois.
Outre l’instance de suivi et de propositions prévues par la loi et la convention, chargée d’adresser au gouvernement et au Parlement des rapports d’évaluation (le plus tard le 1er juillet 2008), signalons que la commission des affaires sociales du Sénat s’est engagée le 15 janvier à effectuer un contrôle régulier de son application. Avant la fin du mois de mars, elle entend vérifier la mise en place des différentes structures prévues par la convention et l’aboutissement des négociations sur la prise en compte du risque invalidité. Avant la fin de l’année 2007, elle fera le point avec les associations de malades, les banques et les assurances sur la mise en place et le fonctionnement de l’ensemble des nouvelles procédures. Enfin, avant le 1er juillet 2008, elle déterminera, notamment, avec l’ensemble des acteurs concernés, si des mesures législatives plus contraignantes doivent être imposées.
Source : Actualités Sociales Hebdomadaires du 26 janvier 2007
lu pour vous par Jean GRAVELEAU
graveleau.jean2@wanadoo.fr
Témoignage d’un Aidant
Publié le 19 octobre 2007 à 09:56Paru dans LE PARKINSONIEN INDEPÉNDANT N°28 – mars 2007
Lettre de Madame D. DUPONT (59) (extraits)
Nous avons reçu une longue lettre de témoignage à la suite de notre dernier numéro. Le texte intégral en sera diffusé dans « ParkAidants » revue proposée par l’association de La Manche.
« Il est vrai que l’on parle souvent peu des aidants et je voudrais vous apporter mon témoignage. »… Fin 99, elle accompagne son mari chez un neurologue : « Nous avons alors appris qu’il était atteint de la maladie de Parkinson. Cela va vous paraître étrange, mais cela ne nous a pas assommés ! Notre référence : le pape Jean Paul II qui continuait de voyager. Ensuite nous avons assisté à une conférence donnée par un neurologue. En sortant mon mari m’a dit : « Au moins on en meure pas ; c’est pas comme le cancer ! »…vous allez peut-être nous trouver naïfs, je dirais optimiste ! »…
Le fait de ne pas cacher la maladie de son mari lui permet d’obtenir l’aide de son entourage lors de difficultés passagères. Mais « en 2003, il a fait une chute dans la rue alors qu’il me donnait le bras : côtes fêlées, perte d’assurance… La nuit, lorsqu’il devait se lever de son lit médicalisé, il s’accrochais à une barre placée par son gendre mais ensuite il prenait son déambulateur et je devais le suivre parfois trois ou quatre fois par nuit. Cela prenait du temps. J’ai essayé l’urinal mais comme il craignait un « accident » il me réveillait davantage et bien souvent inutilement… »
Elle explique ensuite les travaux d’aménagement réalisés dans leur pavillon : « Nous nous étions équipés pour gérer la maladie. Malheureusement, le 6 mai 2004, mon mari qui avait terminé son petit déjeuner n’a pas pris le temps de m’attendre ; il s’est levé et ce fût la chute grave…Notre médecin étant absent nous en avons appelé un autre qui prend rendez-vous dans une clinique de Tourcoing pour une radio… Arrivé à 15h30…on nous apprend à 17h30 qu’il sera opéré le lendemain dans une clinique de Roubaix ! …
Refus de madame qui exige le transfert dans une clinique de Marcq en Baroeul que son mari connaît pour y avoir déjà été opéré des hanches. Le chirurgien qui l’a opéré précédemment, devant les risques liés à des problèmes cardiaques, juge plus prudent de ne pas l’opérer.
« Pendant plus de huit semaines mon mari est couché avec un poids au dessus du lit. Il est resté quatre mois en clinique …Les problèmes avec un kiné n’ont pas arrangé la marche. Malgré tout, je garde l’espoir de pouvoir le reprendre alors que mes enfants se rendaient compte qu’il faudrait le placer. En août, le chirurgien a été très clair et net : il m’a conseillé de le placer. »
Après des recherches, elle trouve une place dans un établissement belge « où j’ai eu un accueil très chaleureux…et début septembre 2004 j’y ais placé mon mari en lui disant que c’était « provisoire ». Personnel très compétent et toujours disponible. Je puis vous dire que depuis le 6 mai 2004, tous les jours je suis avec mon mari ! »
« Depuis un an, je prends un mardi après midi par mois pour retrouver des amis mais je vais voir mon mari le matin…Depuis six mois je me suis inscrite dans un club où je vais le vendredi de 14 à 17h30. Je vais voir mon mari le matin et parfois je retourne une heure le vendredi soir. J’ai 77 ans et la chance de conduire. J’ai toujours été active aussi je n’hésite pas à aider l’animatrice ; là-bas pour moi c’est comme une seconde famille. C’est ce qui me permet de tenir le coup. Quand je rentre à la maison, je décompresse… et c’est nécessaire. »
Certains me trouveront peut-être égoïste de l’avoir placé mais je crois qu’être au service d’un grand malade24h sur 24h, cela doit engendrer des conflits dus à la fatigue, au manque de communication vers l’extérieur… L’aidant doit pouvoir rester en bonne santé pour assumer et ne pas imposer cette charge aux enfants. Il y a un équilibre à trouver. »
« Moi qui n’était pas d’un tempérament patient, je suis devenue patiente et compréhensive sachant qu’aujourd’hui on peut être bien mais l’on ne sait pas ce que l’avenir nous réserve. Certains amis sont devenus plus proches, d’autres se sont éloignés… c’est ce qui arrive également à la personne qui devient veuve… »
« Je crois que ça doit être très dur de quitter son logement pour partir en résidence : on a l’impression de mettre la personne dehors ; c’est pourtant plus facile de passer de la clinique ou de l’hôpital à la résidence… »
Elle conclut par ces mots : « Il faut toujours admettre qu’autour de soi il y a des personnes qui vivent des situations encore plus pénibles. Mon père disait quand on a fini d’élever ses enfants, qu’ils sont placés et heureux, tout ce que le Bon Dieu nous accorde c’est du sursis… »
Résumé par Jean GRAVELEAU
graveleau.jean2@wanadoo.fr
La stimulation corticale : Interview du professeur N’GUYEN
Publié le 19 octobre 2007 à 09:53Paru dans LE PARKINSONIEN INDÉPENDANT N°28 — mars 2007
Le 26 décembre 2006
Le 5 décembre dernier, « CECAP Recherche » reçoit, de la part du Professeur N’GUYEN, une demande de soutien financier pour l’acquisition d’un appareil de stimulation magnétique transcrânienne répétitive (SMTr). Nous avons voulu en savoir plus sur cette technique novatrice et encore peu pratiquée qui représente un espoir et une évolution dans le traitement de la maladie de Parkinson. Le Professeur N’GUYEN nous reçoit alors le 26 décembre à l’hôpital LAËNNEC de Nantes.
Il avait décrit, dans sa lettre de demande, l’intérêt de la « stimulation corticale » :
« Cette procédure est particulièrement intéressante chez les patients parkinsoniens car de nombreuses publications ont montré que la stimulation du cortex moteur pouvait améliorer les symptômes de la maladie de Parkinson. La SMTr peut s’envisager dans le cadre de deux procédures :
1 – la première procédure consiste à considérer que la SMTr est un test qui pourrait prédire l’effet d’une stimulation corticale par électrode implantée chirurgicalement. En effet, suite à une séance de SMTr (20 minutes), si un effet clair est obtenu dans la semaine qui suit la stimulation (effet transitoire de 5 à 8 jours), cela laisse envisager que la stimulation corticale chirurgicale pourra permettre d’améliorer le patient de façon durable. L’intervention est clairement moins invasive (pas de trajet intracérébral) et moins pénible (réalisée sous anesthésie générale) que la stimulation profonde. Elle pourra s’appliquer à des patients de plus de 70 ans. Elle a de plus donné des résultats sur des symptômes peu ou pas améliorés par la stimulation profonde, tel que les troubles de la parole et les phénomènes de « freezing ». Son effet sur les symptômes classiques de la maladie (tremblement, rigidité et akinésie) est clair (amélioration moyenne de 40 à 50%. Bien que les résultats soient légèrement inférieurs à ceux de la stimulation cérébrale profonde (amélioration moyenne de l’intensité des symptômes variant de 50 à 70%), ils sont généralement suffisants pour redonner une autonomie aux patients.
2 – La deuxième procédure consiste à considérer que la SMTr peut être, à elle seule, une modalité thérapeutique. On sait en effet que la répétition de séance de SMTr – une séance de 20 minutes répétée 3 à 5 jours de suite – peut entraîner un effet clinique qui peut durer 1 ou 2 mois. Pour obtenir un effet prolongé, il suffira de répéter les séances environ tous les deux mois, ce qui peut s’envisager sur le long terme et éviter une intervention. »…
Jean GRAVELEAU : Professeur, tout d’abord merci de nous accueillir dans votre service et de bien vouloir répondre à nos questions. En quoi consiste cette technique ?
J.P. N’GUYEN : Dans le cadre du traitement de la douleur à l’hôpital de Créteil, dès 1993, nous avons testé l’implantation d’une électrode sous la boîte crânienne sur la dure-mère au niveau du cortex moteur (à peu près au sommet du crâne). Cette stimulation corticale par électrode implantée a donné d’excellents résultats sur les douleurs. En 1997, une équipe italienne a appliquée cette intervention chez des patients parkinsoniens et a rapporté des améliorations constatées sur 20 patients.
Toujours à Créteil, le docteur PALFI a procédé à une étude chez le singe. Un projet d’application à l’homme, comme en Italie, est en cours et les premiers résultats sont encourageants.
Cette technique va pouvoir être utilisée pour des patients exclus de la stimulation profonde ou même avant que celle-ci ne soit programmée. La SMTr peut prédire le résultat des interventions de stimulation corticale par électrodes implantées. Les Docteurs FENELON et LEFAUCHEUR ont constaté sur 10 patients des améliorations, pendant trois semaines, de l’akinésie (20 à 30% en stimulation externe !) avec une séance unique de 20 minutes 3 jours de suite. Il n’y a pas d’effet secondaire puisqu’il s’agit d’une intervention externe.
Jean GRAVELEAU : Quelles peuvent être les améliorations de cette technique et qu’est ce qui empêche son développement ?
J.P. N’GUEN : Cela peut encore être amélioré par la répétition des séances. Pour ce faire, l’aide d’un logiciel de « navigation » couplé avec un IRM devrait permettre d’affiner et de préciser le lieu d’intervention de l’électrode externe.
Il existe un protocole de recherche à Henri Mondor (CRETEIL); une deuxième équipe est déjà constituée ici à Nantes avec le professeur DAMIER, Yann PEREON et moi-même. Il nous manque le matériel et c’est l’objet de notre demande d’aide. Le C.H.U. s’engagerait sur l’acquisition du « navigateur » si nous trouvons le financement de l’appareil de stimulation.
Cette technique est extrêmement prometteuse tant pour la maladie de Parkinson mais aussi pour tous les phénomènes, mal connus, de douleurs et de dystonies douloureuses telles que peut en provoquer la sclérose en plaque par exemple.
La simplicité de cette technique ne demande pas un très long apprentissage et un neurophysiologiste formé peut l’utiliser facilement : il n’y a pas nécessité d’une lourde équipe d’intervention.
En conclusion, une question nous vient à l’esprit :
Comment se fait-il qu’une technique efficace, qui semble relativement simple et surtout beaucoup moins invasive que la stimulation profonde, ne bénéficie pas d’un développement plus important ? Y aurait-il des raisons financières ? Y aurait-il une hésitation à s’éloigner des traitements médicamenteux ?
Par Jean GRAVELEAU graveleau.jean2@wanadoo.fr
IVème Rencontre INSERM — Associations de malades, de personnes handicapées et de leurs familles.
Publié le 19 octobre 2007 à 09:18Paru dans LE PARKINSONIEN INÉPENDANT N°28 – mars 2007
7 février 07, Ministère de la Santé
Nous nous sommes retrouvés deux représentants de CECAP et de GP29 présents à cette manifestation qui avait pour ambition de faire le point sur l’évolution des relations entre les associations et les équipes de chercheurs de l’INSERM (Institut Nationale de la Santé et de la Recherche Médicale).
Près de 150 personnes assistaient aux présentations d’actions conjointes et ont pu, modestement compte tenu de l’ordre du jour copieux, poser les questions qu’elles souhaitaient.
La présentation puis l’animation en est faite par monsieur Christian BRECHOT, directeur de l’INSERM, et madame Ketty SCHWARTZ, présidente du GRAM (Groupe de Réflexions avec les Associations de Malades). Les débats sont régulés par Philippe LEFAIT, journaliste.
Depuis 2003 l’Inserm s’implique dans une politique de dialogue et de partenariat avec les associations de malades :
- création du COSSEC (comité d’orientation stratégique des essais cliniques); il faut savoir que les places sont réservées principalement à des personnes d’associations de malades ayant une formation médicale (infirmière, aide-soignante et tout ce qui touche à la médecine).
- création d’un collège de « relecteurs » des protocoles chercheur / patient.
L’INSERM met à la disposition des associations de malades un libre accès à la recherche sur le site Internet http://www.associations.inserm.fr. 414 associations de malades sont inscrites dans la base de registre
Il faut savoir qu’il existe sur Internet 60 millions de sites sur les maladies ce qui se traduit par 8 milliards de pages. 3% de ces pages sont en français, 37% en anglais.….….
Objectifs pour les années à venir
- Renforcer le concret, l’intégration, la gouvernance dans les programmes nationaux de recherche afin de connaître les besoins, les attentes et faire participer les associations à la recherche
- Formation des associations ; adapter un langage compréhensible entre patients et scientifiques pour une meilleure lisibilité des informations pour les membres d’associations et pour le malade
- Diffusion des connaissances
- Tests génétiques
- clés de compréhension
- La France aura la présidence de l’Europe du 1er juillet 2008 au 31 décembre 2008 ce qui permettra de mettre en chantier de nombreuses recherches, une réflexion sur les besoins les attentes des malades.
Donnons des idées de recherche, l’INSERM attend beaucoup des associations !
Le GRAM (groupe de réflexion avec les associations de malades)
- Définit les programmes de formation
- La participation des associations : à la recherche clinique ; programmes nationaux de recherche, actions thématiques concertées, expertises collectives.
- Dimension Européenne et régionale
- Développement de la plateforme d’information INSERM-ASSOCIATIONS (accès à tous les documents concernant la recherche).
- La communication : Appel d’offres auprès de 15000 chercheurs
Rédigé par Dominique BONNE (GP29) et Jean GRAVELEAU graveleau.jean2@wanadoo.fr
Mode d’emploi pour consulter lesProtocoles de recherche actuellement sur la maladie de Parkinson sur le site de l’INSERM
1) Rendez-vous sur le site http://bir.inserm.fr/
2) Ensuite Cliquez sur le lien « protocoles » comme indiqué sur l’image suivante

3) Sélectionnez la recherche « Par mot ‑clé » (voir l’image ci-dessous), tapez « parkinson » dans la première ligne
4) cliquez en bas de la page sur le lien « Rechercher » (voir sur l’image)
Et vous pourrez consulter la liste des protocoles.

Propulsé par WordPress et le thème GimpStyle créé par Horacio Bella. Traduction (niss.fr).
Flux RSS des Articles et des commentaires.
Valide XHTML et CSS.