Le rôle des astrocytes : une piste de recherche
Publié le 10 avril 2019 à 08:44Article paru dans LE PARKINSONIEN INDÉPENDANT n°76
Les chercheurs redoublent d’efforts pour comprendre les mécanismes moléculaires au cœur de cette maladie, et ainsi identifier de nouvelles cibles thérapeutiques potentielles. Récemment, ils ont mis en évidence le rôle méconnu de certaines cellules nerveuses, les astrocytes, dans la maladie.
https://www.frm.org/recherches-maladies-neurologiques/maladie-de-parkinson/maladie-de-parkinson-une-meilleure-comprehension-du-role-des-astrocytes-dans-la-pathologie
Un nouveau réseau cérébral relié à la douleur chronique dans la maladie de Parkinson par l’INSERM de Grenoble
Des chercheurs de l’Inserm et de l’Université Grenoble Alpes ont révélé un nouveau réseau cérébral qui relie la douleur ressentie dans la maladie de Parkinson à une région spécifique du cerveau.
Ces travaux, parus dans la revue eLife, révèlent qu’un sous-ensemble de neurones situé dans une partie du cerveau appelée noyau sous-thalamique serait une cible potentielle pour soulager la douleur dans la maladie de Parkinson, ainsi que dans d’autres maladies comme la démence, la sclérose latérale amyotrophique, la maladie de Huntington, et certaines formes de migraine.
Les personnes atteintes de la maladie de Parkinson font souvent état de douleurs inexpliquées telles que des sensations de brûlure, de coup de poignard, de démangeaisons ou de fourmillements, qui ne sont pas directement liées aux autres symptômes de la maladie. Le traitement par stimulation cérébrale profonde du noyau sous-thalamique peut aider à réduire les symptômes liés aux mouvements dans la maladie de Parkinson. Des études récentes ont cependant montré que ce traitement atténue également la douleur, mais sans pouvoir à ce jour mettre en lumière les mécanismes impliqués. C’est sur cette question que se sont penchés des chercheurs de l’Inserm et de l’Université Grenoble Alpes au sein de l’Unité 1216 Grenoble Institut des neurosciences.
« Dans cette étude, nous avons cherché à déterminer si le noyau sous-thalamique intervient dans la traduction d’un stimulus nuisible (par exemple une lésion) en douleur, et si cette transmission de l’information est altérée dans la maladie de Parkinson, » explique Arnaud Pautrat, doctorant à l’université Grenoble-Alpes et chercheur principal de l’étude.
L’équipe a commencé par utiliser l’électrophysiologie pour mesurer le déclenchement de signaux électriques dans les cellules nerveuses du noyau sous-thalamique de rats recevant un choc dans la patte postérieure. Les cellules nerveuses apparaissaient temporairement activées par cette stimulation. Les chercheurs ont également découvert que les neurones se divisaient en trois catégories de réponses par rapport à la vitesse de déclenchement de base : une hausse, une baisse ou un maintien de la vitesse.
L’équipe a ensuite cherché à savoir si ces réponses provoquaient une modification de la fonction cérébrale. Les rats au noyau sous-thalamique endommagé ont mis beaucoup plus de temps pour montrer des signes d’inconfort que les rats sains. Lorsqu’ils ont élargi leur étude au modèle du rat dans la maladie de Parkinson, les chercheurs ont découvert que les cellules nerveuses du noyau sous-thalamique présentaient des vitesses de déclenchement plus élevées et que les réponses à la douleur étaient plus importantes et plus longues que chez les animaux sains. L’ensemble de ces résultats suggère que la douleur associée à la maladie de Parkinson serait due à un dysfonctionnement des voies du traitement de la douleur dans le noyau sous-thalamique.
Pour comprendre d’où proviennent les signaux de la douleur envoyés au noyau sous-thalamique, l’équipe s’est intéressée à deux structures cérébrales connues pour leur importance dans la transmission de signaux de lésions depuis la moelle épinière : le colliculus supérieur et le noyau parabrachial. En bloquant leur activité, les chercheurs ont observé que ces deux structures jouaient un rôle déterminant dans la transmission des informations de la douleur au noyau sous-thalamique, et qu’une voie de communication directe existe entre le noyau parabrachial et le noyau sous-thalamique. Dans le cas de la maladie de Parkinson, cette voie de communication pourrait donc intervenir dans les effets bénéfiques sur la douleur de la stimulation cérébrale. Ces nouvelles données pourraient aider à orienter la stimulation sur des parties spécifiques du cerveau pour augmenter l’efficacité de ses effets antalgiques.
« Les résultats que nous avons obtenus mettent en évidence que le noyau sous-thalamique est relié de manière fonctionnelle à un réseau de traitement de la douleur et que ces réponses sont affectées dans le syndrome parkinsonien, » conclut Véronique Coizet, chercheuse Inserm et directrice de l’étude. « Il faut maintenant effectuer d’autres expériences pour caractériser précisément les effets, qui ont été observés avec nos modèles expérimentaux, de la stimulation cérébrale profonde sur cette région du cerveau, afin de trouver les moyens d’optimiser cette stimulation en tant que traitement de la douleur induite par la maladie de Parkinson et par d’autres maladies neurologiques. »
https://presse.inserm.fr/un-nouveau-reseau-cerebral-relie-a-la-douleur-chronique-dans-la-maladie-de-parkinson/32316 /
L’optimisation du traitement dopaminergique aux stades les plus sévères de la maladie de Parkinson
L’optimisation du traitement dopaminergique aux stades les plus sévères de la maladie de Parkinson peut réduire les symptômes non moteurs et améliorer la qualité de vie, rapportent ces scientifiques de l’université de Lund dans le Journal of Parkinson’s Disease. Des symptômes non moteurs fréquents au stade avancé, car leur fréquence et leur sévérité augmentent avec la progression de la maladie.
Si la maladie de Parkinson est généralement considérée comme une maladie qui affecte le mouvement, elle implique en effet et aussi un grand nombre de symptômes non moteurs, qui peuvent aussi impacter la qualité de vie. Ces symptômes non moteurs incluent la déficience cognitive, les troubles de l’humeur et la dépression, l’apathie, la somnolence diurne et autres troubles du sommeil, la fatigue et des dysfonctionnements autonomes tels que l’urgenturie, plus généralement l’incontinence et la dysfonction érectile. La fréquence et la gravité de la plupart de ces symptômes augmentent avec la progression de la maladie. De précédentes recherches ont montré que la fréquence et la sévérité des symptômes non moteurs sont les facteurs prédictifs les plus importants de la qualité de vie chez les patients atteints au stade avancé.
Parkinson avancé, un groupe de patients oubliés ? Au cours des 4 à 5 dernières années de la maladie, les patients parkinsoniens « constituent un groupe de patients oubliés », explique l’auteur principal le Dr Per Odin, professeur au département de neurologie de l’université de Lund (Suède). « Il y a des raisons de croire que ces patients à stade avancé sont insuffisamment traités. L’effet du traitement dopaminergique peut ne pas être aussi évident au stade avancé qu’au stade précoce ». Les chercheurs ont donc regardé particulièrement la question du traitement pharmacologique optimal pour ces patients à stade avancé et notamment évalué l’effet du traitement dopaminergique sur les symptômes non moteurs chez 30 patients. L’effet dopaminergique sur la symptomatologie non motrice a été évalué à l’aide de différents tests.
Cette analyse révèle que :
- les symptômes non moteurs sont en effet plus fréquents chez ces patients,
qu’un grand nombre de ces symptômes sont présents chez plus de 80% des patients. - les scores les plus élevés sont observés dans les domaines de l’humeur, de l’apathie et de l’incontinence urinaire.
Les chercheurs soulignent ici l’importance d’optimiser le traitement par la L‑dopa au stade avancé de la maladie pour donner aux patients la meilleure qualité de vie possible : « Nous appelons nos collègues à faire attention à ce que le traitement soit bien optimisé tout au long de la progression de la maladie et à ses stades les plus sévères. Le fait de savoir qu’un traitement dopaminergique suffisant peut avoir des effets importants sur les symptômes moteurs et non moteurs chez les patients parkinsoniens, peut aider les médecins traitants à améliorer la qualité de vie de leurs patients, même au stade avancé ».
Lu sur Santé log Parkinson
Par Martine Delmond
La dopamine est un neurotransmetteur impliqué dans plusieurs traits de comportement et personnalité.
Publié le 08 avril 2019 à 08:30Article paru dans LE PARKINSONIEN INDÉPENDANT n°76
La dopamine est un neurotransmetteur (messager chimique du cerveau) synthétisé par certaines cellules nerveuses à partir de la tyrosine, un acide aminé (composant des protéines de l’alimentation). Comment on mesure la dopamine ? Pour évaluer les taux de dopamine on dose dans le sang, les urines ou le liquide cérébro-spinal la quantité de HVA (acide homovanillique) et DOPAC, des produits de dégradation de la dopamine.
Comment fonctionne le système dopaminergique ?
Les neurones dopaminergiques (plusieurs millions) utilisent la dopamine pour transmettre une information chimique. 80% de la dopamine libérée est récupérée par la cellule émettrice, pour être réutilisée. Le reste est transformé en un produit de dégradation – ou catabolite – l’acide homovanillique (HVA). Pour évaluer votre taux de dopamine on dose à la fois la dopamine et son catabolite.
Les corps cellulaires dopaminergiques sont situés dans le mésencéphale (partie médiane du cerveau), d’où ils irradient jusqu’au cortex frontal et l’amygdale d’une part, le striatum d’autre part (voir schéma).
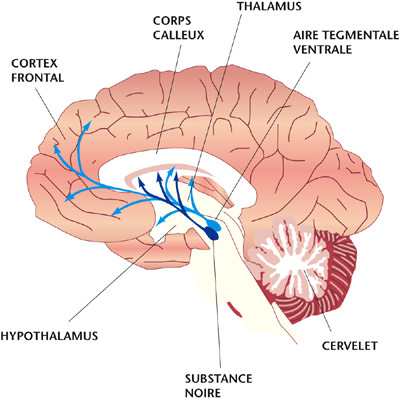
À quoi sert la dopamine ?
Même s’il est un peu caricatural d’attribuer un trait de comportement ou de personnalité à un neurotransmetteur, on considère que les réseaux dopaminergiques sont étroitement associés aux comportements d’exploration, à la vigilance, la recherche du plaisir et l’évitement actif de la punition (fuite ou combat).
Chez l’animal, les lésions de l’aire tegmentale ventrale se traduisent par un désintérêt pour les stimuli de l’environnement et par une diminution du comportement exploratoire. En revanche, lorsqu’on place des électrodes aux sites dopaminergiques et qu’on permet à l’animal de s’autostimuler par déclenchement de chocs électriques, le plaisir et l’excitation sont tels que le cobaye peut en oublier de s’alimenter.
Chez l’homme, la baisse d’activité des neurones dopaminergiques de l’axe substance noire — striatum entraîne une diminution du mouvement spontané, une rigidité musculaire et des tremblements. C’est la maladie de Parkinson.
Des taux de HVA anormalement bas ont également été retrouvés chez des patients toxicomanes souffrant de troubles du déficit de l’attention avec hyperactivité (TDAH) et ayant été négligés durant leur enfance. Ces résultats suggèrent que la négligence des parents pendant l’enfance pourrait avoir un effet sur la fonction dopaminergique à l’âge adulte et contribuer à l’apparition de l’hyperactivité et à une plus grande sensibilité à l’usage de drogues.
On trouve des taux de HVA très bas (signe d’une hypoactivité dopaminergique) dans les dépressions de type mélancolique, caractérisées par une diminution de l’activité motrice et de l’initiative. A l’inverse les produits, les activités qui procurent du plaisir, comme l’héroïne, la cocaïne, le sexe, activent certains systèmes dopaminergiques. Ainsi, les médicaments qui augmentent la dopamine, comme la L‑Dopa ou les amphétamines, augmentent aussi l’agressivité, l’activité sexuelle, et l’initiative.
Les effets de la dopamine sont contrebalancés par ceux de la sérotonine un autre neurotransmetteur important.
En pratique
En cas de dépression de type mélancolique, de baisse d’intérêt pour les activités qui en procuraient, de baisse de la vigilance et de l’attention, toujours consulter un professionnel de santé. Parallèlement, il peut être utile de consommer des aliments riches en tyrosine. Il existe aussi des compléments de L‑tyrosine.
À quand un appareil pouvant détecter, analyser comme pour les diabétiques le taux de dopamine dans le corps d’un malade de Parkinson ? il serait souhaitable qu’une start-up Française s’y intéresse, nous apercevons en tant qu’association que les médecins et neurologues n’ont pas cet outil ; cet appareil pourrait aider dans la pharmacopée d’un malade de Parkinson.
Les niveaux de dopamine faibles peuvent causer la dépression, une perte de satisfaction, des envies, les compulsions, une faible libido et une incapacité à se concentrer. Tyrosine est un autre acide aminé important (un bloc de base des protéines) dans les produits laitiers, les viandes, les volailles et les noix. Il encourage votre cerveau pour libérer de la dopamine et la noradrénaline. Ces neurotransmetteurs agissent comme substances stimulantes pour le cerveau et peuvent vous aider à vous requinquer en vous faisant sentir plus alerte et aiguiser votre pensée.
La dopamine est le précurseur de l’adrénaline et de la noradrénaline, deux hormones qui sont également considérés comme des neurotransmetteurs agissant comme régulateurs de l’humeur, du métabolisme et comme stimulants du système nerveux et de la circulation sanguine.
Une déficience ou un excès en dopamine est relié à des pathologies comme la maladie de Parkinson ou des phénomènes de dépendance aux drogues. « Elle est reliée au sentiment de satisfaction ; connue pour avoir une fonction importante dans la prise alimentaire, c’est un neurotransmetteur qui aide à contrôler les centres de récompense et de plaisance dans notre cerveau. La dopamine contribue également à normaliser le mouvement et à gérer les réactions émotives, et nous permet de percevoir des récompenses et de prendre des mesures pour se déplacer vers eux. »
Il est intéressant de noter que : la dopamine est un neurotransmetteur puissant dans le cerveau. En fait, c’est le produit chimique directement responsable de la motivation et de la concentration du cerveau. Qui ne souhaite pas être plus motivé et concentré ? Ce qu’il y a de vraiment excitant avec la dopamine c’est qu’elle peut être augmentée ! Oui, vous pouvez efficacement améliorer votre motivation, votre concentration et votre humeur en prenant des mesures naturelles permettant d’augmenter les niveaux de cette substance dans le cerveau !
Voici 10 façons d’augmenter les niveaux de dopamine et de stimuler la productivité
1. Faites de l’exercice
On ne peut nous le répéter assez souvent. À maintes reprises on nous rappelle l’importance et les avantages de l’exercice physique, et c’est un détail qui doit de nouveau être ajouté à cette liste. Car non seulement l’exercice nous aide à soulager le stress, atteindre une meilleure santé physique, nous rend plus productif ; mais il stimule notamment cette substance. Plus précisément, l’exercice augmente la production de neurotransmetteurs – la sérotonine et les endorphines, en plus de la dopamine (qui augmente notre sensation de bien-être) reçoit un coup de pouce. Notez que : l’exercice ne doit pas être ardu. Vous promener ou monter des escaliers permettra d’atteindre une montée de ce neurotransmetteur.
2. La purification des toxines
Bien que notre corps soit miraculeux, nous accumulons des toxines et des bactéries qui sont mauvaises pour nous. Les endotoxines peuvent affaiblir notre système immunitaire, et limitent également la production de dopamine. Voici quelques conseils pour aider à nettoyer l’intestin des endotoxines : manger de la nourriture fermentée, dormir suffisamment, et résister aux aliments gras ou sucrés. Peut-être que la meilleure façon de débarrasser notre corps de ces toxines désagréables est de faire une purification des toxines. Jetez donc un coup d’œil à ce processus et décidez si oui ou non ceci est pour vous.
3. Créez quelque chose
Pour nous les écrivains, peintres, sculpteurs, poètes, chanteurs, danseurs et autres artistes, nous pouvons nous identifier à cela. Lorsque nous sommes en phase créative, nous pouvons devenir hyper-engagés. Par conséquent, nous pouvons entrer dans un état particulier de réceptivité. En résumé, la dopamine est la substance chimique libérée par le cerveau lorsqu’un comportement nous permet d’atteindre cet état. Voici la leçon que vous devez retenir : adonnez-vous à un passe-temps ou une activité dans laquelle vous créez quelque chose qui a des effets bénéfiques tangibles. Essayez quelque chose comme les arts, l’artisanat, la réparation automobile, le dessin, la photographie, ou autre chose qui semble intéressant.
4. Ne développez pas une dépendance
Beaucoup de gens développent une dépendance à quelque chose parce que cela leur apporte une sorte de satisfaction instantanée – drogue, alcool, relations intimes, pornographie, shopping, et autres comportements de dépendance auraient l’effet contraire sur les niveaux de dopamine à long terme. Fondamentalement, lorsque nous sommes trop dépendants de quelque chose, « le circuit de récompense » de notre cerveau devient surexcité et nous implore une « solution rapide ». Ce n’est pas une solution viable pour la production de dopamine, qui peut et doit être accomplie naturellement.
5. Augmentez les niveaux de tyrosine.
Cet autre acide aminé est lui un précurseur de l’adrénaline, la noradrénaline, la dopamine et la DOPA. Des neurotransmetteurs et hormones ayant un rôle important au niveau du système nerveux, de l’humeur, de la stimulation du métabolisme, de la régulation de l’appétit et du bon fonctionnement de la glande thyroïde. Une déficience en tyrosine peut être associée à des symptômes tels qu’une basse pression sanguine et un abaissement de la température corporelle. Parmi les substances chimiques qui la produisent, aucune n’est plus importante que la tyrosine. En fait, la tyrosine est considérée comme le bloc de construction pour le neurotransmetteur qui déclenche la dopamine. Par conséquent, il est important que vous consommiez une quantité suffisante de cette protéine. Il y a une grande liste d’aliments qui augmentent la tyrosine : Les amandes, l’avocat, les bananes, le bœuf, le poulet, le chocolat, le café, les œufs, le thé vert, le lait (bio), la pastèque, le yaourt. Il y a un tas de bonnes choses ci-dessus, donc il ne devrait pas être difficile de trouver quelque chose qui va bien servir vos niveaux de dopamine.
6. Établissez une série de victoires.
Comme avec la création d’une liste de tâches, établir une série de victoires est une excellente façon d’augmenter les taux de dopamine. Cela est un rappel visuel du nombre de jours consécutifs où vous avez réalisé quelque chose. Procurez-vous un calendrier précisément dans ce but : écrivez ce qui vous passionne, votre but, et les jours et les mois où vous avez prévu de les faire. Par exemple, si vous travaillez lundi, mercredi et vendredi, marquez ces jours dans le calendrier pour le mois. Lorsque vous effectuez une séance d’entraînement, marquez-le sur le calendrier. En établissant une série de victoires, vous maintenez l’élan de la dopamine.
7. Une liste de petites tâches.
La production de cette substance augmente lorsque nous sommes organisés et que nous accomplissons des tâches – peu importe si la tâche est petite ou grande. Alors, ne laissez pas à votre cerveau se soucier des choses qui doivent être faites. Au lieu de cela, faites une liste de ces tâches puis cochez les points au fur et à mesure. Il a été démontré qu’il est plus satisfaisant pour les niveaux de dopamine dans le cerveau d’élaborer une liste de tâches à accomplir de façon à les énumérer et pour s’en rappeler.
8. Méditez.
Comme avec l’exercice, nous découvrons de plus en plus les avantages de la méditation. De nouveau, nous l’ajoutons à la liste des pratiques. Comme nous en avons parlé, le cerveau humain est sensible à une variété de dépendances. Une autre dépendance que nous avons est la sur-analyse. Au point que certains bouddhistes ont une expression pour cette addiction : « esprit de singe ».
La sur-analyse est non seulement une habitude distrayante, mais aussi une contrainte réelle qui nous laisse dans un état troublant, tout en ayant un effet négatif sur notre développement spirituel. Cependant, les scientifiques sont enfin en train de rattraper ce que les bouddhistes savent depuis des milliers d’années : la méditation et la pleine conscience sont essentielles pour un esprit sain. Il a aussi été démontré que la prière et l’autoréflexion augmentaient les niveaux de dopamine.
9. Consommez des suppléments.
Bien qu’il existe quelques bonnes façons d’augmenter les niveaux de ce neurotransmetteur, parfois nous manquons d’équilibre en matière de gestion. Heureusement, il y a des suppléments naturels sur le marché qui s’avèrent aussi augmenter les niveaux de dopamine. En voici quelques-uns :
- Acétyle-L-tyrosine : Un bloc de construction d’un produit chimique appelé acide aminé : de ce neurotransmetteur. Une bonne dose facilite sa production dans le cerveau.
- Curcumine : Un ingrédient actif de l’épice « curcuma » entrant dans la composition du curry et du curcuma.
- Soupçonné d’augmenter ses niveaux et de la faire circuler dans le cerveau plus facilement. L‑théine : augmente plusieurs neurotransmetteurs dans le cerveau, y compris la dopamine. Le thé vert en est une formidable source.
10. Ecoutez de la musique
Vous êtes-vous déjà demandé pourquoi la musique vous rend heureux ? Nous pouvons avoir le cafard, mais une fois que nous jouons notre morceau préféré, nous retrouvons le sourire … et nous nous sentons plus sûrs de nous aussi ! La raison de ceci est qu’écouter de la musique augmente les niveaux de dopamine. En fait, les scientifiques disent que cela a le même effet que de manger ses aliments préférés ou regarder son émission de T.V. favorite. Donc lorsque vous vous sentez déprimé, écoutez certains de vos morceaux préférés et laissez-vous porter par la musique !
Vu sur le site : https://www.lanutrition.fr/outils/a‑quoi-sert-la-dopamine-
Par Dominique Bonne
le film « le ventre notre deuxième cerveau » et le débat, si vous les avez ratés
Publié le 23 mars 2019 à 17:39[vu sur le net] Des réseaux de neurones humains pour modéliser la maladie de Parkinson
Publié le 24 février 2019 à 23:30article trouvé sur le site de l’INSERM
L’agrégation de la protéine alpha-synucléine est à l’origine de la dégénérescence neuronale dans la maladie de Parkinson. En utilisant des cellules souches humaines reprogrammées en cellules nerveuses, des chercheurs du CNRS et de l’Inserm viennent de montrer que les agrégats d’alpha-synucléine se propagent de neurones en neurones. Cette découverte réalisée sur des réseaux de neurones humains, pourrait permettre d’élaborer de nouvelles stratégies thérapeutiques afin de prévenir la multiplication des agrégats d’alpha-synucléine et la dégénérescence des neurones. L’étude est publiée le 10 janvier 2019 dans la revue Stem Cell Reports.
Pour lire cet article dans son intégralité, suivez ce lien …
[vu sur le net] Est-il possible de réparer le cerveau ?
Publié le 20 février 2019 à 10:54article trouvé sur le site Trust my science
Les technologies de cellules souches pour le traitement de la maladie de Parkinson donnent de l’espoir aux patients à travers le monde
suivez ce lien …
[vu sur le net] Tolcapone (Tasmar°) — un médicament à écarter des soins
Publié le 09 février 2019 à 12:19article trouvé sur Préscrire
La tolcapone (Tasmar°), un antiparkinsonien inhibiteur de la COMT, expose à des atteintes hépatiques parfois mortelles. Quand les autres options thérapeutiques sont épuisées, l’entacapone (Comtan° ou autre) est une meilleure option.
Pour lire cet article dans son intégralité, suivez ce lien, puis explorez la liste !
[vu sur le net] Parkinson : des chercheurs s’inquiètent du risque d’« épidémie » de la maladie
Publié le 08 février 2019 à 07:54article trouvé sur le site pourquoi Docteur ?
Assiste-t-on à une pandémie silencieuse de la maladie de Parkinson ? Jusqu’à la fin du XIXe siècle, cette maladie neurodégénérative se caractérisant par une perte progressive du contrôle des mouvements et d’autres symptômes moteurs comme les tremblements était une maladie rare.
Touchant aujourd’hui environ 200 000 personnes en France et plus d’un million en Europe, la maladie de Parkison est devenue la 2e maladie neurodégénérative la plus fréquente après la maladie d’Alzheimer. Une augmentation considérable du nombre de malades en l’espace de 2 siècles qui font craindre à des chercheurs une « épidémie » de la maladie.
Pour lire cet article dans son intégralité, suivez ce lien …
MON opération Neurostimulation !
Publié le 21 janvier 2019 à 07:39Article paru dans LE PARKINSONIEN INDÉPENDANT n°75
Je dis MON, car chaque MP à sa maladie à lui.
Ma MP : Blocages, dyskinésies, lenteur, tremblements
Mon généraliste, J.L. Roy, a fait un courrier au Pr Thobois de Lyon, (hôpital neurologique et neurochirurgical Pierre Wertheimer. Je suis convoqué au mois de mai 2013 pour passer les tests (Etre réactif à L‑dopa, être dans un bon état psychologique et physique) et voir si je suis opérable. Pas de problème. Après discussion et explications sur le déroulement de l’opé, je donne mon accord et suis inscrit sur la liste d’attente. (1 année). Je suis de nouveau convoqué au mois de décembre 2013 par Dr Donaila et par le Pr Martens, responsable du service chirurgical.
Entretien qui me conforte dans ma décision car la confiance s’est tout de suite installée avec ces médecins disponibles et qui ont répondu à toutes les questions que mon épouse et moi-même avons posées. Nouvelle convocation le 10 mars 2014 pour deux jours. Je vois, le Dr Polo qui doit opérer, l’anesthésiste, la psychologue (Hélène, super, je ne me rappelle plus son nom, je dis super, car elle a joué un très grand rôle lors de mon réveil) et le Dr Donaila. Ils me confirment mon opération pour le 2 avril 2014. Je commence à barrer les jours sur le calendrier tellement je suis pressé.
Je rentre à hôpital le 1er avril 2014. Je vois de nouveau tous les Pr et Dr qui me suivent et me confirment que l’opération durera 8h avec une phase de réveil, pour aider le Dr Polo à placer les électrodes.
7H le lendemain, descente au bloc, ils sont déjà prêts et viennent se présenter à moi, car sous leurs masques, je ne les reconnais pas. Après avoir vu l’anesthésiste me piquer, je ne vois plus rien. Après un certain temps, je sens une odeur de brûlé, je me dis que Polo est en train de souder les fils aux électrodes, faux, il me faisait deux trous (environ une pièce de 1€) pour placer 3 électrodes dans chaque trou. C’est à ce moment-là que je devais me réveiller afin de l’aider à choisir la bonne électrode, et pouvoir retirer les 4 autres. Ne pouvant pas tenir en place (crise de dyskinésies), je n’ai pas pu aider le Dre Polo, ils m’ont rendormi complètement. Polo a fait le travail sans moi. Merci Docteure et chapeau pour la réussite. A 16h, j’étais en salle de réveil.
17h, un peu dans les vapes, on m’emmène passer un scanner. Ce n’était pas prévu, Je commence à me poser des questions et on m’explique qu’il allait contrôler les électrodes puisque le chirurgien avait fait sans moi, à la suite de mes dyskinésies. D’après le scanner, tout va bien. Pour moi, dans ma tête, du fait que j’avais abandonné le Dre Polo en cours de route, mon opération est loupée. Affolement de ma part, une fois dans ma chambre, je téléphone à ma femme et je lui dis ce que je ressens. Mon fils téléphone aux infirmières qui rassurent tout le monde. Je vois arriver Hélène, ses paroles et son sourire me remontent le moral. Je m’endors pour une bonne nuit.
Le lendemain matin 8h, Le Pr Thobois vient vers moi avec son mini-ordinateur, il vient faire les essais pour savoir si les électrodes sont bien placées. Il a le sourire, c’est bon signe. Aussitôt qu’il branche le côté droit, des fourmis envahissent tout le côté. C’est bon, même chose à gauche, même résultat, tout est bon. OUF… Je téléphone à mon épouse : quel soulagement pour tous. Nous sommes le jeudi 3 avril, toujours les mêmes prises de médocs, Le vendredi 4, le Pr Thobois, après mise en route de la pile, et vu les dyskinésies que j’ai, me supprime la moitié des médicaments. Le samedi 5 au matin, Le Dr Donaila, après réglage de la pile et vu les tremblements qui reviennent, me demande de supprimer tous les médicaments ocs, ce que je fais, il revient le soir pour régler ma pile.
Depuis ce jour, je ne prends plus de médocs et je n’ai plus de blocages, plus de dyskinésies, légers tremblements lorsque je suis fatigué ou émotion. Matin et soir, le Dr Donaila vient vérifier ma pile et a finalement trouvé le bon réglage. Plus rien ne me retient, pas de douleur, les cicatrices tiennent bon, tout va pour le mieux, départ prévu pour samedi 14h. On doit enlever une partie des fils le vendredi 11 et le reste le samedi 12 avant de partir.
Je m’aperçois que j’ai encore de temps en temps, soit à droite soit à gauche de légers tremblements ou quelques dyskinésies. Malgré deux réglages par jour, ce n’est pas facile de trouver le bon et le juste. Voyant les difficultés pour ce réglage et enlever les fils, juste avant de partir, je demande au Pr Thobois si je peux rester 2 jours de plus, il est d’accord. Donc, départ différé à lundi 14 à 14h30. Après 16 années de MP, deux jours de plus ou de moins ! Les fils sont retirés le vendredi et le reste dimanche par l’infirmière de service. Dernier contrôle de la pile, le lundi à 13h30 (1.70 à droite, 2,85 à gauche).
Je me sens bien, plus de blocage, plus de dyskinésie, plus de tremblement, plus de douleur (cervicales et muscles du dos et des jambes) je me sens en forme et prêt à affronter une nouvelle vie. Aujourd’hui, 2 mai 2014, un mois après l’opération, je constate que j’ai par moments de légères dyskinésies ou de faibles tremblements, lorsque je force un peu (bricolage, jardinage et émotions). Mon épouse me confirme ce que m’avait dit Hélène, que je m’énerverais facilement. Je le constate aussi et j’essaie de me contrôler (pas facile). J’ai un rendez-vous le 14 mai 2014 vers le Dr Donaila pour contrôle et réglage de la pile. J’espère tenir une bonne dizaine d’années dans ces conditions, tout en sachant que je dois continuer à me battre contre cette p .de MP.
Texte paru dans Coeruleus de Médisite
Claude Choux
J’ai pris mon Parkinson en main !
Publié le 17 janvier 2019 à 11:56Article paru dans LE PARKINSONIEN INDÉPENDANT n°75
Avril 2012. Pour mon 65e anniversaire, mon médecin et le neurologue me diagnostiquent la maladie de Parkinson. Un super cadeau… Abasourdi pendant une dizaine de jours, je me fais à l’idée de prendre l’allopathie qui m’est prescrite quatre à cinq fois par jour ; Modopar 62.5 et 125 mg. Mes tremblements disparaissent.
Après une année, j’ai des contractures, dystonies, excès de salive, hésitation dans mes décisions, y compris au volant de mon véhicule. Mon sommeil est perturbé. J’ai la tête en vrac, Je découvre les souffrances d’un parkinsonien avec la fin du scénario bien morne, annoncé par mon neurologue.
Décembre 2015. J’ai une crise d’allergie qui dépasse l’ampleur des mois précédents : démangeaisons, petits boutons qui se transforment en prurits sur les fesses et cuisses (comme si j’étais tombé le derrière dans les orties), des sensations de brûlures en général après le repas dans une artère fémorale, Consultations diverses dont une me conduira aussi chez le cardiologue. Celui- ci mettra en cause mes Km parcourus chaque matin et mon âge…
Ma méfiance des convictions médicales ainsi que des médicaments de synthèses se renforce parce que je suis déçu du savoir des grands professeurs en dermatologie. Une autre désillusion médicale concernant la bévue d’un calcul important dans le canal cystique de la vésicule biliaire de mon épouse. Opérée d’urgence in extrémis, pour n’avoir jamais diagnostiqué ce problème, suite aux nombreuses consultations chez des spécialistes « renommés » pour des vomissements, perte de conscience pendant plusieurs années. Cette bévue d’irréalisme, me rendra méfiant de la compétence d’un médecin comme d’un garagiste…
À ce rythme, dans quelques temps, je suis dans un fauteuil mais pas au cinéma car j’ai un pied quelque fois qui racle le sol et manque de me faire trébucher lors de la marche rapide du matin.
Une nuit mon esprit frondeur, celui que je préfère et qui m’a accompagné toute ma vie est en éveil. Alors je prends conscience que je suis devenu davantage parkinsonien depuis que je suis sous traitement qui ne sert qu’à gommer le tremblement, bras doit et de la main en particulier.
Le passage à la phytothérapie.
Depuis plusieurs mois, j’avais l’idée de remplacer l’allopathie par la phytothérapie, bref, me prendre en main. Grâce à votre journal, mes connaissances se sont étoffées. Je me suis procuré des ouvrages qui traitent les neurosciences que j’étudie depuis plus de trois années. Encore aujourd’hui, ma conclusion est que cette maladie est créée par l’homme, sauf cas rare, endogène, la qualité de l’environnement dégradée, la nourriture, les conditions de travail et de vie.
Fin décembre 2015
Après avoir reçu le mucuna pruriens je supprime l’allopathie chimique : plus de démangeaisons, les sensations de brulures disparaissent. Je soigne mon intestin.
Maintenant sous Mucuna pruriens dosé à 15 %, gélule de 400 mg avec jus de citron — soit l’équivalence d’une Modopar en 62.5 mg. Je prends 4 gélules par jour aux heures de l’allopathie 7h-10h-17h-22h. Je n’ose pas encore changer les heures d’apport de L‑dopa. Je continue la marche de 6 à 8 km tous les matins, estomac vide, avec la prise uniquement de la L‑dopa mucuna. Une année plus tard, je prends le Mucuna Pruriens en poudre de chez Zumub 1 à 2 gr. (dosée à 15% en L‑Dopa) Puis j’alterne avec le mucuna de Solbia : 1 gélule de 400 mg dosé à 50 % en L- dopa, toujours le matin à jeun.
Depuis début 2017 J’ai remplacé la moitié du mucuna une gélule de Mucuna de chez Solbia associée avec une gélule de L tyrosine de chez Vitall +. Également associé d’une gélule de N- Acetyl-cystéine de chez SuperSmart.
Au petit déjeuner : Un œuf à la coque et porridge de sarrasin 40 gr avec huile de noix de coco (2 à 3 cuillères à café). Une gélule de coenzyme 10. Sans oublier 8 amandes, 3 noix d’Amazonie, fruits secs comme les abricots bio et raisins. Trois tasses de café filtre, léger (bio pur Arabica).
J’ai évidemment changé toute mon alimentation : régime méditerranéen (sans la tomate,) – ce qui cause beaucoup de tracas à mon épouse.
J’ai choisi une nourriture dédiée à mon cerveau comme les abats comme rognons, foie de veau. Poissons, maquereaux, sardines. J’équilibre les aliments dont je sélectionne les plus alcalins, moins oxydants, huitres ou moules de l’atlantique une fois par semaine, et compléments alimentaires. Un cocktail de vitamines B2, B3, B6, B9, B12, A et E. Fer uniquement par l’alimentation car trop de fer est oxydatif. Zinc en cure de deux semaines par trimestre. Chaque soir 2 gélules de Balcona Monnieri.
Aout 2017 Parki m’a laissé tomber (sans doute écœurée par mon régime) et je n’en suis pas fâché. Je continue à m’entretenir. Si je pars en voyage, j’emporte la tyrosine à prendre chaque matin et mucuna au cas où…Mon régime se trouve perturbé mais sans conséquence, je marche du mieux que je peux en visite ou avant s’il y a du transport, j’évite les laitages et le gluten, comme à la maison.
Actuellement fin 2018, je n’ose pas écrire que je suis guéri, je dis « rémission », recouvré un vieillissement cellulaire à une vitesse « normale ». Mon médecin (très ouvert) voulait savoir où « nous en étions » et m’a envoyé chez un autre neurologue :
— Monsieur vous n’avez pas de maladie dégénérative !
Je dois vous dire qu’il a fait fi de mon régime…
Comme dit mon médecin traitant :
— Alors, nous avons tous rêvé ! J’ai donc avec satisfaction modifié la fin du scénario pour voir grandir mes petits-enfants.
Ma critique
Je suis persuadé que, dans bien des cas, comme le mien, il y a une destruction relative des cellules dopaminergiques qui occasionnent un manque de productivité de dopamine une des conséquences du système cellulaire qui est entravé par l’oxydatif, formant des plaques, les nutriments apportés par les microfaisceaux sanguins dans notre cerveau, sont de moindre qualité, les cellules, les mitochondries ne reçoivent plus leur nutrition qualitative de base. Depuis que j’ai compris ce mécanisme je prends soin de bien nourrir mon cerveau.
La plasticité de notre « chef d’orchestre » est connue, ce laboratoire en chimie, un des plus complet et complexes au monde. Si perturbé par manque, ou excès d’un ou plusieurs nutriments et, plus grave, par empoisonnement (pesticides ou hydrocarbures) ou par un stress permanent. Le cellulaire se meurt (apoptose). Je pense avoir stoppé toutes les causes (Officiellement n’existent pas ! excepté les pesticides, traitement de la vigne, seule reconnue maladie professionnelle). L’excès de consommation de calcium, de fer, sucre, sel, les molécules de Maillard (viande grillée) le gaz carbonique des boissons gazeuses, certains médicaments. Toutes ces substances qui finissent par passer la barrière encéphalique sur certaines personnes, mettent à mal le capital neurone- dopaminergique.
Pour mon cas, ne rien attendre de l’allopathie antiparkinsonienne pour le long terme, car basée essentiellement sur la stimulation forcée, stimulant des récepteurs non concernés (comme D 1), qui perturbe le système physique et scientifique intrinsèque du cerveau pour la transformation tyrosine- L‑Dopa- dopamine et sa diffusion naturelle.
Quand un neurologue annonce au patient que cette maladie ne se guérit pas, l’inconscient enregistre par un choc ce diagnostic. Une démission à s’auto-soigner par le corps est fixée. Une résignation qui nuit au sujet et l’empêche de se battre. Le patient accroit lui-même le mal. La volonté de s’en sortir parait aberrante puisque le spécialiste a dit « incurable »!!! J’ai eu cette réflexion d’une amie et plusieurs connaissances, j’ai contredit, mais je ne suis pas cru. C’est peine perdue… cette affirmation par un spécialiste prend le dessus, c’est donc irresponsable!!!
J’ai sans doute la chance d’avoir une force mentale et à mes côtés une épouse aussi battante que moi : ensemble nous avons réagi face à la médecine conventionnelle. Trois années sont passées, maintenant ils me croient.
Comment espérer un jour un médicament complet pour « guérir » le Parkinson si tous les spécialistes s’accordent pour affirmer que la MP est incurable ? C’est tendre la perche aux laboratoires pour qu’ils ne soient pas tenus au résultat de guérison…
L’espoir
Puisque j’ai constaté un retour à la normal de mon état, je suis donc persuadé depuis trois années avec ce régime, que cette « maladie Parkinson » — que je qualifie : dérèglement neurologique par déplétion-en-dopamine avec oxydation du cellulaire. Traitée à temps afin de stopper la mort des neurones concernés, agir sur les causes, compenser naturellement le manque de L‑dopa, elle n’est pas dégénérative ni incurable si on se donne les moyens d’une prévention claire.
Évidemment, cette logique ne profite pas au commerce pharmaceutique ni aux maisons de placement. Mais ça, c’est un autre sujet…
Proches : améliorer la situation des proches
Publié le 15 janvier 2019 à 11:50Article paru dans LE PARKINSONIEN INDÉPENDANT n°75
Sollicitation des proches de parkinsoniens
Dans le cadre d’une étude, la Dre méd. Helene Lisitchkina a analysé la charge qui pèse sur les partenaires de personnes atteintes de la maladie de Parkinson. Dans ce but, elle a questionné 50 proches de manière approfondie.
La maladie de Parkinson a une évolution chronique et touche principalement les personnes âgées. Elle se caractérise par une atteinte progressive de l’autonomie au quotidien et de la qualité de vie des personnes concernées. Leurs proches sont eux aussi affectés par des répercussions négatives. L’entourage aidant – en particulier la compagne ou le compagnon de vie – est confronté à différents défis et contraintes. Le tableau clinique de la maladie est caractérisé par une atteinte progressive des séquences de mouvement. Différents problèmes psychologiques comme les dysphories dépressives ou les troubles du sommeil, ainsi que d’autres symptômes non moteurs comme l’incontinence urinaire, peuvent imposer un fardeau supplémentaire.
 En définitive, l’expérience quotidienne d’un centre Parkinson le montre, le partenaire aidant subit des pressions qui sont au centre des préoccupations. Dans ce contexte, j’ai réalisé il y a une dizaine d’années au sein du centre Parkinson de Zihlschlacht une étude portant sur l’identification systématique de la charge pesant sur les proches avec le Prof. Dr méd. Hans-Peter Ludin et l’ancien médecin-chef, le Dr méd. Clemens Gutknecht. Au total, 50 conjoints(es) de patient(e)s parkinsonien(ne)s hospitalisé(e)s (38 femmes et 12 hommes) ont été interrogé(e)s à l’aide d’un questionnaire conçu spécialement à cet effet dans le cadre d’un entretien de 90 minutes. L’âge moyen des conjoint(e)s était de 68 ans (33 – 83 ans), celui des personnes concernées de 71 ans (50 – 81 ans). Le diagnostic de Parkinson avait été établi en moyenne 13 ans auparavant (± 5,2 ans) et au moment de l’entretien, le degré de gravité de la maladie était modéré à sévère (3,8 sur l’échelle de Hoehn et Yahr). La quasi-totalité des couples étaient mariés. Leur union datait en moyenne de 39 ans (8 – 54 ans). Aucun des patients n’était actif au moment de la collecte des données. En revanche, dix partenaires étaient encore en activité. 88 % des personnes interrogées ressentaient un poids psychologique, 78 % une pression temporelle et 62 % un stress physique.
En définitive, l’expérience quotidienne d’un centre Parkinson le montre, le partenaire aidant subit des pressions qui sont au centre des préoccupations. Dans ce contexte, j’ai réalisé il y a une dizaine d’années au sein du centre Parkinson de Zihlschlacht une étude portant sur l’identification systématique de la charge pesant sur les proches avec le Prof. Dr méd. Hans-Peter Ludin et l’ancien médecin-chef, le Dr méd. Clemens Gutknecht. Au total, 50 conjoints(es) de patient(e)s parkinsonien(ne)s hospitalisé(e)s (38 femmes et 12 hommes) ont été interrogé(e)s à l’aide d’un questionnaire conçu spécialement à cet effet dans le cadre d’un entretien de 90 minutes. L’âge moyen des conjoint(e)s était de 68 ans (33 – 83 ans), celui des personnes concernées de 71 ans (50 – 81 ans). Le diagnostic de Parkinson avait été établi en moyenne 13 ans auparavant (± 5,2 ans) et au moment de l’entretien, le degré de gravité de la maladie était modéré à sévère (3,8 sur l’échelle de Hoehn et Yahr). La quasi-totalité des couples étaient mariés. Leur union datait en moyenne de 39 ans (8 – 54 ans). Aucun des patients n’était actif au moment de la collecte des données. En revanche, dix partenaires étaient encore en activité. 88 % des personnes interrogées ressentaient un poids psychologique, 78 % une pression temporelle et 62 % un stress physique.
Facteurs de poids psychologique
40 proches interrogés ont identifié comme étant la cause de leur fatigue mentale différents symptômes moteurs de leur partenaire malade. L’immobilité figure en tête de liste, les tremblements en queue de peloton. Pour 39 des 50 proches interrogés, principalement de sexe féminin, les problèmes psychologiques de leur partenaire étaient à l’origine du stress psychologique, en particulier les dépressions et le ralentissement cognitif. Les difficultés à communiquer, découlant notamment de l’élocution indistincte et de la voix basse des parkinsonien(ne)s, pesaient sur la moitié des personnes interrogées, les femmes étant plus affectées que les hommes, 66 % des personnes interrogées ont mentionné les problèmes sexuels au sein du couple. Un(e) répondant(e) sur trois considérait ces troubles comme pénibles, les femmes davantage que les hommes. L’hyposexualité et l’impuissance ont été fréquemment citées. Près de la moitié des personnes interrogées avaient peur de l’avenir et considéraient comme un problème le fait que le ou la partenaire souffre d’une maladie incurable.
Facteurs de stress physique
L’assistance immédiate dans la vie quotidienne était perçue comme physiquement pénible par la moitié des personnes interrogées. Les troubles de la marche, le ralentissement des mouvements, les troubles de l’équilibre et du sommeil, ainsi que les problèmes d’incontinence du ou de la partenaire parkinsonien(ne) motivaient ce besoin de soutien. Les proches de sexe masculin se sentaient un peu plus sollicités sur le plan physique que leurs homologues de sexe féminin.
Lors de la toilette et de l’habillage, les proches soutenaient parfois leur partenaire plus que nécessaire (selon leur propre appréciation), car celui ou celle-ci exécutait ces tâches trop lentement ou maladroitement. Toujours d’après l’évaluation des proches, l’autonomie de leur partenaire était réduite par une dépression et une léthargie dans 10 des 50 cas.
Facteurs de pression temporelle
Les hommes interrogés ressentaient davantage la pression du temps que leurs homologues féminins. En moyenne, 3,3 heures étaient passées aux soins du ou de la partenaire parkinsonien(ne). Les proches de sexe masculin y consacraient un peu plus de temps. La préparation de la prise ponctuelle de médicaments et l’assistance nocturne étaient aussi chronophages. Les proches disposaient en moyenne de 13,8 heures de liberté par semaine. Un tiers a déploré l’imprévisibilité de la charge temporelle, et donc du temps libre.
Changements d’habitudes de vie
12 des 50 proches ont signalé avoir des problèmes financiers en raison de la maladie de leur conjoint(e), mais ils ne menaçaient leur existence que dans un cas (selon l’appréciation subjective). Près de la moitié des répondants n’avait pas eu de vacances depuis longtemps. 20 d’entre eux ont indiqué avoir perdu des contacts sociaux en raison de la maladie. 14 proches, presque exclusivement des femmes, se sentaient isolés. Un tiers des hommes et deux tiers des femmes ont constaté un changement de rôles dans le couple. Par exemple, plus de la moitié se sentait surchargée par le fait de devoir prendre davantage de décisions. Les proches de sexe masculin se sentaient particulièrement accablés par la nécessité d’assumer de nouvelles tâches au foyer.
Questions concernant les perspectives d’avenir
42 des 50 personnes interrogées se demandaient ce qu’elles allaient faire au fil de la progression de la maladie, si les efforts requis pour assurer les soins devenaient insupportables. Dans ce cas, 14 proches pourraient compter sur l’aide de tiers, 11 recourraient à une aide-soignante privée et 33 devraient organiser un hébergement dans un établissement médico-social. Quatre personnes interrogées avaient déjà inscrit leur partenaire dans une institution par mesure de précaution.
33 des 50 proches interrogés seraient délestés d’un lourd fardeau s’ils pouvaient être déchargés de la responsabilité de leur partenaire pendant au moins une journée par semaine. Seuls sept proches avaient recours à un foyer de jour pour leur conjoint(e). Une personne interrogée sur trois avait déjà demandé une assistance professionnelle. Près de la moitié était membre d’un groupe de patients. Parmi les autres, sept aimeraient rejoindre un tel groupe si l’occasion se présentait près de leur domicile.
Résumé
Dans le cadre de notre étude, différents aspects de la sollicitation des partenaires ont été mis en évidence. Cette charge, sous toutes ses formes, peut entraîner des changements significatifs d’habitudes de vie, voire mener à des conflits au sein du couple. L’assistance de professionnels est un enjeu important pour l’avenir.
Dre Médecin. Helene Lisitchkina.
Parkinson Suisse N°130 September 2018
Lu par Jean Graveleau
Monsieur le Sénateur JP Decool — Rapporteur de la Mission sur la Pénurie de Médicaments …
Publié le 14 janvier 2019 à 10:49Article paru dans LE PARKINSONIEN INDÉPENDANT n°75
Ayant vu votre « mini » intervention TV et cherché vos coordonnées sur Internet, je me permets de vous écrire au sujet de la pénurie de Médicaments.
Je suis Présidente de l’antenne d’Association Parkinson Périgord Noir et évidemment perturbée par la pénurie de SINEMET.
Ayant depuis des mois déjà travaillé pour développer mes connaissances tant sur le parcours du médicament (dossier AMM) que sur le sujet des excipients (je connaissais déjà bien la question des additifs ayant travaillé 31 ans dans l’agroalimentaire et ayant géré les aspects réglementaires).
Pour moi la question de faire revenir le plus possible la fabrication des médicaments en France est aujourd’hui une question cruciale (problème de rupture effectivement mais aussi risques géopolitiques et géostratégiques multiples liés au caractère devenu aléatoire des relations internationales (crises économiques, guerre commerciale, relations sensibles à risques potentiels divers).
Par ailleurs je pense profondément que la question de la relocalisation des fabrications n’est qu’un des aspects du sujet. En effet nous savons que en particulier les 3/4 des excipients viennent d’ASIE ce qui crée une dépendance de facto.
Nous connaissons tous les problèmes générés par ces excipients dont la très grande majorité ont un caractère douteux (voir entre autres la position de ARTAC sur ce sujet). Ce que l’on sait peu c’est que les malades, bien que très peu informés sur ces ingrédients, ont aujourd’hui presque tous à l’esprit le fait qu’ils sont nocifs et aussi qu’ils sont à l’origine de la plupart des effets secondaires qu’ils rencontrent dans le cadre de leurs maladies sans compter les effets à moyen terme ou long terme qu’ils encourent.
Imaginons le malade du cancer qui lit la liste des ingrédients de son médicament, cherche à la comprendre et découvre qu’un certain nombre des excipients présents sont considérés comme potentiellement cancérogènes…
Or une bonne partie de ces excipients sont inutiles, parfois sont présents plusieurs fois dans le même médicament, sont effectivement très certainement nocifs et en outre ils pénalisent le coût du médicament. Aujourd’hui un certain nombre d’entreprises françaises commencent à proposer des excipients d’origine végétale.
Parallèlement d’autres problèmes sont liés à nos médicaments : la composition de l’enveloppe des gélules, les emballages en plastique ou encore la feuille d’alu qui recouvre les plaquettes. Même l’ANSM sait parfaitement qu’il y a potentiellement migration de résidus de métaux lourds vers le médicament. Là encore des entreprises françaises proposent aujourd’hui des alternatives possibles.
Pourquoi ne pas mettre le sujet dans sa globalité en chantier, bien sûr ramener des fabrications en France mais profiter de ce moment délicat des pénuries pour initier un plan très large d’innovation qui pourrait permettre à la France de se placer en tant que pays phare et promoteur d’une nouvelle génération de produits alliant bénéfice santé pour nos malades, créativité et innovation, incitation à la recherche, diminution des coûts(fabrication, transports…), développement assuré de l’emploi, diminution des coûts pour la SECU.
Un beau et vaste sujet qui ne peut ne pas être proposé. Il est toutefois évident que pour gagner du temps il faudrait seulement faire des études cliniques et passer par une simple modification d’AMM.
Je reste bien entendu à votre disposition. Je peux si vous le souhaites vous décrypter des médicaments et aussi vous communiquer des infos sur les entreprises qui proposent des nouveautés très intéressantes.
Bien respectueusement et avec l’espoir d’une écoute très bienveillante. Les malades attendent beaucoup.
Martine Delmond, présidente de l’APPN
Rupture de stock des médicaments !
Publié le 11 janvier 2019 à 11:22Article paru dans LE PARKINSONIEN INDÉPENDANT n°75
Face à la multiplication des problèmes d’approvisionnement ou de ruptures de stock, patients et médecins appellent l’État à agir.
(Article paru dans le journal Le parisien 28 oct. 2018).
Le Collectif Parkinson, qui regroupe sept associations de malades, lance, avec le soutien des neurologues, une pétition pour dénoncer les pénuries de médicaments pourtant essentiels pour les patients. Il publie également une tribune pour inviter les pouvoirs publics à agir. Voici leur texte dans son intégralité :
Le président de la République vient de dessiner la stratégie nationale de santé en fixant l’ambition d’un système de santé qui prévienne et protège contre les risques de santé d’aujourd’hui et de demain, mais aussi un système de santé qui puisse accompagner les parcours de vie de chacun de nos concitoyens, ajoutant que la première orientation, c’est de construire le système autour du patient, et d’abord, tout simplement, de lui permettre d’avoir accès aux soins dont il a besoin. C’est la priorité des priorités. Nous nous réjouissons de cette priorité. Mais nous ne nous en contentons pas !
Car il y a urgence à mettre le réel en cohérence avec les ambitions affichées. Les personnes atteintes par la maladie de Parkinson doivent trop fréquemment faire face à des discontinuités répétées dans leurs parcours de soins et de santé. Elles subissent en plus depuis quelques mois des ruptures graves dans l’approvisionnement de médicaments qui leur sont indispensables et dont ils ne peuvent pas se passer. Aujourd’hui, il s’agit du Sinemet, médicament de base dans le traitement de la maladie de Parkinson et dans certaines formes de syndromes parkinsoniens atypiques comme l’atrophie multi systématisée (dite AMS).
Les malades doivent se contenter des miettes que les laboratoires veulent bien accorder. Ou encore se contenter de suivre les recommandations de l’Agence nationale de sécurité du médicament (ANSM) qui les oriente vers des médicaments plus ou moins équivalents dont les stocks sont eux-mêmes insuffisants pour compenser dans la durée les ruptures d’approvisionnement. Les pouvoirs publics régulièrement sollicités agissent, mais en réalité se révèlent impuissants !
Impuissants à rappeler avec force et efficacité aux dirigeants des laboratoires pharmaceutiques que leur responsabilité première est d’apporter les meilleures réponses possibles aux malades. Faut-il se résoudre à admettre que 200 000 malades de Parkinson français sont trop peu nombreux pour peser sur les choix stratégiques de l’industrie pharmaceutique ou des distributeurs de médicament ? Non ! La santé est affaire de soins, de prendre soin, de solidarité – c’est au nom de cette solidarité que la régulation du marché doit être bien contrôlée.
Il est plus que temps de donner leur plein effet aux textes législatifs et réglementaires qui établissent une liste de médicaments dits d’intérêt majeur et qui, à ce titre, doivent bénéficier de mesures permettant une disponibilité régulière. Le Sénat a constaté la gravité du phénomène et l’urgence d’actions pour endiguer ces ruptures inacceptables. Il vient d’établir plusieurs recommandations pour résoudre ces graves crises d’approvisionnement en médicaments et nous réclamons un plan d’action urgent du gouvernement, intégrant une action également européenne.
C’est à cette fin que le Collectif Parkinson lance une pétition à l’initiative des malades eux-mêmes, et soutenus par tous les sympathisants à cette cause touchés directement ou indirectement par ces faits récurrents. C’est un cri, c’est une alerte, c’est un appel pour non-assistance à personnes en danger ! »
A noter : la pétition et la vidéo qui l’accompagne sont sur le site GP29.net.
Pour ceux et celles qui ont internet je vous invite à vous inscrire en ligne par le lien :
https://www.change.org/p/parkinson-non-assistance-%C3%A0-personne-en-danger
Partager sur les réseaux sociaux également la vidéo du collectif Parkinson :
Dominique Bonne président de GP29
Les dommages cardiaques liés à la maladie de Parkinson
Publié le 10 janvier 2019 à 13:18Article paru dans LE PARKINSONIEN INDÉPENDANT n°75
Les chercheurs de l’université de Wisconsin-Madison décryptent ici les dommages cardiaques qui peuvent être causés par la maladie de Parkinson. Leurs travaux et leur nouvelle technique d’observation du stress et de l’inflammation dans le cœur, présentés dans le npj Parkinson’s Disease vont faciliter les essais de nouveaux médicaments et permettront de réduire les risques de chute et d’hospitalisation, chez les patients parkinsoniens.
Au moment où les patients atteints de la maladie de Parkinson sont diagnostiqués – généralement lors de l’apparition des tremblements et des symptômes de contrôle moteur — environ 60% d’entre eux présentent également et déjà de sérieux dommages aux connexions du système nerveux sympathique. Or ces nerfs exercent une fonction clé : ils stimulent le cœur pour accélérer si besoin son mouvement de pompage afin de permettre une adaptation rapide aux changements d’activité et de pression artérielle.
La dégénérescence neurale du cœur : ce processus déclenché par la maladie signifie que les patients sont moins capables de réagir au stress et aux changements de posture simples comme le fait de se mettre debout, explique l’auteur principal, le Dr Marina Emborg, professeur de physique médicale à l’Université du Wisconsin-Madison. A partir de là, c’est un risque accru de fatigue, d’évanouissement et de chute avec un risque concomitant de blessures et d’autres complications.
Une méthode pour suivre le processus qui endommage les cellules nerveuses du cœur : ces recherches ont été menées avec 10 singes macaques rhésus modèles de symptômes de la maladie de Parkinson. Ces singes ont en effet reçu des doses d’une neurotoxine qui a causé des dommages aux nerfs de la même manière que la maladie de Parkinson affecte les patients humains. Une fois avant ce traitement, et 2 fois dans les semaines qui ont suivi, les singes ont subi une tomographie par émission de positons afin de pouvoir suivre les processus chimiques en jeu dans le corps à l’aide de traceurs radioactifs.
Visualiser les dommages dans le cœur « parkinsonien »: jusque-là aucune équipe n’avait été en mesure d’observer aussi précisément le processus en cause. Ici, l’équipe a pu visualiser en détail où l’inflammation et le stress oxydatif se produisent dans le cœur et comment cela entraine, chez les patients parkinsoniens, une perte de connexions neuronales dans le cœur. La technique utilisée pour tracer la progression des lésions nerveuses et des causes potentielles de ces dommages pourra, au demeurant, être bien utile aussi pour tester l’efficacité de nouveaux traitements pour protéger les neurones qui régulent l’activité du cœur des patients. Enfin, lorsque les chercheurs donnent à une partie des singes un médicament, la pioglitazone, documenté comme prometteur pour protéger les cellules du système nerveux central contre l’inflammation et le stress oxydatif, la récupération de leur fonction nerveuse s’avère bien plus complète.
Une nouvelle technique de visualisation des dommages neuronaux dans le cœur : Les résultats suggèrent que les patients humains pourraient bénéficier de ces techniques d’imagerie pour mieux détecter, suivre et comprendre les mécanismes sous-jacents en jeu dans ces lésions précoces des nerfs cardiaques. Et cette option vaut également pour les crises cardiaques, le diabète et d’autres troubles qui causent des dommages similaires aux nerfs du cœur, et dont la prise en charge pourrait également bénéficier de cette nouvelle méthode de visualisation.
Extrait de Santelog Parkinson août 2018 »
Lu par Martine Delmond
L’appendice, point de départ du Parkinson ?
Publié le 09 janvier 2019 à 12:13Article paru dans LE PARKINSONIEN INDÉPENDANT n°75
Le risque de développer une maladie de Parkinson serait environ 20% moins élevé chez les personnes ayant subi une appendicectomie, d’après une vaste étude qui suggère de troublants liens entre système digestif et cerveau
Elle touche près de 10 millions de personnes dans le monde et quelque 15 000 individus en Suisse, pourtant ses causes restent encore largement inexpliquées. La maladie de Parkinson se caractérise principalement par une lenteur des mouvements associée à une raideur et des tremblements au repos. D’autres symptômes –comme des troubles digestifs – peuvent apparaître des dizaines d’années avant la survenue des premiers problèmes moteurs.
Publiée ce mercredi 31 octobre dans la revue Science Transnational Médicine, une étude vient pointer du doigt le rôle étonnant que l’appendice (une petite structure du système digestif agissant comme une fabrique de globules blancs, et comme réservoir de la flore bactérienne) pourrait avoir dans l’apparition de cette maladie. Réalisée sur une large cohorte de près de 1,7 million d’individus dans le monde, cette recherche a notamment démontré que le risque absolu de développer l’affection serait environ 20% moins élevé chez les personnes ayant subi une appendicectomie plus tôt dans leur vie.
Un coupable tout trouvé ?
Chez les personnes touchées par un parkinson, les neurones responsables de la production de dopamine, un neurotransmetteur impliqué dans le contrôle de la motricité, de la motivation et du plaisir, disparaissent progressivement du cerveau. En cause : la présence d’alphasynucléine, une protéine dont la fonction précise n’est pas connue, et qui, lorsqu’elle forme des agrégats, détruit progressivement les cellules nerveuses.
Depuis peu, il a été identifié que l’alphasynucléine pouvait non seulement voyager du tube digestif vers le cerveau, via le nerf vague, mais qu’elle était aussi présente dans le tube digestif longtemps avant le diagnostic de parkinson. En travaillant sur des rats, des chercheurs de l’Université de Lund, en Suède, ont ainsi émis l’hypothèse que le processus pathologique de la maladie de Parkinson pourrait débuter non pas dans le cerveau, mais dans le tractus gastro-intestinal.
Une excroissance méconnue
C’est sur cette base que l’équipe menée par Viviane Labrie, de l’Institut de recherche Van Andel (Michigan), a décidé d’explorer le rôle de l’appendice. « Si nous avons choisi de nous concentrer sur cette petite excroissance, c’est que nous savons désormais qu’elle joue un rôle important dans le système immunitaire du tube digestif et la régulation du microbiote intestinal [les dix mille milliards de bactéries et autres micro-organismes vivant dans notre organisme], explique l’auteure principale de l’étude. Or, chez les personnes atteintes de la maladie de Parkinson, on a pu observer des modifications sensibles du microbiote, ce qui pourrait éventuellement expliquer l’apparition de la pathologie. »
Les résultats de l’étude démontrent deux points importants : d’une part, l’appendice serait, chez les sujets sains comme chez ceux atteints par la maladie de Parkinson, un réservoir où s’accumulent des agrégats d’alphasynucléine, et ce dès le plus jeune âge. Selon les chercheurs, la pathologie se déclencherait lorsque les mécanismes d’élimination de cette protéine sont déficients, ou si ceux empêchant la propagation d’alphasynucléine au cerveau dysfonctionnent. « Une connaissance plus approfondie de ce phénomène pourrait permettre de conduire à une meilleure compréhension de la maladie, mais aussi de trouver de nouvelles formes de thérapie », espère Viviane Labrie.
Un agrégat de protéines alphasynucléine au sein des neurones situés dans l’appendice. L’alphasynucléine joue un rôle important dans l’apparition de la maladie de Parkinson.
Le rôle des pesticides
Les auteurs montrent aussi que les bénéfices liés à une appendicectomie antérieure seraient plus élevés chez les personnes vivant dans les régions rurales et donc davantage enclines à être exposées aux pesticides. Leur risque absolu de contracter la maladie serait ainsi diminué de 25%.
« Cette recherche conforte deux hypothèses : la maladie de Parkinson débuterait tôt dans le tube digestif, et les facteurs environnementaux, comme l’exposition aux pesticides, ont un rôle dans l’apparition de la pathologie chez les personnes prédisposées génétiquement », constate Vanessa Fleury, neurologue aux Hôpitaux universitaires de Genève (HUG).
Si le système gastro-intestinal et le microbiote semblent jouer un rôle important dans la maladie de Parkinson, les mécanismes à l’œuvre sont toutefois encore très incertains. Afin de tester le rôle de la flore intestinale dans l’apparition de la maladie, une équipe des HUG, dont fait partie Vanessa Fleury, vient de lancer une étude pilote comparant le microbiote présent dans la cavité buccale de patients parkinsoniens et de sujets sains, et leur niveau d’inflammation buccale. « Nous pensons que ces deux facteurs pourraient favoriser l’agrégation d’alphasynucléine et son passage dans le cerveau », ajoute la neurologue. Pour le savoir, il faudra encore attendre quelques mois.
Courteys of Van Andel Research Institute
Transmis par Martine Delmond
Une étude confirme que les fumeurs ont moitié moins de risques d’avoir la maladie de Parkinson
Publié le 08 janvier 2019 à 12:45Article paru dans LE PARKINSONIEN INDÉPENDANT n°75
Statistiquement, les fumeurs ont jusqu’à moitié moins de risques de contracter la maladie de Parkinson que les non-fumeurs. Une vaste étude, dirigée par une équipe de la Queen Mary University de Londres, le confirme à travers l’analyse des données du suivi NeuroEPIC4PD sur près de 220’000 personnes âgées de 37 à 70 ans dans sept pays européens (Suède, Royaume-Uni, Allemagne, Pays-Bas, Italie, Espagne, Grèce). Parmi eux, 715 cas de maladies de Parkinson ont été recensés. « Les anciens fumeurs présentaient un risque diminué de 20% et les fumeurs actuels un risque de développement de la maladie de Parkinson réduit de moitié par rapport aux non-fumeurs », explique l’étude parue dans l’International Journal of Epidemiology (IJE).
Y a‑t-il plus qu’une corrélation ?
L’objectif de la recherche était d’explorer la possibilité d’une causalité dans l’association inverse entre le tabagisme et la maladie de Parkinson. Des analyses épidémiologiques précédentes ont déjà montré le phénomène connu dès 1966. « Néanmoins, il y a toujours beaucoup de prudence à interpréter cette association comme protectrice », précise l’article signé de trente chercheurs, appartenant aussi à l’Imperial College London et à l’Université Luigi Vanvitelli de Campania, qui n’ont pas bénéficié de financement extérieur. Une des raisons à cette prudence est évidemment le bilan sanitaire désastreux de fumer pour toute une série d’autres maladies.
Une autre étude épidémiologique, parue en 2017 aussi dans l’IJE, a mis en évidence un effet similaire de la consommation de snus suédois, ce tabac à suçoter à faible taux de nitrosamines. « Les hommes non-fumeurs qui utilisent du snus ont un risque considérablement plus faible de contracter la maladie de Parkinson. Les résultats ont également indiqué une relation dose-réponse inverse entre l’utilisation de snus et le risque de maladie de Parkinson. Nos résultats suggèrent que la nicotine ou d’autres composants des feuilles de tabac pourraient influencer le développement de la maladie de Parkinson », résument les chercheurs menés par le Dr Fen Yang, de l’Institut Karolinska de Stockholm.
La nouvelle étude portant sur le tabagisme « classique » confirme non seulement une corrélation mais aussi « des relations fortes dose-réponse avec l’intensité et la durée du tabagisme », souligne la publication de l’équipe menée par la Dre Valentina Gallo, de la Queen Mary University. Un élément qui incline à un rapport causal. Cette relation dose-dépendante, aussi observée chez des jumeaux monozygotes, « s’oppose à un rôle majeur de la génétique et/ou de la personnalité ».
Nicotine ou IMAO ?
« Plusieurs substances présentes dans le tabac ont été proposées comme possibles responsables de l’association inverse entre tabagisme et maladie de Parkinson », rappellent les chercheurs. Ils citent la 2,3,6‑triméthyl‑l, 4‑naphtoquinone (TMN), un inhibiteur de l’activité de la monoamine oxydase (MAO) A et B.
« Un autre candidat est la nicotine elle-même, étant donné la relation anatomique étroite entre les systèmes de neurotransmetteurs nicotiniques cholinergiques et dopaminergiques dans le striatum. La nicotine influe également sur l’activité dopaminergique en agissant au niveau des récepteurs nicotiniques aux extrémités dopaminergiques et en modulant la libération de dopamine », précisent-ils.
Interviewée sur cette étude par le site I, la Dr Beckie Port, conseillère scientifique de l’association Parkinson’s UK, note que « nous ne savons toujours pas quelle substance pourrait être responsable, mais il est intéressant de noter que les légumes contenant de la nicotine appartenant à la même famille botanique [les solanacées] que le tabac peuvent également avoir des effets protecteurs » .
Abandon en France, recherches aux Etats-Unis
En France, le programme de traitement de malades de Parkinson par nicotinothérapie du Dr Gabriel Villafane à l’hôpital Mondor (AP-HP) a été clos, malgré les protestations des patients. Du côté des Etats-Unis, le Pr Paul Newhouse, de l’Université Vanderbilt, coordonne notamment une série d’études neuroscientifiques sur la nicotine. De son côté, la Dre Valentina Gallo insiste :
« Notre découverte est extrêmement importante d’un point de vue scientifique et devrait inciter à une recherche scientifique fondamentale ».
Transmis par le docteur Berry
Connaissez-vous le nerf vague ?
Publié le 03 janvier 2019 à 12:07Article paru dans LE PARKINSONIEN INDÉPENDANT n°75
C’est la voie nerveuse la plus longue de notre organisme. Encore peu connue, elle pourrait bien devenir un nouvel outil de guérison et de prévention.
Une véritable autoroute de l’information.
Le nerf vague –en réalité nous en avons deux le gauche et le droit- relie le cerveau à tous nos organes principaux que sont le cœur, les poumons, les reins, le pancréas, le foie … jusqu’aux intestins. Et tout au long du trajet il assure de nombreuses fonctions : il influence la circulation des neurotransmetteurs (sérotonine, dopamine, ocytocine et noradrénaline) régulateurs de l’humeur, de la vigilance, de l’attention et de la motivation.il commande la motricité du tube digestif, stimule la sécrétion des sucs gastriques dans l’estomac, contrôle la satiété et participe au métabolisme du glucose dans le foie.
Un régulateur du rythme cardiaque.
Le nerf vague agit aussi au niveau des fonctions autonomes que sont la respiration et le rythme cardiaque. « Lorsque le cœur s’accélère au cours d’une séance de sport, après une émotion ou un stress important, la stimulation du nerf vague permet de le ramener au repos, par le biais de la sécrétion d’acétylcholine, une substance chimique qui ralentit la fréquence des battements cardiaques » explique le professeur Philippe Chevalier chef du service de rythmologie cardiaque au CHU de LYON. Le hic : c’est un régulateur si puissant qu’il suffit parfois d’une sollicitation plus importante, sous l’effet d’un effort intense, d’une émotion intense ou d’une station debout prolongée pour que se produise une chute de la fréquence cardiaque et de la tension artérielle. C’est le fameux malaise vagal un phénomène bénin mais qui peut être à l’origine de chutes. Tout naturellement, les cardiologues se sont intéressés à ce nerf qui innerve le cœur.
Pour renforcer l’action du nerf vague de façon naturelle , rien de plus facile : on opte pour l’activité physique, la méditation ou le yoga. Ces activités aident à ralentir le rythme cardiaque et à baisser la tension artérielle, et sont associées à une meilleure humeur, à moins d’anxiété et à mieux gérer son stress.
Une source de nouveaux traitements
Les chercheurs ont aussi découvert qu’activer le nerf vague par neuro-stimulation permet de diminuer la fréquence des crises d’épilepsie lorsque les traitements sont inefficaces. La neurostimulation vagale pourrait venir en aide aux patients souffrant de polyarthrite rhumatoïde et de la maladie de Crohn. Les travaux menés par une équipe du CHU de Grenoble auprès de sept personnes souffrant de cette inflammation chronique du tube digestif après six mois de stimulation vagale, cinq d’entre eux étaient en rémission. De nouveaux essais menés chez l’animal et l’homme concernent l’effet potentiel du nerf vague dans le traitement des troubles moteurs de la maladie de Parkinson.
Sylvie Boistard magazine Fémina
Transmis par Nicole Lecouvey
Maladie de Parkinson : trois nouvelles pistes
Publié le 30 décembre 2018 à 08:56Article paru dans LE PARKINSONIEN INDÉPENDANT n°75
« Les médicaments actuels contre la maladie de Parkinson contrôlent les symptômes mais leurs effets s’estompent avec le temps », fait savoir Top Santé qui fait le point sur les recherches en cours avec le Pr Philippe Damier, neurologue, au CHU de Nantes et le Dr Erwan Bézard, neurobiologiste à l’Institut des maladies neurodégénératives de Bordeaux.
Piste 1 : un vaccin thérapeutique, évoque le magazine.
« Aujourd’hui, on suspecte principalement l’alphasynucléine [de faire disparaître les neurones] », poursuit-il. « Cette protéine, qui est habituellement présente dans les neurones, peut, pour une raison encore mal comprise, devenir indestructible en s’accumulant sous forme de dépôts potentiellement toxiques pour les neurones », précise le Pr Philippe Damier, neurologue, au CHU de Nantes. « Pour éliminer ces dépôts, deux types de médicaments sont développés : le premier est un vaccin favorisant la production d’anticorps dirigés contre l’alphasynucléine. Le second, plus avancé, repose sur l’injection directe de tels anticorps : deux traitements expérimentaux (PRX002 et BIIB054) sont aujourd’hui testés chez des patients en tout début de maladie, ne nécessitant pas encore de traitement », détaille l’article. « Leur efficacité sera démontrée si la progression de la maladie est retardée par rapport à celle de sujets sous placebo. Résultats d’ici à 4 à 5 ans », conclut-il.
Piste 2 : des greffes de cellules note Top Santé.
« Il y a quelques années, un essai clinique a été conduit chez des malades, qui ont reçu une greffe locale de cellules embryonnaires. Elles se sont développées en donnant bien de nouveaux neurones, mais elles étaient prélevées sur des embryons, une méthode complexe, incompatible avec une utilisation à grande échelle. Cette approche a donc été abandonnée », raconte le Dr Erwan Bézard. « Depuis, des chercheurs ont réussi à reprogrammer des cellules adultes en cellules-souches, ce qui a relancé l’intérêt pour cette technique : des études cliniques devraient être initiées par Nectar, réseau européen spécialiste de la thérapie cellulaire », poursuit le magazine.
Piste 3 : des gènes ‘médicaments’ , indique Top Santé.
« La thérapie génique repose sur une idée proche, mais il s’agit là d’injecter les gènes d’une protéine incontournable pour la survie ou le fonctionnement des neurones. Les essais menés avec des facteurs de croissance nerveuse n’ont pas été concluants », explique l’article. « En revanche, ceux ayant utilisé des gènes indispensables à la fabrication de la dopamine (Pro-Savin) ont réussi : cette première mondiale, conduite au CHU Henri Mondor (Créteil), a permis de diminuer les symptômes pendant la première année chez la quinzaine de patients traitée », souligne Top Santé. « Un suivi sur le long terme puis des études de confirmation sont maintenant nécessaires », conclut le magazine.
Top Santé 11 octobre 2018 Date de publication : 16 octobre 2018
[vu sur le net] Maladie de Parkinson. Journée d’information vendredi 7 décembre à l’hôpital de Tréguier (29)
Publié le 05 décembre 2018 à 20:30article trouvé sur le site du Télégramme
Quels sont les premiers signes de la maladie de Parkinson ? « On parle moins fort et on ne s’en rend pas compte. Méfiez-vous si l’on vous demande de répéter ce que vous dites », met en garde le docteur Maryvonne Labbé. Chef de service à l’hôpital de jour, la praticienne et son équipe organisent, vendredi 7 décembre, de 10 h à 12 h et 14 h à 16 h, une journée portes ouvertes sur les troubles liées à cette affection.
Pour lire cet article dans son intégralité, suivez ce lien …
[vu sur le net] Rennes : Un IRM à la pointe de la technologie pour les patients et les chercheurs
Publié le 05 décembre 2018 à 13:40article trouvé sur le site de 20 minutes
- Le CHU de Rennes vient de se doter d’un nouvel IRM surpuissant.
- Il permet notamment d’obtenir des images de meilleure qualité du cerveau, du cœur ou de l’abdomen du patient.
- Il sera également utilisé par des chercheurs qui travailleront sur les neurosciences.
Pour lire cet article dans son intégralité, suivez ce lien …
[vu sur le net] Une nouvelle région du cerveau découverte
Publié le 29 novembre 2018 à 18:03article trouvé sur le site Pourquoi Docteur ?
Baptisée « noyau endoréstiforme », une nouvelle région du cerveau a été découverte, ce qui pourrait aider à traiter la maladie de Parkinson.
Pour lire cet article dans son intégralité, suivez ce lien …
Propulsé par WordPress et le thème GimpStyle créé par Horacio Bella. Traduction (niss.fr).
Flux RSS des Articles et des commentaires.
Valide XHTML et CSS.