Le neurochirurgien français Alim-Louis Benabid distingué aux Etats-Unis
Publié le 23 décembre 2014 à 17:16Article paru dans LE PARKINSONIEN INDÉPENDANT n°59
Le Monde.fr avec AFP | 08.09.2014 à 20h33 • Mis à jour le 09.09.2014 à 02h16
Le neurochirurgien français Alim-Louis Benabid a été distingué lundi 8 septembre par la prestigieuse Fondation Lasker, sise aux Etats-Unis, dont les prix sont considérés comme les « Nobel américains ». Le Français a été récompensé pour ses travaux novateurs sur la maladie de Parkinson.
Le professeur Benabid, membre de l’Académie des sciences, partage le prix de la recherche médicale avec le neurologue américain Mahlon DeLong pour leur mise au point de la technique dite de « stimulation cérébrale profonde » (SCP). Cette intervention chirurgicale permet de réduire les troubles moteurs d’un malade atteint de Parkinson en implantant des électrodes pour stimuler un noyau profond du cortex cérébral.
« Les travaux des professeurs DeLong et Benabid ont permis d’améliorer la vie de plus de 100 000 patients à travers le monde ayant subi cette intervention chirurgicale », explique la Fondation Lasker sur son site Internet.
De son côté, le président François Hollande a félicité Alim-Louis Benabid, considérant qu’il « honore la recherche médicale française ». « En mettant au point les techniques de stimulation cérébrale profondes, le professeur Benabid a transformé le traitement de maladies neurologiques handicapantes », déclare l’Elysée dans un communiqué.
Deuxième maladie neurodégénérative.
Affection neurologique chronique due à un manque de dopamine dans le cerveau, la maladie de Parkinson affecte surtout le contrôle des mouvements. C’est la deuxième maladie neurodégénérative, après celle d’Alzheimer, et la deuxième cause de handicap moteur, après les accidents vasculaires cérébraux.
Lire aussi notre entretien : « Il reste beaucoup à faire pour la maladie de Parkinson ».
Le professeur Benabid fut chef du service de neurochirurgie de l’hôpital universitaire de Grenoble de 1989 à 2007. En 2009, il fonda le centre de recherche biomédicale Clinatec à Grenoble, qui regroupe une centaine de chercheurs spécialisés dans les maladies neurodégénératives.
Lu par Jean Pierre Terras
Quand votre santé passe par le rire.
Publié le 18 décembre 2014 à 13:37Article paru dans LE PARKINSONIEN INDÉPENDANT n°59
« Il faut rire avant que d’être heureux, de peur de mourir sans avoir ri » disait La Bruyère.
C’est que le rire est bien plus qu’un simple élargissement de l’ouverture de la bouche accompagné d’expirations plus ou moins bruyantes, comme l’explique le dictionnaire. Action positive, moyen de défense immunitaire, véritable jogging cérébral, il est besoin inscrit en nous.
Montrer que le rire a sa place dans une démarche médicale ne date pas d’aujourd’hui.
C’est la Bible qui en parle en premier : « Un cœur joyeux guérit comme une médecine, mais un esprit chagrin dessèche les os ». On trouve aussi dans l’antiquité de grands médecins, comme Hippocrate et Galien, qui conseillent à leurs patients d’accompagner les traitements de « séances de rire ».
Plus étonnant au XIIIème siècle, un chirurgien français Henri de Mondeville proposait le rire comme aide au rétablissement des opérés ; il avait noté que les émotions négatives pouvaient interférer sur la guérison d’où ce rappel aux patients que le corps se fortifie par la joie et s’appauvrit par la tristesse.
Plus récemment le neurologue français Henri Rubinstein a travaillé pendant plusieurs années sur l’intégration du rire à des fins thérapeutiques. Pour lui, le rire intervient dans l’équilibre biologique qui conditionne la santé et la maladie. Il considère le rire comme un des antistress de premier ordre car il agit en épuisant les tensions internes. Quand on rit, « ça fait du bien », « c’est bon pour la santé », etc…
Mais par quel mécanisme le rire nous rend-il plus heureux, plus détendu, plus apte à « voir la vie en rose ».
Il faut savoir que sur le physique le fait de rire va mettre en jeu un certain nombre de muscles, des plus petits muscles du visage, au larynx, aux muscles abdominaux etc. On pense que trois minutes de rire équivaudraient à quinze minutes d’exercice physique intense, que vingt secondes de rire prolongeraient les pulsations cardiaques de trois à cinq minutes, et une minute de fou rire aurait les mêmes bienfaits que dix minutes de relaxation totale.
Le rire est devenu à la mode dans les congrès de cardiologie où il fait l’unanimité des médecins. Le rire lutte contre les maladies cardiovasculaires (les râleurs et les pince-sans-rire auraient trois fois plus de risque d’infarctus que les autres).
Une bonne partie de rigolade permet au système cardiovasculaire de se dilater et aux poumons de subir un vrai nettoyage. Lorsque nous rions, nous effectuons des échanges respiratoires qui vont apporter à notre organisme l’oxygène de l’air, expulser les toxines, chasser la fatigue et nous permettre de récupérer plus facilement.
Autres bénéficiaires, les insomniaques qui ont constaté qu’ils avaient passé une bonne nuit de sommeil après avoir passé la soirée à se divertir et à rire. L’explication est simple, le rire agit en épuisant les tensions internes et provoque détente et relaxation.
Pour ceux qui ont des problèmes de digestion, le rire ici va agir comme un véritable brassage des organes digestifs. Selon une étude japonaise, le fait de rire pendant les repas diminuerait le taux de sucre dans le sang. L’auteur de cette étude affirme que la contraction des muscles abdominaux provoquée par le rire, augmente la dépense énergétique de l’organisme. En riant, nous mettons en action le foie qui secrète plus de bile, ce qui a pour effet de baisser le taux de cholestérol et de lipides dans le sang.
Sur le plan psychique le rire intervient au niveau de la chimie du cerveau, il secrète une hormone voisine de la morphine, l’endorphine, qui nous procure une sensation de bien-être et a pour effet de calmer nos douleurs tant physiques, que psychiques. Cette substance protéique, secrétée par l’hypophyse et formée d’un bon nombre restreint d’acides aminés, agit comme euphorisant.
Enfin, en riant nous construisons en nous et autour de nous une véritable barrière d’optimisme, une véritable désintoxication morale.
Article d’Antoine ROGANI relevé dans « Pluriel Nature »
Lu par Soize Vignon
La France est leader mondial dans la recherche et la lutte contre la maladie de Parkinson (Dr Etienne Hirsch)
Publié le 17 décembre 2014 à 08:53Article paru dans LE PARKINSONIEN INDÉPENDANT n°59
Maladie de Parkinson : des progrès prometteurs
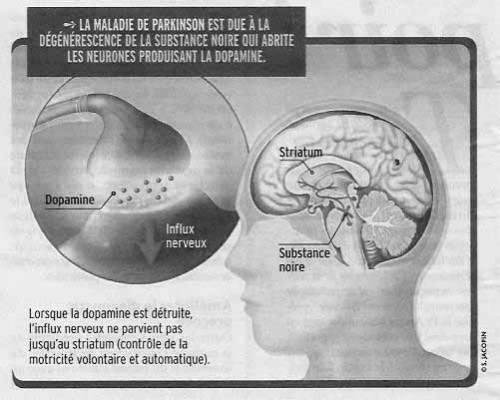
En France, on dénombre 120 000 personnes souffrant de la maladie de Parkinson et 9 000 nouveaux cas par an. La plupart des troubles sont liés à la dégénérescence de la substance noire (voir schéma). Ce qui provoque un déficit de 50% à 70% de dopamine (molécule essentielle au contrôle du mouvement), à l’origine du ralentissement des gestes, de raideurs, tremblements, perte de la dextérité manuelle, troubles de la marche et dépression. « Il n’y pas une mais des maladies de Parkinson, insiste le Dr Etienne Hirsch, chercheur spécialiste en neurosciences. Si 10% sont d’origine génétique, 90% n’ont pas de cause identifiée, même si l’on soupçonne des facteurs environnementaux », comme les pesticides.
Améliorer le diagnostic précoce
Outre les signes cliniques prédictifs de la maladie (association de troubles du sommeil et du transit intestinal avec un déficit de l’olfaction), l’imagerie cérébrale par DAT-scan pourrait aussi favoriser les diagnostics précoces mais en cas de doute clinique seulement. Des marqueurs biologiques sont à l’étude pour diagnostiquer, un jour, la maladie à partir d’une seule prise de sang, ciblant la protéine alphasynucléine. Dans sa forme anormale, cette dernière se propage d’un neurone à l’autre, altérant lentement de grandes régions du système nerveux.
Expérimenter un traitement qui réduit le fer
La présence d’une surcharge ferrique localisée dans le cerveau des patients parkinsoniens est désormais connue et notamment démontrée par l’équipe du Dr Hirsch. Elle exacerbe le stress oxydatif, en partie à l’origine de la dégénérescence des neurones. L’étude d’innovation thérapeutique, pilotée par le Dr David Devos, neuro-pharmacologue, en partenariat avec des équipes nationales et internationales, suscite beaucoup d’intérêt. Elle fait appel au défériprone, une molécule chélatrice (attrapeuse) de fer. Ce médicament réduit ce dernier à ses fonctions bénéfiques – oxygénation du sang des cellules et des muscles – si l’on en diminue la quantité. « Un premier essai clinique sur 40 malades a montré que ce traitement était capable de ralentir la destruction des neurones et la progression du handicap. D’autres études sont nécessaires pour démontrer de manière définitive l’intérêt thérapeutique, avec une autorisation de mise sur le marché (AMM) d’ici 5 à 10 ans » projette le Dr Devos. Son équipe a répondu à un appel d’offres de la Commission européenne (Horizon 2020) en vue de financer une étude européenne de phase 3 (incluant 338 patients) fin 2014, destinée à valider ce traitement. En attendant, patience, car aucun malade ne peut actuellement en disposer.
Ralentir la mort neuronale
Le Dr Hirsch et l’équipe thérapeutique expérimentale de la maladie de Parkinson travaillent à faire en sorte que les lymphocytes, protecteur du système immunitaire, n’attaquent pas les neurones surchargés en protéines alphasynucléine. « Le projet est d’identifier ces mécanismes au niveau des vaisseaux plutôt que d’agir sur le cerveau, avec un horizon thérapeutique à dix ans. » Des traitements, voire des vaccins, visant à empêcher l’agrégation de cette protéine sont à l’étude en Autriche.
Corriger les troubles de l’équilibre
Associés à des dérèglements psychiques, ils constituent un risque vital pour les Parkinsoniens. A partir d’une IRM fonctionnelle, l’équipe du Dr Hirsch a réussi à localiser les régions cérébrales impliquées dans ces troubles, grâce à l’étude de non-malades imaginant qu’ils marchaient. « Nous avons ainsi visualisé un petit noyau du cerveau (noyau pedonculopontin) qui s’active lors de la marche imaginaire », explique le neurobiologiste. L’analyse de cerveaux « donnés » du vivant par des patients parkinsoniens décédés a permis de prouver que « la mort neuronale dans le noyau de sujets chutant pouvait être responsable des troubles de l’équilibre ». Sont en cours des essais de stimulation cérébrale profonde, par introduction d’électrodes dans le noyau pedonculopontin de patients. Pour des résultats prévus d’ici à trois ans.
Apporter la dopamine par des gènes-médicaments
Le Pr Stéphane Palfi, neurochirurgien, travaille depuis 1998 sur une thérapie génique. Le but : « Apporter au patient la dopamine qui lui manque en activant les enzymes nécessaires à sa synthèse. » La thérapie utilise un virus naturel « désarmé », et donc inoffensif, chargé de transporter trois gènes-médicaments qui codent les enzymes impliqués dans la biosynthèse. Ce vecteur viral est injecté dans le striatum (voir schéma ci-dessous), qui, à partir des informations sensorielles (vue, toucher, etc.), adapte le mouvement au contexte. « Les neurones qui n’étaient pas compétents pour fabriquer de la dopamine se mettent alors à en produire », constate le Pr Palfi.
Depuis 2008, un essai est mené auprès de 15 patients (12 au CHU Henri-Mondor de Créteil, et 3 autres à l’hôpital Addenbrooke de Cambridge). « Les résultats publiés en janvier 2014 sont encourageants. D’une part, parce que nous avons constaté une bonne tolérance de ce type de vecteur (à grosse capacité de transport, 3 gènes), avec six ans de recul sur les premiers patients traités. D’autre part, parce que l’essai a montré une amélioration des symptômes moteurs chez tous les malades. » Avec un vecteur légèrement modifié afin d’accroître la sécrétion de dopamine, l’équipe du Pr Palfi a pour objectif d’augmenter les doses pour plus d’efficacité sur les symptômes de la maladie et de diminuer en parallèle la prise de dopamine par voie orale. Dès 2015, une dizaine de patients devraient être inclus dans les phases suivantes des études biomédicales, puis une soixantaine en France, en Europe et aux Etats-Unis. Objectif : disposer d’un médicament de transfert de gènes à l’horizon 2020.
Pleine Vie, octobre 2014
Lu par Jean Claude Moraines
A propos de la Recherche, les 13 mars et 26 avril 2014 à Nantes
Publié le 15 décembre 2014 à 10:50Article paru dans LE PARKINSONIEN INDÉPENDANT n°59
Le 13 mars 2014 « Le ventre, notre deuxième cerveau »
C’est sous ce titre qu’un documentaire de Cécile Denjean était diffusé en janvier dernier sur ARTE. Le 13 mars, il était projeté sur grand écran au Katorza en présence du Docteur Michel Neunlist. Chercheur à l’unité de neurogastroentérologie (INSERM U913) et directeur de l’IMAD (Institut des Maladies de l’Appareil Digestif) du CHU de Nantes, il était conseiller scientifique pour ce reportage
Dans ce film on y apprend que le système nerveux entérique est constitué d’environ 200 millions de neurones avec une structure très proche de notre cerveau. On l’appelle le 2ème cerveau alors que dans le processus de l’évolution des espèces il soit bien antérieur à notre système nerveux central. Il se répartit tout au long de notre tube digestif et son rôle est de gérer la digestion et l’absorption des aliments tout en protégeant l’organisme des agressions de l’environnement (bactéries, virus, toxiques). En relation étroite avec notre cerveau, il dialogue et interagit avec lui pour modifier nos comportements et nos émotions. Pour la petite histoire, il est démontré que la domestication du feu à jouer un rôle essentiel dans le développement du système du système nerveux central car elle a permis une plus grande consommation et une meilleure absorption des protéines, libérant ainsi de l’énergie qui était jusque-là consacrée à la digestion.
Certaines maladies du cerveau, comme la maladie de Parkinson, pourraient trouver leur origine dans le ventre et commencer à attaquer les neurones de l’intestin. Depuis plusieurs années, il a été démontré que les neurones du système entérique des sujets touchés par la maladie de Parkinson présentaient les mêmes atteintes que les neurones du cerveau, à savoir la présence anormale d’une protéine, l’alphasynucléine, sous forme d’agglomérats qu’on appelle les corps de Loewy. La saturation de la cellule par cette protéine entraînant la mort neuronale. Dans l’état actuel des connaissances, on ne sait pas ce qui déclenche ce dérèglement, ni comment il se propage. On suppose que c’est un processus très lent qui s’étend sur plusieurs années avant d’atteindre le système nerveux central, via le nerf vague, avec le rôle important d’un neurotransmetteur, la sérotonine. Les problèmes de constipation, très fréquents chez les parkinsoniens, pourraient s’expliquer par cette déficience des neurones du système entérique. Dans un avenir proche, on peut très bien imaginer un diagnostic précoce à l’aide d’une simple biopsie lors d’une coloscopie. Cet acte permettrait de prélever quelques neurones et de vérifier s’ils ne sont pas porteurs du marqueur de la maladie, à savoir les fameux agrégats d’a‑synucléine. Ainsi l’expression le ventre une fenêtre ouverte sur le cerveau prendrait tout son sens.
Dans ce reportage, on découvre également que notre ventre abrite une colonie spectaculaire de cent mille milliards de bactéries. Celles-ci agiraient « à l’insu de notre plein gré » au point d’intervenir sur nos humeurs et notre comportement. Ce qu’on appelle le microbiote intestinal, cet « organe » constitué de 10 fois plus de cellules que celles formant l’ensemble de notre organisme, hébergé dans notre tube digestif, joue un rôle décisif sur la santé et les maladies chroniques, si bien que certains commencent à parler de troisième cerveau pour évoquer cet écosystème bactérien. Le nouveau-né apparaît dénué de bactéries et la colonisation va se faire dès les premières heures. Ainsi chacun va développer un cocktail qui lui est propre en fonction de son environnement. Des excès ou des manques seraient à l’origine de certains dérèglements du comportement comme le sentiment de peur ou d’agressivité. La recherche a du pain sur la planche afin d’arriver à un rééquilibrage et à un bon dosage grâce à l’action des probiotiques… (en 2010, un travail pharaonique a été réalisé en décodant l’ensemble du génome bactérien !).
Durant l’échange qui a suivi cette projection, Michel Neunlist s’est réjoui de l’excellence de la recherche sur la place de Nantes et notamment de la dynamique qui existe entre la recherche clinique et la recherche fondamentale.
Le 26 avril 2014 Le point sur la Recherche
Parce que la recherche tient une place importante dans notre esprit car sur elle repose les espoirs de demain, parce que la recherche a beaucoup progressé ces dernières années et que les parutions se sont multipliées, nous avons jugé bon de faire le point, une sorte d’état des lieux de la recherche actuelle. Nantes étant un centre important et reconnu sur la recherche sur le Parkinson, nous ne pouvions inviter tout le monde, aussi nous avons décidé de limiter le nombre d’intervenants aux Professeurs Derkinderen et N’Guyen qui étaient intervenus, il y a 7 ans pour présenter leurs travaux.
Malgré la défaillance de la presse locale qui nous avait promis un article pour annoncer la conférence, plus de 150 personnes étaient présentes ce samedi après-midi.
Le Professeur Jean Paul N’Guyen avant d’être responsable du service de neurochirurgie au CHU de Nantes a travaillé avec le Pr Lefaucheur à Créteil. C’est donc riche de nombreuses années d’expérience qu’il nous dresse un tableau de la neurostimulation à ce jour.
La maladie de Parkinson est causée par la mort prématurée des neurones dopaminergiques. Le déficit de dopamine dans la voie nigrostriatale entraîne une hyperactivité de certains noyaux gris centraux. Le courant électrique de la stimulation va inhiber la suractivité de ces zones pour revenir vers la normale. Voilà pour le principe de la stimulation cérébrale profonde (SCP).
Dans le cadre de la chirurgie plusieurs stratégies sont possibles, on va choisir différentes cibles selon les cas rencontrés :
- si le patient présente un tremblement invalidant résistant aux médicaments, on optera pour une stimulation du thalamus, plus exactement du VIM du thalamus (noyau ventral intermédiaire),
- en cas de fortes dyskinésies, on choisira le pallidum ; la stimulation du GPi (globus pallidum interne) est efficace dans 74% des cas et on note une amélioration de l’akinésie de 30 à 60%,
- la stimulation du sous thalamus, le NST (noyau subthalamique), est la stimulation de référence, elle améliore l’ensemble des signes majeurs de la MP. Les critères pour être candidat sont stricts : bien réagir au traitement à la L‑Dopa, être plutôt jeune (environ 60 ans, moins de 70 ans), ne présenter aucun trouble cognitif ni d’antécédents psychiatriques. La stimulation n’a aucune efficacité sur les troubles non dopaminergiques.
Pour les personnes plus âgées (plus de 70 ans), il reste la stimulation du cortex moteur à l’aide de plaques posées sur la dure-mère mais les effets restent limités.
La stimulation magnétique transcrânienne, à raison d’une séance de 20 minutes toute les 3 semaines, permet une amélioration des scores, modeste mais non négligeable, en sollicitant la zone motrice du cerveau. Il s’agit plus d’optimiser le fonctionnement général du cerveau en jouant sur la plasticité du cerveau qui a tendance à diminuer avec l’âge.
Pour la chirurgie, les pistes de recherche actuelles se portent essentiellement sur la thérapie génique et les greffes de cellules souches.
La thérapie génique, menée par le Dr Stéphane Palfi, consiste en une injection d’un vecteur lentiviral qui exprime les gènes de 3 enzymes indispensables à la biosynthèse de la dopamine et permet de reprogrammer les cellules et ainsi de transformer les neurones du striatum en neurones dopaminergiques. La difficulté réside dans la capacité d’introduire du matériel génétique dans le noyau de ces cellules. Les enveloppes virales sont bien entendu débarrassées de leurs propriétés de multiplication et rendues non pathogènes. Les premières expériences sont prometteuses.
Les greffes de cellules souches n’en sont encore qu’à un stade de recherche en labo. Les CSE (cellules souches embryonnaires, fœtales) posent des problèmes de logistique et éthiques, on cherche à les remplacer par les CSA (cellules souches adultes) par exemple des cellules de la moelle osseuse reprogrammées ou encore par les iPS (cellules souches induites pluripotentes).
Pour mémoire, à l’INSERM de Nantes, est menée une recherche par Xavier Léveque sur la xénogreffe de neurones porcins (cf. « tout est bon dans le cochon »). La transplantation cellulaire étant une réponse possible à un problème de disponibilité de tissu fœtal (neuroblastes) mais on est confronté à des problèmes d’ordre immunitaire.
Interrogé sur la nicotinothérapie initiée par le Dr Gabriel Villafane à Henri Mondor, le Pr Derkinderen n’a pas voulu se prononcer. Le rôle de neuromodulateur sur les neurones du système nerveux central ainsi que l’aspect neuroprotecteur et anti-stress oxydatif que l’on prête à la nicotine ne sont pas, selon lui, suffisamment démontrés malgré les nombreux témoignages sur l’amélioration des symptômes et les réductions du traitement dopaminergique. Mais il n’empêchera personne de suivre un traitement à base de patchs.
Nous avons tout juste eu le temps de faire allusion à la recherche actuelle menée à l’INSERM de Bordeaux sur l’a‑synucléine. Cette protéine est naturellement présente chez le sujet sain mais elle apparaît chez le patient parkinsonien sous la forme agrégée. Ces amas protéiques, toxiques pour les neurones, entraînent des dysfonctionnements et la dégénérescence des cellules. La recherche porte sur l’étude d’un anticorps anti-a-synucléine car en bloquant l’agrégation de cette protéine ou en augmentant sa dégradation on pourrait prévenir la maladie.
Au final, tous les participants ont été enchantés et nous avons partagé le verre de l’amitié. En tant qu’organisateurs nous devrons veiller à ce que certains ne s’accaparent pas un temps précieux pour faire en public une consultation privée !!!!
Rédigé par Guy Seguin
« La voix du corps », vivre avec Parkinson
Publié le 25 octobre 2014 à 09:46Article paru dans LE PARKINSONIEN INDÉPENDANT n°58
Mady Mesplé dans le Parkinson Suisse n°114
Soprano célèbre, Mady (Magdeleine) Mesplé (née le 7 mars 1931 à Toulouse) a triomphé à l’Opéra de Paris, à la Scala de Milan comme au Métropolitain Opéra de New York dans les rôles les plus prestigieux du répertoire français, italien ou allemand. Elle est aujourd’hui un professeur de chant très demandé et … la marraine de France Parkinson.
Car ce mal l’a frappée, elle parmi tant d’autres… Mais elle a décidé de lutter et, surtout, de soutenir tous ceux qui sont touchés par ce fléau invalidant. Ils sont nombreux : plus de 150 000 en France et plus de 15 000 en Suisse.
Avec en toile de fond le récit intime de sa carrière de cantatrice, de ses joies et de ses drames, Mady Mesplé nous offre un témoignage unique sur cette affection, ses signes précurseurs, les souffrances quotidiennes qu’elle inflige, mais aussi sur les soins nécessaires au confort des patients, les moyens de les soulager et de leur redonner de l’espoir.
L’humour et la sensibilité de Mady Mesplé sont présents à chaque page de ce livre. Elle accorde une grande place au témoignage sur la maladie de parkinson. Son livre est un hymne à la vie : « Oui, être heureux malgré la maladie de Parkinson est possible ».
Ref. : La voix du corps — vivre avec la maladie de Parkinson, Mady Mesplé ; édition Michel Laffon ISBN 13 : 978 – 2749912776, disponible en librairie.
Lu par Jean Graveleau
Vivre avec Parkinson : un beau témoignage
Publié le 20 octobre 2014 à 07:37Article paru dans LE PARKINSONIEN INDÉPENDANT n°58
Pascal Bovet
Tout va pour le mieux jusqu’au jour où… Des petits signes sur ma route, comme des cailloux dans ma chaussure : raideur de la nuque, écriture approximative, jambe récalcitrante à certains ordres et gestes non commandés… Les indices sont là et la sentence médicale confirme les soupçons : Parkinson.
Sentiment de fragilité, déclassement social, dégénérescence… C’est une réalité.
L’interrogation : que va-t-il se passer ?
Réponse claire : c’est irréversible, mais on ne peut pas prévoir le développement. Sentiment d’insécurité. La réaction. Utiliser les moyens médicaux actuels, diversifiés, mais à effet compensatoire uniquement : limiter les dégâts. Sentiment d’être assisté. La prise de contact. Engagement dans un groupe de soutien et animation de ce groupe. Sentiment de désenclavement, de dépassement.
La vie continue mais diminuée.
Retour au réalisme : je ne peux pas tout mais ça va aussi.
Cette description sommaire met en évidence des phases psychologiques. A y regarder de plus près, chacune de ces phases comporte sa face spirituelle. En tant que prêtre, de qui on attend beaucoup, première question : puis-je encore servir à ce poste ? Réponse, un peu par défit : et pourquoi pas ? Même avec cette fragilité n’y en a‑t-il pas d’autres dans l’Eglise ?
Insécurité ? Qui est sûr de son lendemain ? Absence de maîtrise. Allons‑y on verra bien.
Confiance. Incapable ? Assisté ? Personne n’est à l’abri. Et il n’y aurait de la place que pour les parfaits ?
Isolement ? Une tentation : cacher sa faiblesse, la vivre en solitaire. Mais quand on prêche la communauté, l’être ensemble, il faut revoir des choses… Réagissons ensemble – notamment au sein des groupes Parkinson. Et grâce à l’échange avec d’autres on récolte relativisation de la situation, stimulation, résurrection.
Processus d’abandon, mais pas de la lutte, acceptation de la réalité, en se donnant quelques moyens et en tirant des conséquences. Aller chaque jour son chemin, parfois en tremblant, mais en étant sûr que la vie en vaut la peine.
Lu dans Parkinson suisse N°114 juillet 2014
Par Jean Graveleau
Un projet de loi en cours de débat.
Publié le 16 octobre 2014 à 08:04Article paru dans LE PARKINSONIEN INDÉPENDANT n°58
Un projet de loi en cours de débat.
Présenté par Marisol Touraine et Laurence Rossignol
« La France est engagée, comme ses voisins européens, dans un processus de transition démographique marqué par une croissance importante et continue des classes d’âge les plus élevées, ainsi que par une augmentation de la longévité des Français. Les personnes âgées de soixante ans et plus, au nombre de 15 millions aujourd’hui, seront 20 millions en 2030 et près de 24 millions en 2060. Les Français âgés de soixante-quinze ans et plus (5,7 millions en 2012) seront 12 millions en 2060. Et le nombre des plus de quatre-vingt-cinq ans va quasiment quadrupler, passant de 1,4 million aujourd’hui à 5,4 millions en 2060. »
« Cette « révolution de l’âge », qui repose sur l’augmentation de l’espérance de vie, plus de quatre-vingt ans aujourd’hui en moyenne contre quarante-sept ans en 1900, constitue une chance. C’est également un défi majeur pour la société qui doit s’adapter dès à présent, pour permettre à tous de profiter dans les meilleures conditions sociales, économiques et de santé et le plus longtemps possible de ce formidable progrès. »
« L’adaptation de la société française au vieillissement de la population constitue un chantier de longue haleine, pour de nombreux acteurs à la fois publics et privés, locaux et nationaux, associatifs et institutionnels, à commencer par les âgés eux-mêmes et leur entourage. La prévention de la perte d’autonomie constitue un enjeu aussi important que sa prise en charge. Le potentiel de développement économique induit par les consommateurs âgés, le logement, le caractère inclusif de la société, le respect des droits des âgés et la prise en compte de leur expression constituent eux aussi des aspects essentiels de l’adaptation de la société au vieillissement de la population. »
« Ce projet de loi d’orientation et de programmation vise à créer un cadre permettant à l’ensemble des acteurs concernés de se projeter dans l’avenir en anticipant la perte d’autonomie, en la prenant mieux en charge lorsqu’elle survient, et en adaptant la société au vieillissement. Il promeut une approche territoriale permettant d’appréhender les enjeux locaux et l’organisation des réponses par les acteurs en présence. »
« À cet égard, l’article 1er précise que « L’adaptation de la société au vieillissement est un impératif national et une priorité de l’ensemble des politiques publiques de la Nation ».
« L’approbation du rapport annexé fait l’objet de l’article 2. Ce rapport complète la présente loi de programmation et d’orientation et présente les orientations de l’ensemble des politiques publiques qui contribueront à répondre au défi de la révolution de l’âge. Il est structuré autour de quatre grands axes, l’anticipation et la prévention, l’adaptation de la société au vieillissement, l’accompagnement de la perte d’autonomie et la gouvernance nationale et locale des politiques de l’autonomie. Cette dynamique d’ensemble permet de porter un nouveau regard sur les âgés, de consacrer leur place, de reconnaitre leur rôle fondamental dans la société et de saisir le potentiel que représente la transition démographique pour la croissance et l’emploi. »
Les trois axes de la loi :
- Anticiper la perte d’autonomie
- Adapter la société au vieillissement
- Accompagner les personnes
Prévoir la gouvernance des politiques de l’autonomie.
Extraits du J.O. Loi n°1994 http://www.assemblee-nationale.fr/14/projets/pl1994.asp
Voir son cerveau en action comme dans un miroir
Publié le 14 octobre 2014 à 09:36Article paru dans LE PARKINSONIEN INDÉPENDANT n°58
S’observer dans un miroir pour voir en temps réel l’activité de son cerveau à travers son crâne, c’est le tour de passe-passe virtuel qu’ont réussi des chercheurs français en combinant un électroencéphalogramme (EEG) classique avec des techniques de réalité augmentée. Baptisé Mind Mirror (Ce Mind Mirror a été présenté en Avril à une conférence internationale de réalité virtuelle à Minneapolis dans le Minnesota), ce prototype capte l’activité électrique du cerveau à l’aide d’un casque à électrodes, comme pour un EEG médical, et la retranscrit sous forme d’image. Cette cartographie cérébrale est ensuite projetée sur un écran en superposition avec le visage du sujet, résume Anatole Lécuyer, directeur de recherche à l’INRIA (Institut National de Recherche en Informatique et en Automatique), qui présentait à la presse cette invention. « L’idée de départ était assez simple, car les technologies existent déjà, mais mettre au point la technique, surtout pour la visualisation, ça a demandé du temps », assure-t-il.
Breveté voici quelques mois, le dispositif ne nécessite qu’un équipement léger et relativement peu coûteux : un casque à électrodes, un écran d’ordinateur équipé d’une webcam (ou mieux encore un film semi-transparent posé sur l’écran qui permet d’obtenir un véritable « effet miroir » en se regardant dans les yeux) et une caméra 3D, du même type que celle utilisée par certaines consoles de jeu, pour suivre l’orientation du visage du sujet. On peut tourner la tête à gauche ou à droite pour mieux voir les zones du cerveau qui sont actives. Et, pour l’arrière du crâne, on a mis un « rétroviseur » qui retransmet l’image filmée par une seconde caméra, précise M. Lécuyer.
Débouchés dans l’enseignement des sciences
À ce jour, le dispositif est capable d’analyser les pics d’activité électrique, générés par les neurones, et de les afficher en dégradés de couleur selon leur intensité. Après calibrage, il peut aussi distinguer si le sujet est en phase de relaxation ou s’il fournit un effort, mental ou musculaire. Quel avenir pour ce miroir cérébral virtuel, développé par l’INRIA et l’Institut National des Sciences Appliquées (INSA) de Rennes ?
Les chercheurs envisagent des applications destinées à l’enseignement des sciences, voir à des activités ludiques. Mais à plus long terme, ils souhaitent surtout l’appliquer au domaine médical, où il pourrait contribuer à soigner certains troubles neurologiques, grâce par exemple au « neurofeedback », ou « retour neuronal ». Cette technique consiste à faire visualiser en temps réel au patient son activité cérébrale pour mieux en prendre conscience et, le cas échéant, la modifier. Elle est déjà utilisée pour traiter les troubles de l’attention, du sommeil ou dans la rééducation motrice après des accidents vasculaires cérébraux.
Selon les concepteurs du Mind Mirror, « l’effet miroir » donné par la réalité augmentée, pourrait doper l’apprentissage par neurofeedback en offrant une meilleure visualisation de l’activité du cerveau, un peu comme un sportif qui observe son corps en train de travailler.
Article relevé dans le Point, rubrique Science- Source AFP
Par Françoise Vignon
Rasagiline : pourquoi ce traitement contre Parkinson peut provoquer des orgasmes spontanés
Publié le 13 octobre 2014 à 09:18Article paru dans LE PARKINSONIEN INDÉPENDANT n°58
Rédigé par Marie Penavayre , le 19 août 2014 à 10h20
C’est un effet secondaire bien embarrassant qu’a connu une femme turque de 42 ans : son traitement anti-Parkinson lui déclenchait jusqu’à cinq orgasmes spontanés par jour. Un cas très particulier relaté par des chercheurs de l’Université Necmettin Erbakan de Konya (Turquie), dans Parkinsonism & Related Disorders.
Un traitement visant à maintenir le niveau de dopamine dans le cerveau
Pour comprendre comment ce traitement a pu générer de tels effets indésirables, rappelons quelques points sur la maladie de Parkinson. Il s’agit d’une maladie neurodégénérative qui affecte le système nerveux central (le cerveau et la moelle épinière) et qui se traduit par d’importants troubles moteurs. Cette maladie cible une zone du cerveau où sont fabriqués des neurones libérant un messager chimique notamment impliqué dans le contrôle des fonctions motrices : la dopamine. Lorsque ces neurones sont détruits, on observe un déficit en dopamine, ce qui entraîne plusieurs dysfonctionnements comme la perte de contrôle des fonctions motrices, caractéristique de la maladie de Parkinson.
Le meilleur traitement connu à ce jour consiste donc à maintenir un niveau correct de dopamine dans le cerveau. Comme beaucoup de patients parkinsoniens, cette jeune femme a reçu un traitement à base de rasagiline, une molécule qui inhibe certaines enzymes chargées de dégrader la dopamine dans le cerveau. En rétablissant le taux normal de dopamine dans le cerveau, ce médicament permet d’éliminer les symptômes causés par la maladie.
Des orgasmes spontanés et répétés, de trois à cinq fois par jour
Comme tous les médicaments, la rasagiline n’est pas dépourvue d’effets secondaires : mouvements involontaires (dyskinésies), maux de tête, symptômes pseudo-grippaux, vertiges, constipation ou encore sècheresse buccale.
Mais après sept jours de traitement, la jeune femme commence à ressentir des effets indésirables inhabituels : une augmentation soudaine de la libido et des orgasmes intempestifs. Elle ressent alors, sans raison, 3 et 5 orgasmes par jour, d’une durée comprise entre 5 et 20 secondes. Au bout de 10 jours, son embarras est tel qu’elle est admise à l’hôpital.
L’équipe médicale lui conseille alors d’arrêter temporairement le traitement. Sans surprise, les orgasmes spontanés cessent. 15 jours plus tard, elle reprend le traitement et tout recommence.
Une sur-stimulation en dopamine
D’après les chercheurs, ces orgasmes seraient le résultat d’une sur-stimulation des neurones dopaminergiques. Car il faut savoir que la dopamine, outre son rôle dans le contrôle des fonctions motrices, est aussi impliquée dans la sensation de plaisir : les neurones libérant de la dopamine entrent en jeu lorsque la personne éprouve du désir ou du plaisir. La dopamine joue par conséquent un rôle essentiel dans le circuit de la récompense et la dépendance : l’arrivée d’un signal annonçant une récompense libère de la dopamine dans différentes régions du cerveau, provoquant un comportement gratifiant qui fournit une motivation nécessaire pour une nouvelle recherche de récompense.
Un cas unique ?
D’après les médecins, il s’agit d’une première déclaration de ce type, concernant ce médicament. Pourtant en 2009, des chercheurs canadiens rapportaient le cas d’un homme de 65 ans traité à la rasagiline, qui connaissait des éjaculations spontanées, sans même être en érection, toutes les dix minutes pendant une demi-heure…
Il y a quelques années, un autre antiparkinsonien était l’objet de déclarations d’effets secondaires concernant de fortes addictions au sexe et aux jeux d’argent. Ce traitement visant lui aussi à rehausser le niveau de dopamine, perturbait de la même façon le fonctionnement du système de récompense. Un effet indésirable dont les patients se seraient bien passés…
Marie Penavayre, rédactrice
Transmis par Jean Pierre Lagadec
Du yogourt pour ralentir la maladie de Parkinson
Publié le 10 octobre 2014 à 06:54Article paru dans LE PARKINSONIEN INDÉPENDANT n°58
Le D‑lactate et le glycolate, deux substances naturelles dans certains yogourts, pourraient aider à ralentir et même arrêter la progression du Parkinson.
Certains yogourts et en particulier deux de leurs ingrédients, le D‑lactate et le glycolate, pourraient avoir des effets « magiques » sur les maladies neurodégénératives comme la maladie de Parkinson.
Des chercheurs allemands de l’Institut Max-Planck ont découvert que ceux-ci pourraient ralentir, voire arrêter la détérioration des neurones.
La trouvaille scientifique pourrait grandement aider les gens souffrant du Parkinson, car dans leur cas, les neurones meurent lentement et graduellement pour faire place à une perte de contrôle des mouvements et du corps.
Le D‑lactate et glycolate auraient donc des capacités jusqu’ici insoupçonnées et seraient en mesure de maintenir l’activité des mitochondries des neurones qui habituellement cesse en présence de Parkinson.
Top Santé révèle que l’étude a été réalisée sur des cellules de C. elegans qui sont en fait des vers qui servent de modèles en biologie moléculaire. Ils sont souvent utilisés par les scientifiques pour étudier le vieillissement et la mort cellulaire.
Proposé par Renée Dufant
Maladie de Parkinson, santé buccale et dénutrition
Publié le 09 octobre 2014 à 11:13Article paru dans LE PARKINSONIEN INDÉPENDANT n°58
Par le Pr Isabelle Prêcheur, Pôle odontologie, CHU de Nice
Le traitement contre la maladie de Parkinson entraîne souvent une sécheresse buccale et des caries. De plus, les problèmes neurologiques et les effets indésirables de certaines classes de médicaments ne facilitent pas les soins dentaires. Pour éviter tout risque de dénutrition, il faut anticiper.
Une santé buccale fragilisée
Les bons gestes de l’hygiène dentaire. Un brossage soigneux des dents avec une brosse douce, pour retirer les dépôts de plaque dentaire sans abîmer l’émail fragilisé par la sécheresse buccale. Il faut aussi utiliser des dentifrices fluorés, qui ont un effet anti-carie démontré. Les prothèses doivent être retirées la nuit. Il faut les nettoyer avec du dentifrice et une brosse à dents réservée à cet usage, bien les rincer, les garder au sec et les passer sous l’eau avant de les remettre.
Au cours de l’évolution de la maladie, les problèmes neurologiques et musculaires peuvent provoquer des difficultés à déglutir et des morsures involontaires de la langue, des lèvres et des joues. L’hygiène bucco-dentaire peut alors devenir difficile au quotidien et il ne faut pas hésiter à se faire aider.
La sècheresse buccale et les caries à progression rapide. La sécheresse buccale est un effet indésirable de plusieurs médicaments antiparkinsoniens. Elle peut provoquer une inflammation douloureuse des muqueuses buccales (candidose), des ulcérations au coin des lèvres (perlèche), une mauvaise haleine et des difficultés pour parler, manger et porter les prothèses dentaires. La sècheresse buccale sévère provoque des caries à progression rapide, sous les couronnes ou directement au collet des dents saines, qui peuvent être difficiles à soigner. Il n’y a pas de traitement simple pour lutter contre la sècheresse buccale. Il faut essayer divers petits moyens : garder dans la bouche une gorgée d’eau quelques minutes sans l’avaler, plusieurs fois par jour, ou encore sucer des petits glaçons ou des bonbons à la menthe sans sucre pour stimuler la sécrétion de salive. Il existe aussi de la salive artificielle (Artisial®…) ou des sprays huileux (Aequasyal®).
Des soins dentaires adaptés
Il est préférable d’anticiper l’apparition des caries en faisant des visites régulières chez le dentiste et en prévoyant des séances de soins courtes dans la matinée, environ une heure et demi après la prise des médicaments. Plusieurs données doivent être prises en compte par le chirurgien-dentiste :
- les anesthésiques locaux sans adrénaline sont préférables, à cause du traitement par L‑dopa.
- pour garder la bouche ouverte, le patient peut mordre un objet en caoutchouc.
- pour les troubles de la déglutition, et l’écoulement de salive qui en résulte, il est possible d’isoler les dents traitées avec un mini-champ opératoire (« digue ») et d’utiliser un aspirateur intra-buccal puissant ; cela protégera les voies respiratoires.
- enfin, les traitements antiparkinsoniens peuvent provoquer une hypotension orthostatique ; il ne faut pas trop incliner le fauteuil dentaire et remettre lentement le patient en position debout à la fin de la séance.
Les traitements et les prothèses
Pour stabiliser la mobilité des dents qui se déchaussent, la pose de prothèses fixes (couronnes et bridges), s’il reste des racines solides, peut être envisagée au début de la maladie. Si les dents sont trop mobiles, il y a des risques d’infection. La pose de prothèses ne doit alors pas être différée, car l’édentation est une cause de dénutrition. Les prothèses amovibles en résine ont l’avantage de pouvoir être retirées et parfaitement nettoyées après les repas. Mais la sécheresse buccale peut les rendre inconfortables. En fonction des éléments anatomiques et médicaux, mais aussi financiers, le chirurgien-dentiste pourra proposer des prothèses amovibles sur implants, qui sont plus stables.
Le risque de dénutrition
La perte de poids involontaire : un signe d’alerte
Au cours de l’évolution de la maladie, les troubles de la déglutition et les morsures involontaires peuvent gêner l’alimentation. Ajoutés aux médicaments et à une mauvaise santé bucco-dentaire, cela augmente le risque de dénutrition protéino-énergétique. L’appétit diminue et le malade perd du poids involontairement. C’est un peu le début d’un cercle vicieux car la fonte des muscles et des défenses immunitaires aggrave la maladie de Parkinson ainsi que d’autres pathologies (infections, ostéoporose, dépression…). Et la qualité de vie comme l’autonomie s’en ressentent.
Comment lutter contre la dénutrition
Il ne faut surtout pas la sous-estimer et ne pas hésiter à enrichir l’alimentation en protéines et en énergie avec des œufs, de la crème, du fromage râpé, du lait en poudre ou de la poudre de protéines (Protifar®…). Il faut aussi faire trois repas par jour et deux collations, dans la matinée et au goûter. Le suivi par un diététicien apporte une aide efficace. Le médecin peut si nécessaire prescrire des compléments nutritionnels enrichis en protéines et en énergie, sous forme de boissons ou de crèmes lactées (Fortimel®, Clinutren®, Frésubin®…) ou de petites galettes adaptées aux personnes ayant un mauvais état dentaire et des troubles de la déglutition (Protibis®).
Il est plus facile de prévenir la dénutrition que de traiter la dénutrition une fois installée. Les malades et les familles doivent être vigilants sur la nécessité des soins, d’avoir des prothèses dentaires ainsi que de veiller à l’alimentation dès le début de la maladie.
Médicaments antiparkinsoniens et problèmes buccaux
Les médicaments antiparkinsoniens ont des effets indésirables au niveau buccal, parfois sévères : les traitements dopaminergiques contenant de la Lévodopa (Carbidopa®, Modopar®, Sinemet®…) peuvent provoquer des nausées, des vomissements, des altérations du goût ou un bruxisme (contraction des mâchoires, usure des dents et douleurs de l’articulation temporo-mandibulaire).
Les IMAO de type B (sélégiline : Deprenyl® ; rasagiline : Azilect®) peuvent entraîner, plus rarement, des ulcérations ou des inflammations buccales, notamment avec les formes Lyoc (qui se dissolvent directement dans la bouche). Le pramipexole (Sifrol®) peut entraîner une sécheresse buccale. Les antiparkinsoniens dits « anticholinergiques » ou « atropiniques » diminuent aussi la sécrétion de salive : bipéridène (Akinéton®), tropatépine (Lepticur®) et trihéxyphénidyle (Artane®, Parkinane®, Trihexy Richard®).
Proposé par Renée Dufant
Une plante africaine contre les maladies d’Alzheimer et de Parkinson
Publié le 07 octobre 2014 à 07:40Article paru dans LE PARKINSONIEN INDÉPENDANT n°58
Le Point.fr le 10 août 2014
Par Sophie Bartczak
Au large du Gabon, dans le golfe de Guinée, l’archipel de Sao Tomé-et-Principe est un des plus petits d’Afrique ‑moins de 200 000 habitants‑, constitué de deux îles principales. Cette ancienne colonie portugaise isolée du continent africain abrite une biodiversité unique, au niveau tant de la faune que de la flore. Une richesse qui intéresse de près les scientifiques et qui pourrait s’avérer un formidable espoir pour les patients atteints de troubles neurodégénératifs tels que la maladie d’Alzheimer ou de Parkinson.
Depuis des siècles, les guérisseurs locaux prescrivent des feuilles et de l’écorce d’un arbuste local, le Voacanga africana, pour diminuer l’inflammation et soulager les troubles mentaux. Le pouvoir de ces plantes pourrait bien dépasser les croyances locales. En effet, les scientifiques du Salk Institute for Biological Studies, un centre de recherche américain, ont découvert qu’un de ses composés semble protéger les cellules des altérations liées à la maladie d’Alzheimer, de Parkinson et à la dégénérescence consécutive aux AVC. Les résultats viennent d’être publiés cette semaine dans le Journal of Ethnopharmacology.
Neuroprotecteur et anti-inflammatoire :
En collaboration avec les guérisseurs traditionnels locaux, les scientifiques ont étudié trois espèces de plantes de la petite île africaine qui auraient, d’après les praticiens, des effets sur le système nerveux. L’équipe a testé chaque échantillon avec des cellules humaines et des cellules de souris pour évaluer leur impact sur la neurodégénérescence. Les chercheurs ont notamment testé la capacité des extraits végétaux à protéger les cellules du stress oxydatif, un processus en cause dans les dommages sur l’ADN et la neurodégénérescence liée à l’âge. Ils ont également évalué les propriétés anti-inflammatoires des composés et mesuré la capacité des végétaux à bloquer l’accumulation de peptides bêta-amyloïdes dans les neurones, un phénomène lié à la maladie d’Alzheimer.
Les chercheurs avouent avoir été très surpris par la puissance de ces premiers essais. Une plante a en particulier attiré leur attention : le Voacanga africana, un arbuste local dont les premiers résultats se sont avérés particulièrement prometteurs, même à de faibles doses. L’effet anti-inflammatoire et neuroprotecteur de cette plante est essentiellement lié à une molécule, la voacamine, un alcaloïde puissant. Ce composé spécifique laisse présager un potentiel pharmacologique pour traiter la maladie d’Alzheimer, de Parkinson ou les suites d’AVC.
Eldorado végétal :
Le Voacanga africana est un petit arbre d’Afrique qui peut atteindre six mètres et dont les différentes parties (écorce, graines, feuilles) sont la base d’un grand nombre de remèdes traditionnels dans plusieurs pays d’Afrique. Il est notamment utilisé contre l’hypertension, les œdèmes, et apprécié pour ses vertus calmantes, aphrodisiaques, voire pour les expériences visionnaires de certains sorciers africains ! Ses différents composés actifs intéressent de près les scientifiques et ont déjà été étudiés par l’industrie pharmaceutique, notamment pour certaines pathologies cardiaques. Est-ce que l’arbuste de Sao Tomé-et-Principe offrira plus que ses congénères d’autres régions ? L’étude ne le dit pas, mais les scientifiques vont poursuivre leurs investigations et espèrent découvrir d’autres trésors dans cet eldorado végétal reconnu dans le monde entier pour sa pharmacopée.
Plus de 100 espèces de plantes sont en effet exclusives à ce pays. Alors que les savoirs des guérisseurs traditionnels menaçaient de s’éteindre faute de transmission orale aux jeunes générations, une ethnobotaniste portugaise, Maria do Céu Madureira, a rassemblé durant vingt ans ces connaissances, qui ont été publiées dans un recueil rassemblant des informations sur 325 plantes et plus de 1 000 recettes médicinales issues d’une quarantaine de guérisseurs, sages-femmes et grands-mères « respectées ». Ces connaissances empiriques sont vérifiées aujourd’hui en laboratoire. Certaines plantes s’annoncent ainsi prometteuses contre le paludisme ou des champignons comme le Candida albicans, ou encore contre des bactéries, voire des tumeurs ; d’autres semblent avoir des propriétés antihistaminiques, anti diarrhéiques, analgésiques ou sédatives… Ce travail sert aujourd’hui de base aux scientifiques pour développer leurs recherches sur les médicaments de demain.
Le potentiel thérapeutique des plantes à travers le monde est tel (plusieurs centaines de milliers restent à étudier) que la meilleure approche consiste à partir des connaissances traditionnelles, reconnaissent les chercheurs. Sans piller les ressources locales, ils mettent en garde certains…
Transmis par Jean Le Corre
Les incontinences urinaires
Publié le 06 octobre 2014 à 17:48Article paru dans LE PARKINSONIEN INDÉPENDANT n°58
Introduction
Les troubles urinaires sont fréquents au cours de la maladie de Parkinson. Ces troubles peuvent apparaitre dès le début de la maladie et participer au diagnostic neurologique initial, mais cela est assez rare. Par contre, ils apparaissent souvent alors que la maladie est déjà installée, à un âge où on peut observer chez le patient les différentes pathologies urologiques, comme l’adénome de la prostate chez l’homme ou une carence hormonale chez la femme. La possibilité de différentes pathologies pose un problème diagnostic de la compétence de l’urologue. Les troubles urinaires au cours de la maladie de Parkinson sont variés. La dysurie (difficulté à uriner), voire la rétention chronique sont assez rares. Le plus souvent, le patient se plaint d’incontinence urinaire.
L’incontinence urinaire se définit par une perte accidentelle ou involontaire d’urine.
Ce trouble est largement répandu, puisque les spécialistes s’accordent pour estimer à 3 millions en France (les 3/4 sont des femmes), le nombre de personnes sujettes à des épisodes d’incontinence urinaire, lors de la miction (miction = action d’uriner). L’incontinence urinaire est pour beaucoup de ces personnes un sujet dont on ne parle pas, ni en famille ni même au médecin. Et pourtant, il existe des solutions pour pallier certains troubles urinaires.
C’est pourquoi, il a paru intéressant de reprendre un article paru en septembre 2009 dans le PI n°38 sous le titre « les impériosités urinaires » et de le réactualiser. Pour écrire ce nouvel article, nous avons pleinement utilisé les informations fournies dans le Site Internet de Sphère Santé (L’incontinence urinaire par le docteur Dahan, urologue à Paris, mis à jour par Isabelle Eustache).
Un peu de vocabulaire
Il y a plusieurs formes d’incontinence urinaire :
- l’incontinence urinaire d’effort est caractérisée par une fuite involontaire d’urine par l’urètre survenant à l’occasion d’un effort physique, à la toux ou aux éternuements.
- L’incontinence urinaire par urgences mictionnelles est caractérisée par une fuite involontaire d’urine, accompagnée ou immédiatement précédée d’un besoin urgent et irrépressible d’uriner aboutissant à une miction ne pouvant être retenue. Les terminologies d’incontinence par impériosité ou d’impériosité urinaire (IU) sont aussi utilisées. Les spécialistes parlent aussi de vessie hyperactive.
- L’incontinence urinaire mixte qui combine les deux formes d’incontinence
Quelles sont les victimes ?
Bien que l’incontinence soit un sujet tabou, on sait qu’elle touche un large public de tous les âges, hommes et femmes confondus. En effet, contrairement aux idées reçues, l’incontinence urinaire n’est pas l’apanage des troisième et quatrième âges. Les études de prévalence montrent par exemple que l’incontinence des femmes est de 12% entre 20 et 29 ans et atteint 32%, après 80 ans.
Chez la femme, l’incontinence est le plus souvent de type urinaire d’effort et concerne 50% des patientes, plutôt chez les femmes jeunes (moins de 50 ans), on ne trouve que de 10 à 20 % d‘impériosités urinaires, plutôt chez les femmes âgées. Les femmes sont plus touchées que les hommes par les problèmes de fuites urinaires. Cela est la conséquence des grossesses, des accouchements et de la ménopause.
Chez l’homme, l’incontinence par impériosité est équivalente à celle de la femme, soit de 12% à 16% pour la population jeune et la prévalence augmente avec l’âge. L’incontinence urinaire d’effort chez l’homme est souvent consécutive à la présence d’une pathologie de la prostate.
Description et fonctionnement de l’appareil urinaire
Pour mieux comprendre comment les choses se passent, faisons un peu d’anatomie, et décrivons tout d’abord l’appareil urinaire. En premier, on trouve les reins qui filtrent et épurent le sang et produisent l’urine. L’urine sort des reins et s’écoule en permanence, via les uretères, vers la vessie. La vessie est reliée à l’orifice urinaire par un tuyau, l’urètre, long chez l’homme, plus court chez la femme. La vessie comprend 2 parties :
- la partie supérieure appelée « dôme vésical » ou « dôme de la vessie » Le dôme vésical est très élastique et permet à la vessie de jouer un rôle de réservoir d’urine entre chaque miction. Il contient un muscle puissant, le détrusor qui en se contractant lors de la miction évacue l’urine vers l’office urinaire.
- la partie inférieure appelée « col vésical » : Le col vésical est le point de départ de l’urètre. Il est constitué par 2 muscles en forme d’anneau, les sphincters urétraux, interne et externe, dont le rôle est d’empêcher l’urine de sortir de la vessie. Ces sphincters interne et externe sont ouverts pendant la miction et fermés en dehors de la miction (ils fonctionnent comme des robinets).
Comment fonctionnent normalement la vessie et l’urètre ?
Le fonctionnement de la vessie comprend 2 phases : une phase de remplissage et une phase de vidange. Pendant le remplissage, l’urine sort en permanence des reins et s’écoule vers la vessie, via les uretères. Entre 2 mictions, la vessie se remplit progressivement d’urine. A partir d’une certaine quantité d’urine, apparait un besoin d’uriner. Plus la vessie se remplit, plus le besoin d’uriner augmente. Cette sensation se ressent grâce à des capteurs placés dans la paroi de la vessie. Pendant le remplissage, les 2 sphincters sont fermés.
La phase de vidange est déclenchée volontairement par la personne qui décide d’uriner. L’ordre part du cerveau et entraîne les actions suivantes simultanées et cordonnées :
- les 2 sphincters se relâchent et s’ouvrent comme des robinets pour permettre à l’urine de sortir de la vessie vers l’urètre.
- le détrusor se contracte vigoureusement et chasse l’urine vers l’urètre et l’office urinaire
- la contraction du détrusor empêche l’urine de remonter vers les reins
Après la miction, le détrusor se relâche et les sphincters se ferment. Quand le fonctionnement de l’appareil est normal, comme il vient d’être décrit, il y a de 4 à 8 mictions par jour et généralement aucune, la nuit.
Impériosité urinaire
Que se passe-t-il en cas d’impériosité urinaire ? La personne atteinte éprouve brutalement et sans avertissement préalable le besoin impérieux d’uriner. Ce besoin doit être satisfait et ne peut être différé que de quelques dizaines de secondes, quelquefois après avoir mouillé ses sous-vêtements, son pantalon ou sa jupe ! Cela oblige la victime à étudier ses déplacements et ses sorties du domicile en repérant à l’avance les toilettes et constitue un handicap familial, social et professionnel.
De plus, pour le Parkinsonien atteint d’akinésie, se lever la nuit en toute hâte en cas d’impériosité, accroît le risque de chutes, pouvant entraîner des fractures.
Quelles sont les causes de l’impériosité ?
Les causes en sont des contractions anormales du détrusor, alors que la vessie est peu remplie. Les sphincters urétraux sont fermés, mais la pression dans la vessie, en raison de la contraction du détrusor, devient supérieure à la pression des sphincters. Alors les sphincters s’ouvrent et l’urine sort vers l’urètre. Cette miction se fait de façon involontaire et par ailleurs peut être favorisée par des stimuli (eau qui coule, clé dans une porte). On constate une augmentation du nombre de mictions par jour et par nuit (parfois le double). On parle parfois « d’hyperactivité vésicale » et aussi de « vessie hyperactive ».
Comment expliquer la contraction anormale du détrusor ?
La contraction du détrusor est sous la dépendance de récepteurs (appelés récepteurs muscariniques) contenus dans la paroi de la vessie. La contraction du détrusor se produit, lorsqu’une molécule appelée acétylcholine, libérée par des neurones et transmise à la vessie par le nerf parasympathique, se fixe au niveau des récepteurs muscariniques.
Chez une personne non incontinente, la molécule acétylcholine est libérée sous commande du cerveau, lorsque l’envie d’uriner se fait ressentir. La contraction du détrusor est commandée et la miction est contrôlée.
Chez une personne atteinte d’impériosité urinaire, la molécule acétylcholine est libérée par le cerveau, sans contrôle conscient et volontaire de la personne, d’où des mictions incontrôlées. L’impériosité urinaire, dans ce cas, a donc une raison neurologique, et se retrouve par exemple chez les patients atteints de la sclérose en plaques ou de la maladie de Parkinson.
On notera toutefois que l’impériosité urinaire peut aussi avoir d’autres causes, par exemple des causes urologiques, comme les irritations de la muqueuse vésicale, dues à des cystites.
Les traitements médicamenteux
Parmi les différents types d’incontinence, seule l’incontinence urinaire par impériosité bénéficie de médicaments efficaces pour son traitement. On a vu comment la molécule acétylcholine est émise de façon intempestive, puis captée par les récepteurs muscariniques, provoque la contraction du détrusor. Le rôle des médicaments sera donc de bloquer les récepteurs muscariniques et ainsi de diminuer la capacité de la vessie à se contracter.
Les médicaments les plus utilisés sont les anticholinergiques / antispasmodiques. Tous ces médicaments utilisés dans le traitement de l’hyperactivité vésicale agissent comme antagonistes des récepteurs cholinergiques muscariniques, à l’origine des contractions du détrusor. Les médicaments les plus courants : le Trospium® (Trosec®), l’Oxybutynine® (Ditropan®), la Darifénacine® (Enablex®), la Solifénacine® (Vesicare®).
Tous ces médicaments présentent des effets indésirables (sécheresse buccale, maux de tête…), ainsi que des contre-indications (risque de glaucome avec fermeture de l’angle). Mais ils ont fourni à certains patients atteints d’impériosités urinaires des solutions non invasives (en particulier le Vesicare®). Ces médicaments sont décrits dans le bulletin d’information du Centre Hospitalier Universitaire du Québec.
Consulter un urologue
Le patient parkinsonien au fur et mesure de l’évolution de sa maladie consulte, après son médecin généraliste, tout d’abord un neurologue, puis assez rapidement après la confirmation des premiers troubles Parkinsoniens et l’annonce du diagnostic, un kinésithérapeute et un orthophoniste.
Les troubles urinaires n’apparaissent généralement pas tout de suite, et le parkinsonien n’éprouve donc pas la nécessité de consulter un urologue. Le sujet des troubles urinaires est tabou pour beaucoup de personnes qui préfèrent ne pas en parler. Plus de la moitié des personnes atteintes garde le silence. Ce comportement est très dommageable, car à partir d’un certain âge, le risque de survenue de pathologies urologiques, d’origine ou non Parkinsonienne, croit rapidement.
Quand se manifeste chez le Parkinsonien un trouble urinaire, quel qu’il soit, il faut en parler à son généraliste et au neurologue et consulter un urologue. L’urologue a la compétence et les moyens techniques pour analyser le problème et proposer des solutions.
Par ailleurs, parler d’un trouble urinaire, par exemple de ses impériosités urinaires, à son entourage familial, reste encore un sujet tabou pour beaucoup de personnes. En parler sobrement permet pourtant de supprimer bien des incompréhensions.
Pour conclure, il serait souhaitable, à partir d’un certain âge, par exemple 60 ans de consulter par prévention un urologue (éventuellement un gynécologue pour les femmes).
Enfin, la consultation d’un urologue est indispensable en cas de survenue de troubles urinaires, comme les impériosités urinaires.
Bibliographie : Site Internet de Sphère Santé (L’incontinence urinaire par le docteur Dahan, urologue à Paris).
Rédigé par Jean Pierre Lagadec
44 – ASSOCIATION de PARKINSONIENS de LOIRE ATLANTIQUE
Publié le 04 août 2014 à 09:57Article paru dans LE PARKINSONIEN INDÉPENDANT n°57
Notre AG a eu lieu le 29 Mars : Guy Seguin nous a confirmé sa démission de la Présidence tout en restant cependant au CA encore une année pour nous soutenir et faciliter la transition. Nous en aurons grand besoin. Nous avons tous apprécié pendant ces 8 dernières années : son travail, sa présence, son sens des responsabilités et de l’organisation. C’est un grand remerciement chaleureux que nous lui offrons.
Hélas les nouveaux administrateurs ne se sont pas précipités pour assurer la relève. Nos deux administrateurs de l’antenne de Saint Nazaire ne se sont pas représentés. Ils nous manqueront pour animer ce qui fut le berceau de notre association.
Le CA du 14 Avril a élu la nouvelle présidence qui sera désormais collégiale puisque ce sont deux co-présidentes qui ont été élues. Le nouveau bureau est donc désormais composé de :
- Marie Pierre Girard et Annick Le Brun, co-présidentes
- Annick le Brun : Secrétaire
- Philippe Auvray : Trésorier
La répartition des tâches a été bien précisée et tout devrait fonctionner au mieux.
Quelques dates : La conférence du 26 Avril animée par les Professeurs Derkinderen et N’Guyen sur « la recherche et le Parkinson » a fait salle comble. Tous les participants ont été enchantés. Cependant, en tant qu’organisateurs, nous devront veiller à ce que certains ne s’accaparent pas d’un temps précieux pour faire en public une consultation privée !!!
Le 2 Juin : le traditionnel repas de la Gym.
Le 14 Juin : Notre journée festive à Marsac sur Don dans une sympathique auberge au bord de l’eau.
Bonnes vacances à tous … les meilleures possibles … Et à la rentrée
Annick Le Brun, co-présidente et secrétaire
29 — ASSOCIATION de PARKINSONIENS du FINISTERE
Publié le 01 août 2014 à 07:04Article paru dans LE PARKINSONIEN INDÉPENDANT n°57
Assemblée générale GP29 : l’élection du nouveau bureau a eu lieu le 22 mars 2014 au Juvénat de Châteaulin il y a eu beaucoup de monde pour l’assemblée générale contrairement aux années précédentes. Le bureau s’étoffe encore un peu.
Assemblée Générale CECAP et semaine de vacances du 5 au 11 octobre 2014 dans le Finistère : Les inscriptions sont closes. Nous serons environ 80 personnes tous départements confondus à participer à la semaine de vacances et Assemblées générales du CECAP / AGP.
Thé dansant : La section danses de société de l’association Horizons a proposé, dimanche 16 mars 2014 après-midi, au centre culturel de l’Alizé à Guipavas, un thé dansant, qui s’est déroulé en présence de 420 danseurs. Cette belle participation a permis aux organisateurs de verser la somme de 1.500 € au profit de notre Association de parkinsoniens du Finistère (Groupe Parkinson 29). En cette occasion le président, Jakez Le Dall, a souligné la volonté du conseil d’administration de l’association Horizons de faire, tous les ans, un geste de solidarité en faveur de ceux qui souffrent des interventions auprès des malades financées Le président de l’Association de Parkinsoniens du Finistère GP 29, s’est félicité de ce geste qui servira à financer les interventions, en faveur des malades, l’encadrement d’un kiné lors de séances de gymnastique adaptée.

Rando vélo : Dimanche 23 mars 2014, la douzième édition de la matinée sportive, au profit de la recherche médicale sur la maladie de Parkinson, a réuni quelque 300 participants : 138 cyclistes, 80 marcheurs, 70 adeptes de la course à pied et une dizaine de cavaliers. De quoi réjouir l’organisateur de la manifestation, le Vélo-club, et ses partenaires : les Strobets (cavaliers), la Foulée (course à pied) et War Roudou Salaun (marcheurs). La manifestation a permis de recueillir 1.230 € qui ont été remis à Dominique Bonne, le président des Parkinsoniens du Finistère. Rappelons que, depuis le début de l’aventure, ce sont plus de 16.000 € qui ont été reversés à cette structure. Côté sportif, s’il n’y a eu aucun classement, quelques coupes sont venues récompenser certains, à commencer par Georges Braouzec, l’aîné des participants, ou l’amicale cycliste Goulven-Plouider, le club le plus représenté. Rendez-vous a été donné à l’année prochaine.
Journée départementale de l’accompagnement des personnes vieillissantes : Notre Association participera lors de la journée départementale de l’accompagnement des personnes vieillissantes le 27 juin 2014 de 10h00 à 18h00 à l’espace Saint Ernel de Landerneau : Salon Expo, différents ateliers, conférences et concert le soir au Family. Le but de cette journée est d’informer la population, expliquer et accompagner les incidences des maladies du grand âge et développer une démarche intergénérationnelle. Organisé par la fondation du Centre Héliomarin de Roscoff (Ty Yann, Mathieu Donnart, Perharidy) et la ville de Landerneau
Dominique Bonne Président de l’Association Parkinsoniens du Finistère
ADPM, chemin d’espérance …
Publié le 21 juillet 2014 à 16:01Article paru dans LE PARKINSONIEN INDÉPENDANT n°57
APDM = Association des parkinsoniens du Morbihan
Parkinson a pris son manteau de velours pour chasser, Se dit lune de miel mais c’est pour mieux briser tous les endroits du corps, ou elle va se nicher.
Depuis quelques années qu’elle est entrée chez moi
Un petit tremblement, vraiment un petit rien,
Se fait presqu’oublier, bref, on ne la sent plus
Mais l’écriture se fait petite, diminue
Puis parfois je piétine, je perds mon équilibre,
Sournoise elle m’envahit, m’agresse de toutes parts,
Elle s’attache à moi et ne me quitte plus,
Emprisonne mon corps mais mon esprit s’envole
Il veut croire en la vie, mais elle, elle en rigole !!!
Je voulais vivre encore dans mon ancien décor
Rire avec les amis sans avoir de soucis, sans avoir à penser qu’il me faudra lutter, Lutter contre mon corps devenu prisonnier.
Qui me délivrera de ce cycle infernal
Qui cherche à dérégler mon être tout entier ?
La vie était si belle, je voulais la chanter
Et je voulais crier mais je perdais ma voix,
Alors je veux lutter, je veux me révolter
Car la vie m’a blessé ;
Mais en me révoltant, j’ai fait bouillir mon sang !
Elle s’était embusquée, elle m’a provoqué
Alors j’ai juré de vouloir la briser…
Et tu m’as tendu la main, toi l’A.D.P.M. que je ne connaissais pas et derrière toi, toute une famille de bénévoles ou d’aidants :
Frères, sœurs, ou conjoints de malades….
Cette main tendue, mon ÉPOUSE et MOI, ne l’oublierons JAMAIS :
Elle a tracé notre chemin, et désormais, c’est une équipe qui se bat,
Nous ne serons PLUS jamais seuls.
MERCI A VOUS TOUS, car en ce jour est née l’ESPÉRANCE…
B D, Un malade parkinsonien
De la part d’un lecteur de notre revue une vision de la vie : L’esprit humain est un jardin, La pensée positive, la recherche de notre idéal
Publié le 18 juillet 2014 à 09:04Article paru dans LE PARKINSONIEN INDÉPENDANT n°57
L’esprit de l’être humain peut être comparé à un jardin, qui peut être intelligemment cultivé ou laissé à l’abandon. Mais qu’il soit cultivé ou négligé, il doit produire et produira. Si aucun grain utile n’est mis à l’intérieur, des grains de mauvaises herbes y pousseront en abondance et continueront à se propager.
Tout comme un jardinier cultive son terrain, le protégeant des mauvaises herbes, et y faisant pousser des fruits et des fleurs, un être humain peut être le jardinier de son esprit : il suffit de se débarrasser des mauvaises, inutiles et fausses pensées, et de cultiver les fleurs et les fruits des bonnes, utiles et pures pensées.
En poursuivant ce processus, un être humain découvre tôt ou tard qu’il est le maître jardinier de son âme, le metteur en scène de sa vie. Il découvre par lui-même les imperfections de la pensée, et comprend avec une précision toujours grandissante comment les pensées-forces et les éléments de l’esprit opèrent dans la formation du caractère, des circonstances et de la destinée.
La pensée et le caractère font un, et comme le caractère peut seulement se manifester et se découvrir lui-même à travers l’environnement et les circonstances, les conditions extérieures de la vie d’une personne seront toujours en relation harmonieuse avec son état intérieur.
Mais les circonstances de la vie d’un être humain ne sont pas toujours une indication de son caractère dans son ensemble. Disons plutôt que ces circonstances sont intimement connectées à certaines pensées vitales à l’intérieur de lui-même, au point d’être indispensables à son développement.
Chaque être humain est où il est par la loi de son être. Les pensées qu’il a construites à l’intérieur de son caractère l’ont amené là : la chance n’interfère aucunement dans le déroulement de sa vie, où est le résultat d’une loi qui ne peut se tromper.
C’est aussi vrai pour ceux qui sont en désaccord avec leurs entourages, que ceux qui en sont contents. En tant qu’être capable de progression et d’élaboration, l’être humain, quel que soit le contexte, est capable d’apprendre à croître.
Eliminer la négativité est la pierre d’angle à la fois de la pensée positive et de la loi d’attraction. Mais comment faire ? Comment transformer toutes vos pensées de manière positive pour fuir toute forme négative ? Eh bien, c’est relativement facile. Il suffit de le faire. Voilà une réponse d’une très haute perspicacité, me direz-vous. Mais c’est en effet la meilleure est négative ou pas. Si oui, attrapez-la au passage et transformez-la en une pensée positive.
Voici quelques exemples.
- exemple négatif : « Pourquoi cette personne a‑t-elle été promue, ce n’est pas juste ! » Réponse positive : « j’aurais souhaité cette promotion, mais elle a bien plus travaillé cette année et, l’année prochaine, c’est moi qui serais promu ».
- Exemple négatif : « j’abandonne, je n’y arriverai jamais ! » Réponse positive « je n’y suis pas arrivé cette fois-ci, mais en persévérant je devrais y parvenir »
- Exemple négatif 3 : « je suis stupide, pourquoi ai-je fait ça ! » Réponse positive « j’ai fait une erreur et je me sens mal d’avoir fait cela. Je vais l’utiliser comme une leçon et de cette manière j’éviterais de refaire cette erreur la prochaine fois ! »
Comme vous pouvez le constater à partir de ces exemples, il est relativement facile de tourner toutes vos pensées négatives en pensées positives.
Vous n’avez même pas besoin de croire en votre déclaration lorsque vous la formulez. Si vous répétez le processus à plusieurs reprises, vous tendrez à y croire de plus en plus.
Fixez vos pensées vers vos rêves avec foi :
Ayez constamment présente à votre esprit la vision de l’homme idéal ou de la femme idéale que vous voudriez être. Croyez que vous pouvez le devenir, et repoussez instantanément toute idée de maladie ou toute suggestion d’infériorité.
Ne vous permettez jamais de vous appesantir sur vos faiblesses, vos défauts ou vos manquements. Retenir fermement votre idéal et lutter courageusement pour l’atteindre, vous aideront à vous élever jusqu’à lui. Vous construirez votre vie, vous deviendrez la vision que vous glorifiez dans votre esprit, l’idéal que vous faites naître de votre cœur.
Il y a une grande force dans la croyance ferme que nos ambitions seront réalisées, que nos rêves deviendront des réalités. Rien n’aide davantage que de croire que les choses tourneront bien et non pas mal, que nous réussirons au lieu d’échouer, et qu’en dépit de tout ce qui pourra arriver ou ne pas arriver, nous serons heureux.
Rien n’est plus encourageant que cette attitude optimiste qui croit toujours à ce qu’il y a de meilleur, de plus élevé, de plus heureux, et qui ne laisse aucune place au pessimisme et au découragement.
Croyez de tout votre cœur que vous serez capable de faire ce que vous devez faire. Ne vous permettez aucun doute à cet égard. Chassez-le s’il essaye de pénétrer en vous. N’entretenez que de bonnes pensées et des idées élevées, et soyez déterminé à les réaliser. Rejetez toute pensée ennemie, tout découragement, tout ce qui pourrait vous faire croire à l’insuccès et au malheur.
Peu importe ce que vous essayez de faire ou d’être, si votre attitude reste toujours optimiste, soyez certain que vous atteindrez le but. Vous serez surpris de voir combien vos facultés se développeront, et combien votre être tout entier progressera.
Message de l’association Martiniquaise
Publié le 16 juillet 2014 à 07:31Article paru dans LE PARKINSONIEN INDÉPENDANT n°57
Bonjour Monsieur GRAVELEAU,
Nous avons reçu les journaux et je dois souscrire deux abonnements, les articles sont très enrichissants, j’espère que vous étiez satisfait de votre séjour à Sainte Marie, et nous aurons l’occasion de vous revoir.
Je vous adresse une courte notation concernant votre passage ; je ne sais si elle pourra figurer dans votre prochaine diffusion.
Par l’intermédiaire de Madame Marie-Alice ROCCA, Mr Edmond VERTUEUX président de l’association des Parkinsoniens de MARTINIQUE, Mr Laurent DEPRES membre et Mme Marie-Hélène BATOUL trésorière, ont rendu visite à Mr GRAVELEAU Jean, Directeur de la Publication de la Revue Le Parkinsonien Indépendant en vacances dans notre île la MARTINIQUE.
Une rencontre enrichissante sur la connaissance de nos malades parkinsoniens en Martinique, des symptômes atypiques, les évolutions, et l’accompagnement des aidants plein d’amour, avec les moyens dont ils disposent. Nous nous sommes quittés dans l’espoir de développer une relation durable pour ce même combat.
Cordialement Marie Hélène BATOUL mbatoul@hotmail.com
Mon voyage en Martinique
Publié le 15 juillet 2014 à 11:10Article paru dans LE PARKINSONIEN INDÉPENDANT n°57
Ça fait 37 ans que nous nous connaissons, Alyxe et moi, et elle m’invitait à venir passer quelques jours avec elle et sa fille ; j’avais déjà effectué le voyage à plusieurs reprises. Mais cette année, je ne me sentais pas capable d’affronter seul les changements d’avions, les contrôles de la douane, enfin tout ce stress inhérent à ce type de voyage sans compter la gestion des médicaments et le décalage horaire (6 heures !).
Ma sœur Martine a eu envie de visiter cette île superbe ; elle m’a donc proposé de m’accompagner avec son mari, Jean Yves, et m’a rassuré en prévision de mes moments de blocage de plus en plus fréquents. C’est très important de se rassurer dans une « expédition » pareille. Nous sommes si sensibles aux moindres écarts dans un programme préparé à l’avance.
Ainsi j’ai eu la désagréable surprise de constater, au dernier moment, que mon billet Marseille/Paris était programmé pour le 28 alors que nous partions pour la Martinique le 26 avril ! J’ai voulu le modifier ou me faire rembourser : ça me coûtait une taxe de 137 € pour un achat de 157.63 € !
On peut imaginer mes réactions de tremblements incoercibles et très handicapants : mais c’était au téléphone et ça n’était évidemment pas visible ! Alors que, pour le retour, je me présentais au guichet d’Air France Martinique pour enregistrer mon Paris/Marseille, j’apprends que le billet est annulé parce que je n’ai pas utilisé l’aller –information à retenir– réaction immédiate, un tremblement que je ne peux réprimer et qui attire le regard des autres usagers. La présence de ma sœur va me permettre de reprendre le dessus. Nous ne dirons jamais assez combien les accompagnants peuvent être une aide précieuse pour le malade dans le soutien et la bienveillance dont ils font preuve. Je vais bientôt le découvrir ici sur mon lieu de villégiature.
J’avais découvert que nous avions un abonné dans ce département éloigné de la Métropole et je m’étais muni des coordonnées de ce lecteur, me proposant de prendre contact avec lui, ce que je fis rapidement, dès le programme des visites établi avec mes compagnons de voyage.
Rendez-vous pris avec Marie-Alice qui m’invitait à venir déjeuner chez elle afin de rencontrer son mari, notre abonné. Je fus un peu gêné par cette simplicité d’une invitation que je pensais limiter à un échange plus formel. Je découvris, alors, une vie de couple pleine d’attention malgré le poids extrêmement lourd de la maladie qui frappe Raphaël : diagnostiquée il y a à peine 8 ans, elle s’est développée avec une rapidité qui, je l’avoue, m’a frappé de plein fouet lorsque je rencontrais cet homme très dépendant.
Et pourtant, quelle intelligence brille dans son regard lumineux. Malgré le handicap de la parole que, n’étant pas familier de cette difficulté, j’ai eu du mal à comprendre, nous échangeons sur cette évolution et les douleurs qui l’accompagnent tant physiques que, et surtout, morales. Marie Alice, pleine de prévenance, est là, présente, mais sans empêcher la parole de son mari : elle traduit ce que je ne comprends pas en reformulant ses réponses avec délicatesse et respect.
Ce couple va me donner une bonne leçon, moi qui me plains, au bout de 20ans de traitement, des petits handicaps qui me frappent à intervalles réguliers mais pas en permanence comme je le vois ici. La sérénité –puis-je dire le bonheur ?– existe même au milieu d’une situation difficile et pas évidente à vivre.
Mon hôtesse me parle de l’association Martiniquaise des Parkinsoniens de Martinique et Accompagnants (APMA) et me propose d’organiser une rencontre avec les responsables avant mon départ. Elle reprend contact avec moi dès le lendemain et une rencontre est programmée chez mon amie qui se fait un plaisir de les recevoir.
Cette rencontre me permet de découvrir une toute jeune association de 90 adhérents, née il y a trois ans. Elle recherche à entrer en relation avec d’autres et pourquoi pas se rapprocher d’un regroupement tel que le CECAP dont je fais état évidemment ! L’esprit du Parkinsonien Indépendant les intéresse vivement. Une étude, initiée par le Professeur Lannuzel, est actuellement en cours dans la Caraïbe pour comparer les Parkinsoniens de Métropole et des îles Caraïbes, Martinique et Guadeloupe. En effet, et le Président le confirme avec l’exemple de sa mère (diagnostiquée il y a seulement quelques années et très rapidement devenue dépendante), la maladie est d’une telle rapidité dans son évolution qu’une question se pose sur les éléments qui différencient les populations étudiées. Grâce à l’association, j’espère obtenir une présentation de son travail prochainement. Bien entendu, mon profil et mes réactions physiques si modestes à leurs yeux les intéressent vivement après un si long traitement.
Nous échangeons nos coordonnées et l’engagement de se revoir, voire de s’engager mutuellement pour se soutenir dans les actions conduites, développement en direction d’autres départements, apport d’intervenants, etc… Les pages du journal vont leur être ouvertes au même titre que d’autres associations.
Ce fut un grand moment de se découvrir les uns et les autres aussi préoccupés des mêmes questions à 7 heures d’avion, dans une île paradisiaque qui fait plutôt penser vacances et farniente !!!
Voilà, je me suis permis de m’attarder un peu sur mon cas personnel, qui n’a rien de très particulier en lui-même, mais il m’a permis de souligner combien peut être relative la gêne occasionnée par la maladie. C’est facile à écrire bien moins évident à vivre au jour le jour !!!
Ecrit par Jean Graveleau graveleau.jean2@orange.fr
COMMUNIQUE DU COLLECTIF ASSOCIATIF PARKINSON– 9 AVRIL 2014 :
Publié le 09 juillet 2014 à 09:57Article paru dans LE PARKINSONIEN INDÉPENDANT n°57
Deux jours avant la Journée Mondiale de Parkinson (11 avril),
Le Plan Maladies Neurodégénératives mobilise députés et sénateurs
Dans la prolongation du livre blanc publié à l’issue de ses Etats Généraux, France Parkinson et les associations du collectif Parkinson diffusent un recueil de propositions, auquel plusieurs députés et sénateurs*se sont associés, pour améliorer la prise en charge des malades et atteindre l’égalité des soins, pour tous et sur tous les territoires. Un appel au Gouvernement à ne pas laisser les difficultés budgétaires affecter le Plan Maladies Neurodégénératives (MND) promis par le Président François Hollande.
Dans le cadre du débat sur le Plan MND, annoncé par le Président François Hollande le 21 septembre 2012, le collectif associatif Parkinson, qui représente les 150.000 malades français et leurs familles, a souhaité se concerter avec les Parlementaires, représentants de la Nation et bons connaisseurs des réalités du terrain, pour identifier des propositions légitimes, raisonnables, efficaces et opérantes.
A cette fin, une coordination s’est constituée, rassemblant plusieurs députés et sénateurs, toutes tendances confondues, sous la présidence des députés Martine Carillon-Couvreur (directrice d’institut médico-éducatif) et Olivier Véran (neurologue). Un recueil de propositions, fruit de leur travail, a été rendu public cet après-midi à l’Assemblée, en présence de ses signataires, dont la Présidente de la commission des affaires sociales du Sénat, Annie David.
Parmi les impératifs-clés identifiés pour les patients et leurs familles, la nécessité d’un pilotage national garantissant l’accès et la qualité des soins partout en France, ce qui passe notamment par :
- l’établissement de « filières Parkinson » qui, à partir de centres-experts régionaux enfin rendus viables, mailleraient le territoire au plus près des besoins locaux (consultations neurologiques, actes d’infirmerie, kinésithérapie, orthophonie…);
- l’intégration des troubles moteurs dans le futur Plan MND : une politique qui se concentrerait, faute de moyens, sur les seuls troubles cognitifs exclurait en effet totalement 75% des personnes atteintes par Parkinson, surtout les plus jeunes.
France Parkinson a vivement appelé à l’accélération des travaux ministériels et à l’amélioration de la concertation avec les associations de patients. « Que de temps perdu depuis 2012, au détriment des patients » a témoigné Danielle Vilchien, administratrice de l’association, elle-même touchée par la maladie, avant de donner quelques repères sur les défaillances sanitaires : « Comment tolérer qu’un patient atteint de graves effets secondaires liés à son traitement soit obligé d’attendre jusqu’à 1 an pour une expertise ? Que 150 patients seulement, soit 1/1000, aient bénéficié d’une éducation thérapeutique l’an dernier ? Que, dans bien des cas, les dotations publiques annuelles allouées par le Ministère de la santé n’arrivent pas, de fait, dans les centres experts Parkinson qui, dès lors, ne peuvent répondre aux besoins des malades ? Est-il normal que les malades ne trouvent pas, à proximité de leur domicile, des professionnels formés qui puissent les aider dans leur vie quotidienne (kinés, orthophonistes, ergothérapeutes) ? Est-il acceptable que les jeunes Parkinsoniens perdent leur travail faute d’adaptations (souvent assez simples) de leurs conditions de travail ? »
Autant de questions auxquelles des réponses auraient dû être apportées depuis longtemps (Parkinson n’a jamais bénéficié de plan de santé publique spécifique), et que les 150.000 patients et leurs familles, à bout, ne peuvent plus attendre…
Contact presse : Fabien Albouy, responsable des relations extérieures,
01 45 20 43 20 / 06 13 27 10 75 / f.albouy@franceparkinson.fr
Texte de la déclaration commune disponible sur simple demande
Liste des parlementaires signataires :
- Mme Martine Carrillon-Couvreur, Députée de la Nièvre, vice-présidente de la commission des affaires sociales de l’Assemblée nationale
- M. Olivier Véran, Député de l’Isère
- Mme Annie David, Sénatrice de l’Isère, présidente de la commission des affaires sociales du Sénat
- M. Gérard Bapt, Député de Haute Garonne, membre de la commission des affaires sociales de l’Assemblée nationale
- Mme Ericka Bareigts, Députée de la Réunion.
- M. Jean-Pierre Door, Député du Loiret
- M. Denis Jacquat, Député de Moselle
- Mme Annie Le Houérou, Députée des Côtes‑d’Armor
- M. Alain Milon, Sénateur du Vaucluse, vice-président de la commission des affaires sociales du Sénat
- Mme Dominique Orliac, Députée du Lot
- Mme Martine Pinville, Députée de Charente
- M. Jean-Charles Taugourdeau, Député du Maine-et-Loire
- M. Bruno Favier, Président de l’Association France Parkinson
Que penser du projet de loi sur la dépendance déjà vivement critiqué
Par le CESE ? (Conseil Economique, Social et Environnemental)
D’abord quelques chiffres relatifs à la dépendance :
- 1,2 million de personnes perçoivent l’APA, dont 700.000 à domicile, pour un coût de l’ordre de 5 milliards d’euros.
- Selon l’INSEE la population dépendante serait de 1,5 million en 2025 et 2 millions en 2040.
- De l’ordre de 20% des 4,3 millions d’aidants souffrent de symptômes de fatigue morale ou physique, ayant des effets sur leur santé (dépression, consommation de psychotropes, renoncement aux soins), il convient donc de leur donner le temps de respiration nécessaire à une aide de qualité.
Le texte qui doit être adopté par le Parlement en juin (la loi entrant en vigueur le 1er janvier 2015), comprend quatre volets : la prévention de la perte d’autonomie, l’adaptation du logement, l’amélioration de l’APA et l’aide aux aidants.
1. La prévention de la perte d’autonomie
- Développement des programmes de santé publique, comme les PAERPA (Personnes âgées en risque de perte d’autonomie), déjà expérimentés dans quelques départements pilotes.
- Faciliter l’accès des personnes âgées les plus modestes aux aides techniques (domotique, téléassistance, capteurs, chemins lumineux, etc.). Les fonds seront gérés dans chaque département par une Conférence des financeurs de la prévention et de la perte d’autonomie (ARS, les caisses de retraite, les centres communaux d’action sociale, les mutuelles), ayant pour mission la coordination et la mutualisation les équipements, Conférence placée sous la houlette des conseils généraux qui resteront les chefs de file de l’aide à l’autonomie. (+ 140 millions d’euros)
2. Adaptation du logement
- Lancement d’un plan national d’adaptation de 80 000 logements privés d’ici à 2017 (+40 millions d’euros)
- Promouvoir les foyers-logements rebaptisés « Résidences autonomie » (rénovation, renforcement des actions de prévention) (plan exceptionnel de 50 millions d’euros pendant 3 ans)
3. Amélioration de l’APA (+ 375 millions d’euros)
- Revaloriser les plafonds mensuels de l’APA : soit un bonus de 400 euros en Gir1, 250 euros en Gir2, 150 euros en Gir3 et 100 euros en Gir4.
- Diminution du ticket modérateur jusqu’à 60% pour les plans d’aide compris entre 350 et 550 euros et jusqu’à 80% pour les plans supérieurs à 550 euros.
- professionnaliser les aides à domicile (amélioration des conditions de travail et revalorisation des salaires. (+ 25 millions d’euros)
4. Promouvoir le droit au répit pour les aidants (+ 80 millions d’euros)
- Allouer une aide (montant maximum de 500 euros, accordée selon les critères de l’APA), pour financer le séjour dans un hébergement temporaire ou un accueil de jour de la personne aidée.
- Instaurer un dispositif d’urgence pour prendre en charge les aidés en cas d’hospitalisation de l’aidant.
5. Les coûts
L’ensemble des mesures incluses dans la loi sera financé par la Contribution de solidarité pour l’autonomie (Casa) de 0,3% payée par une partie des retraités imposables depuis avril 2013 qui doit rapporter 645 millions d’euros en année pleine.
Critiques du projet de loi par le CESE
Le CESE estime que la loi de programmation « pour l’adaptation de la société au vieillissement » manque cruellement de moyens, même s’il « se réjouit que ce texte propose de changer le regard de la société sur le vieillissement ».
Le CESE précise que l’enveloppe de 645 millions d’euros alloués à la réforme « n’est pas à la hauteur des ambitions affichées et ne répond pas aux besoins des personnes âgées ». Dans la ligne de mire, les 375 millions consacrés à la revalorisation de l’APA : « une mesure positive », qui n’en est pas moins « insuffisante au regard des besoins réels des personnes âgées ». Cette enveloppe correspond aux recettes attendues de la contribution additionnelle de solidarité pour l’autonomie (Casa) qui ponctionne les pensions des retraités à hauteur de 0,3%. « Il faudrait plutôt entre 2 et 3 milliards d’euros ».
Ce manque de moyens dont souffre l’APA à domicile creuse les inégalités territoriales. La dépense moyenne d’APA à domicile varie de un à cinq ! « L’APA n’est plus une allocation universelle, car la moitié des départements, qui distribuent et cofinancent cette aide, se trouvent dans une situation extrêmement difficile. »
Le CESE regrette d’autre part le report du volet de la réforme concernant les maisons de retraite à la « deuxième moitié du quinquennat ». Cette décision « ne répond pas à l’urgence de la situation » alors que « les enjeux financiers sont encore plus importants dans ce domaine » (coût d’une maison de retraite : environ 1 800 euros par mois).
Troisième insuffisance du projet de loi, il ne vise que l’adaptation de 80.000 logements aux situations de dépendance d’ici à 2017. « C’est louable, mais insuffisant », cela ne représente en effet que 0,04% du parc immobilier habité par des seniors, mais d’un autre côté, on ne peut pas demander à la solidarité nationale de « financer tous les travaux d’adaptation, qui représentent pour un particulier un coût de 7 000 à 8 000 euros ».
Synthèse par Pierre Lemay (Association des Parkinsoniens de la Manche) apmanche@wanadoo.fr
Propulsé par WordPress et le thème GimpStyle créé par Horacio Bella. Traduction (niss.fr).
Flux RSS des Articles et des commentaires.
Valide XHTML et CSS.